Hitta på sidan
Inflammatorisk tarmsjukdom (IBD) - vuxna
Nationellt vårdförlopp med regionala tillägg.
Omfattning av kunskapsstödet
Vårdförloppet inleds vid misstanke om inflammatorisk tarmsjukdom hos vuxna och avslutas efter uppföljningsbesöket ett år efter att diagnosen fastställdes.
En fullständig beskrivning av kriterier för omfattningen finns under rubriken Ingång och utgång.
Vårdnivå och samverkan
Vårdförloppet omfattar verksamheter som till exempel primärvård, endoskopi, gastroenterologi (internmedicin) och kolorektalkirurgi.
Relaterade kunskapsstöd
Nationellt vårdprogram för vuxna med inflammatorisk tarmsjukdom (IBD)
Om hälsotillståndet
Genomgående i kunskapsstödet används benämningen IBD, den term som används i engelskspråkig litteratur och är förkortning för inflammatory bowel disease.
Definition
Med inflammatorisk tarmsjukdom avses de kroniska inflammatoriska tarmsjukdomarna Crohns sjukdom, ulcerös kolit och oklassificerad inflammatorisk tarmsjukdom (IBD-U).
Förekomst
IBD förekommer hos ungefär 0,8 procent av Sveriges befolkning. Crohns sjukdom har en årlig incidens på cirka 7—10 per 100 000 personer och ulcerös kolit cirka 20 per 100 000 personer.[1][2]
Inga avgörande könsskillnader har noterats avseende förekomsten av IBD.
Orsaker
Orsaken till uppkomsten av IBD är en kombination av genetisk predisposition, omgivningsfaktorer och okända faktorer. Inflammationen i tarmslemhinnan initieras av en felaktig reaktion på tarminnehållet och tarmfloran.
Riskfaktorer
Rökning är den viktigaste påverkningsbara riskfaktorn för att utveckla Crohns sjukdom och är också associerad med en mer allvarlig sjukdom.
Sjukdomsförlopp
Sjukdomarna debuterar ofta kring 15—35 års ålder.
Ulcerös kolit påverkar tjocktarmen och i princip alltid ändtarmen vilket innebär att patienten får symtom i form av blodiga avföringar. Crohns sjukdom kan påverka hela mag-tarmkanalen, men oftast nedre tunntarm och tjocktarm, vilket kan resultera i mer diffusa symtom, framförallt om ändtarmen inte är påverkad.[3]
Prognosen vid IBD varierar mellan olika patienter men är oftast god vid tidig och väl fungerande behandling.
Obehandlad IBD kan leda till bestående strukturell tarmskada, funktionsnedsättning, cancer och för tidig död. Idag är förväntad överlevnad nästan i nivå med övrig befolkning tack vare allt bättre medicinsk och kirurgisk behandling.
Tidig diagnostik, tidigt insättande av behandling och adekvat monitorering är avgörande faktorer för att minska risken för försämrad tarmfunktion och komplikationer.
Behandlingen bör ges enligt principen ”treat to target”, vilket innebär att läkaren och patienten vid varje kontakt justerar behandlingen tills dess att behandlingsmålet uppnåtts. Patienten bör även få omvårdnads- och rehabiliteringsinsatser från ett multiprofessionellt team bestående av sjuksköterska, dietist och kurator.
Diagnostiska hjälpmedel är anamnes, laboratorieprover, radiologi- och endoskopiundersökning. Sjukdomen monitoreras sedan utifrån inflammatoriska markörer som högkänsligt (hs)-CRP och CRP samt fekalt kalprotektin i kombination med patientens egenmonitorering och rapportering av patient reported outcomes measures (PROM), symtom och livskvalitetsmått i form av ”Short-Health-Scale” och EQ5D-5L.[3][4]
Komplikationer
En del patienter bibehåller intakt tarmfunktion, men många får med tiden någon form av nedsatt funktion. Hos en del uppstår, trots medicinsk behandling, en strukturell tarmskada som leder till mer uttalade besvär.
En liten andel patienter drabbas av svåra komplikationer (inklusive gastrointestinal cancer) till följd av sjukdomen eller av allvarliga biverkningar av behandlingen.
På gruppnivå finns hos patienter med IBD en ökad risk för flera olika sjukdomar, exempelvis primär skleroserande kolangit, psykisk ohälsa och hjärt-kärlsjukdomar, vilket i sin tur kan leda till ytterligare nedsatt funktion och i värsta fall för tidig död. För kompletterande bakgrund, se Bilaga A.
Ingång och utgång
Ingång i vårdförloppet
Ingång i vårdförloppet sker när misstanke om IBD kvarstår efter grundläggande IBD-utredning.
Vid misstanke om IBD bör patienten genomgå grundläggande utredning i form av anamnes (inklusive läkemedel), bukstatus, rektoskopi (inklusive perianal inspektion), laboratorieprover (B-Hb, CRP, kreatinin, celiakiserologi, F-kalprotektin, F-PCR/odling) samt Clostridioides difficile (tidigare Clostridium difficile)-analys.
Den grundläggande utredningen bör i allmänhet genomföras inom två veckor från patientens första vårdbesök relaterat till utredning av misstänkt IBD. Utifrån klinisk bild och differentialdiagnostiska överväganden kan ytterligare utredning såsom bilddiagnostik vara indicerad.
Misstanke om IBD kvarstår om patienten uppfyller kombinationen av följande symtom och kriterier:
Patienten har minst ett av nedanstående symtom:
- diarré
- tenesmer eller intervallsmärtor i buken
- synligt blod i avföringen.
Minst ett av följande kriterier uppfylls:
- inflammation i rektum vid rektoskopi
- F-kalprotektin >150 mg/kg. Nivån kan behöva anpassas utifrån metod för analys, se Equalis rekommendationer
- förtjockad tarmvägg med kontrastuppladdning som påvisas genom en bilddiagnostisk undersökning.
Andra orsaker till ovan nämnda kombination av symtom och kriterier som till exempel infektiös enterit, irritable bowel syndrome (IBS), läkemedelsbiverkan (NSAID), celiaki och kolorektalcancer ska beaktas innan ingång i vårdförloppet sker.
Utgång ur vårdförloppet
Utgång ur påbörjat vårdförlopp kan ske på något av följande sätt:
- Diagnos IBD kan inte fastställas efter genomgången utredning.
- Patienten har genomgått uppföljningsbesök ett år efter fastställd diagnos.
Flödesschema och åtgärder
Flödesschemat är en grafisk översikt av de åtgärder som ingår i vårdförloppet. Beskrivning i text finns i åtgärdsbeskrivningen.
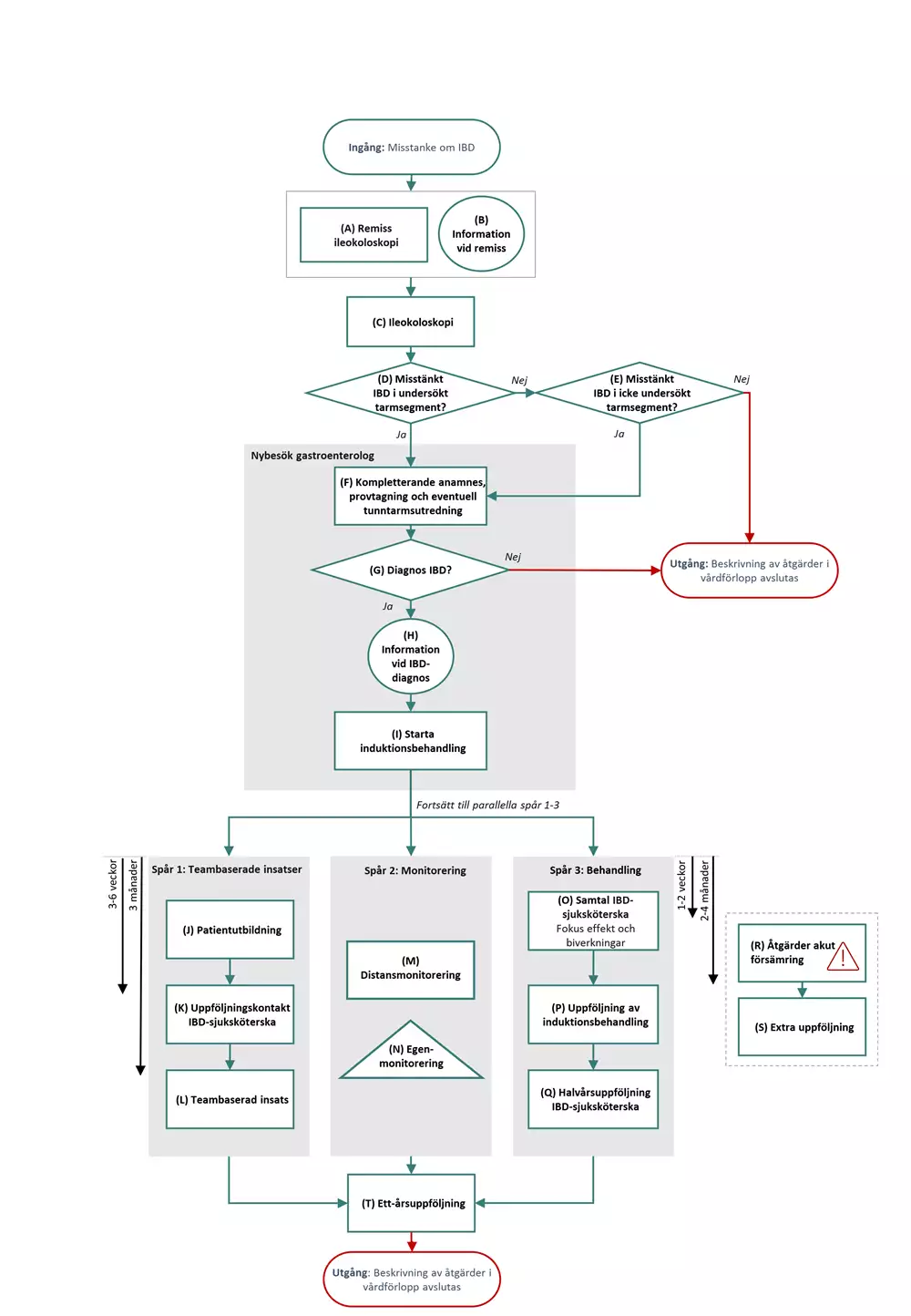
Vårdförloppets åtgärder
Här beskrivs de åtgärder som ingår i vårdförloppet.
A Remiss ileokoloskopi
Hälso- och sjukvårdens åtgärder
Efter att grundläggande utredning enligt avsnitt Ingång genomförts, skicka remiss utan dröjsmål för ileokoloskopi.
Följande information ingår i remissen (eller är lätt tillgänglig) enligt överenskomna rutiner:
- aktuella symtom, tidpunkt för debut och duration, eventuellt intag av NSAID
- bukstatus och status vid rektoskopi inklusive eventuella perianala fynd
- aktuella läkemedel, särskilt antikoagulantia och antibiotika
- laboratorieprover:
- F-kalprotektin
- B-Hb
- CRP
- kreatinin
- F-PCR/odling
- Clostridioides difficile (tidigare Clostridium difficile)-analys
- celiakiserologi.
För att underlätta snabbt omhändertagande, ange kontaktuppgifter till patient, gärna mobilnummer. Eventuella särskilda behov som exempelvis tolk ska ingå i remiss eller finnas lätt tillgänglig enligt överenskomna rutiner.
För att underlätta bedömningen vid ileokoloskopi hos gastroenterolog/endoskopist, bör peroral/topikal kortisonbehandling eller 5-ASA behandling undvikas fram till dess att ileokoloskopi genomförts.
Patientens åtgärder (efter förmåga)
Under mötet:
- Berätta om symtom och hälsa
- Uppge aktuella kontaktuppgifter
Efter mötet:
- Uppmärksamma symtom och kontakta vårdgivare vid behov
B Information vid remiss
Hälso- och sjukvårdens åtgärder
Den som remitterar till utredningen ska informera patienten om
- att IBD misstänks och utreds vidare
- att remiss skickas för att tarmen ska undersökas med endoskopi
- hur undersökningen går till
- när patienten kan förvänta sig att fortsätta utredningen hos specialist
- att patienten vänder sig till den som har skrivit remissen vid eventuell försämring.
C Ileokoloskopi
Hälso- och sjukvårdens åtgärder
Remissbedömning bör ske inom ett arbetsdygn, därefter skickas kallelse med instruktioner för förberedelser vartefter undersökning sker.
- Ileokoloskopi med biopsiprovtagning bör genomföras inom två veckor och vid IBD-bild bör inflammationen värderas utifrån SES-CD/UCEIS.
- Remiss till patolog bör inkludera
- symtom och symtomduration
- makroskopisk bild
- insatt behandling, inklusive NSAID, och behandlingsduration innan skopi
- resultat av feces-prover (F-kalprotektin, F-PCR/odling och F-Clostridioides difficile).
Patientens åtgärder (efter förmåga)
Inför mötet:
- Genomföra förberedelser enligt instruktion från vårdpersonal
- Kontakta vårdgivare vid problem med att följa instruktionen
Efter mötet:
- Uppmärksamma symtom och kontakta vårdgivare vid behov
D Misstänkt IBD i undersökt tarmsegment?
Hälso- och sjukvårdens åtgärder
Kvarstår misstanke om IBD utifrån fynd vid ileokoloskopi?
- Ja: Informera patienten om att IBD-diagnos är sannolik, säkerställ uppföljande nybesök vid IBD-/mag-tarmmottagning inom två arbetsdagar. Fortsätt till (F).
- Nej: Fortsätt till (E).
E Misstänkt IBD i icke undersökt tarmsegment?
Hälso- och sjukvårdens åtgärder
Finns misstanke om IBD i icke undersökt tarmsegment eller finns annan indikation för fortsatt handläggning av gastroenterolog?
- Ja: Informera patienten om att ytterligare utredning kan vara nödvändig och att kontakt tas med IBD-/mag-tarmmottagning. Ta kontakt (remiss eller direktkontakt) med IBD-/mag-tarmmottagning, fortsätt till (F).
- Nej: Fortsätt till Utgång, beskrivning av åtgärder i vårdförloppet avslutas.
Nybesök gastroenterolog
Teamets medlemmar (läkare, sjuksköterska, undersköterska, kurator, dietist och administratör) har olika kompetenser och samverkar för att uppnå god vård tillsammans med patienten och närstående.
F Kompletterande anamnes, provtagning och eventuell tunntarmsutredning
Hälso- och sjukvårdens åtgärder
Ta upp följande vid anamnes:
- hereditet för IBD liksom annan kronisk inflammatorisk sjukdom och kolorektalcancer
- extra-intestinala symtom (eller fynd vid status)
- tidigare och nuvarande sjukdomar
- levnadsvanor inklusive tobaksvanor, viktutveckling, allergier och tidigare vaccinationer.
Provtagning (om inte redan aktuella svar finns) ska innehålla
- elektrolytstatus (kreatinin, natrium, kalium)
- levergallstatus (bilirubin, ALP, ASAT, ALAT, PK)
- järnstatus (inklusive ferritin)
- albumin
- blodstatus
- B12
- folat
- D-vitamin.
Skicka remiss för tunntarmsutredning:
- Vid misstanke om Crohns sjukdom, skicka remiss för utredning av tunntarmen med magnetresonanstomografi - tunntarm alternativt datortomografi - tunntarm och/eller kapselendoskopi. För mer information om val av utredning, se vårdprogram IBD.
Patientens åtgärder (efter förmåga)
Inför mötet:
- Reflektera och prioritera eventuella frågor, skriva ner dessa vid behov
- Överväga att ta med närstående till mötet
G Diagnos IBD?
Hälso- och sjukvårdens åtgärder
- Ja; genomförd utredning bekräftar IBD, fortsätt till (J).
- Nej: Fortsätt till Utgång, beskrivning av åtgärder i vårdförloppet avslutas. I de fall patienten har en annan behandlingskrävande gastrointestinal sjukdom ska patienten informeras och fortsatt vård ges utanför vårdförloppet.
H Information vid IBD-diagnos
Hälso- och sjukvårdens åtgärder
Genomförs i samband med att patienten har fått diagnos. Informera både muntligt och skriftligt om
- sjukdomen och behandlingen: förväntat sjukdomsförlopp, behandlingsmöjligheter, komplikationer och tidsperspektiv
- hur patienten kommer i kontakt med sjukvården
- patientens fasta vårdkontakt
- vilka kompetenser som finns tillgängliga, exempelvis dietist, kurator och psykolog
- levnadsvanor inklusive tobaksvanor, viktutveckling, allergier och tidigare vaccinationer.
Informera skriftligt om
- att patienten har viss möjlighet att välja behandling, välja vårdgivare inom offentligt finansierad hälso- och sjukvård, få en ny medicinsk bedömning samt en fast vårdkontakt om patienten önskar
- vad vårdgarantin innebär
- var relevant och tillförlitlig information finns tillgänglig digitalt för patienter med IBD
- hur patienten kan ta del av sin journal
- hur patienten registrerar information i 1177/SWIBREG eller motsvarande lösning och vikten av att vårdgivaren kan följa patientens egenrapporterade utfallsmått över tid
- vaccinationer
- patientföreningar inklusive kontaktuppgifter till dessa
- de olika högkostnadsskydd som finns, se Försäkringskassan.
I Starta induktionsbehandling
Hälso- och sjukvårdens åtgärder
Starta behandling i samband med att patienten har fått diagnos. För en dialog med patienten om diagnos, prognos och behandlingsalternativ.
Gör följande:
- Väg och mät patienten (vikt och längd).
- Skatta sjukdomsaktivitet utifrån Physician’s Global Assessment (PGA) och HBI vid Crohns sjukdom respektive pMayo vid ulcerös kolit.
- Tillhandahåll formulär för Short-Health-Scale (SHS) och EQ5D-5L.
- Registrera patienten i kvalitetsregister SWIBREG.
Utför följande åtgärder:
- Utforma behandlingsmål tillsammans med patienten.
- Välj och starta behandling (enligt vårdprogram IBD).
- Journalför patientens vårdplan.
- Ta ställning till behov av sjukintyg.
Överväg
- screening avseende tidigare infektionssjukdomar (enligt vårdprogram IBD)
- vaccinationer (enligt vårdprogram IBD)
- trombosprofylax.
Patientens åtgärder (efter förmåga)
Under mötet:
- Ställa de viktigaste frågorna först
- Sätta upp initiala behandlingsmål tillsammans med vårdpersonal och diskutera hur dessa mål nås
- Reflektera över hur aktuell sjukdomsaktivitet upplevs
Efter mötet:
- Reflektera över given information kring diagnos och behandling
- Genomföra aktiviteter i överenskommen vårdplan (exempelvis läkemedelsbehandling, vaccinationer, provtagning och levnadsvanor)
- Diskutera eventuellt behov av anpassade arbetsuppgifter med arbetsgivare
- Reflektera över hur hälsan påverkas av behandlingen
- Kontakta vården vid tydlig försämring
Spår 1: Teambaserade insatser
Teamets medlemmar (läkare, sjuksköterska, undersköterska, kurator, dietist och administratör) har olika kompetenser och samverkar för att uppnå god vård tillsammans med patienten och närstående.
J Patientutbildning
Hälso- och sjukvårdens åtgärder
Patientutbildning är en del av varje möte mellan vårdpersonal och patient och kan ske bland annat genom individuellt anpassad information, broschyrer och digitala stöd med exempelvis informationstexter och filmer. Erbjudandet om digital patientutbildning ges initialt i samband med diagnosbesked och finns med under hela livet.
Digitalt framtagen patientutbildning bör innehålla
- information om IBD, relaterade sjukdomar, behandling och monitorering
- information om betydelsen av hälsosamma levnadsvanor såsom kost, motion, alkohol och tobak
- information om graviditet och fertilitet hos personer med IBD
- information om egenvård
- information om teamets kompetensområden och patientens roll i teamet
- information om risker med medicinsk information på internet samt sociala medier
- information om rättigheter som patient
- tips för att underlätta i vardagen, exempelvis hur patienten lättare kan komma ihåg att ta sina läkemedel eller förbereda sig inför ett vårdmöte
- berättelser från personer som lever med sjukdomarna.
Patientens åtgärder (efter förmåga)
Under utbildningen:
- Ta del av utbildningsmaterial efter behov
- Skriva ner eventuella frågor som kommer upp under utbildningen
Efter utbildningen:
- Prioritera eventuella frågor som kommit upp
- Reflektera över informationen
- Ta med eventuella frågor till nästa möte med läkare, sjuksköterska eller dietist
K Uppföljningskontakt IBD-sjuksköterska
Hälso- och sjukvårdens åtgärder
Kontakt sker fysiskt, digitalt eller via telefon hos IBD-sjuksköterska (3—6 veckor efter diagnos).
Gör följande:
- Initiera distansmonitorering via 1177/SWIBREG eller motsvarande.
- Värdera sjukdomsaktivitet.
- Genomför nutritionsscreening.
- Fråga om följsamhet till vårdplanen.
- Fråga om svårigheter med att administrera behandlingen.
- Fråga om oro och tankar kring diagnosen med hjälp av SHS.
- Informera enligt vårdprogram IBD om hälsosamma levnadsvanor och vikten av rökstopp.
- Informera om uppföljning.
Utför följande åtgärder:
- Introducera monitorering.
- Om förväntad förbättring har uteblivit, ta ställning till behov av extra uppföljning (hos IBD-sjuksköterska/läkare) innan återbesök hos läkare, se (R).
- Se till att patienten får med sig provtagningsmaterial för F-kalprotektin som hen uppmuntras att lämna för att utvärdera sjukdomsaktiviteten efter 3, 6, 9 och 12 månader samt vid misstanke om försämring av IBD.
- Säkerställ att patienten är införstådd i fortsatt planering och vilka kontaktvägar till vården som finns.
Patientens åtgärder (efter förmåga)
Inför mötet:
- Reflektera över vad som är viktigt relaterat till hälsotillståndet samt om den fortsatta vårdens utformning
- Reflektera och prioritera eventuella frågor, skriva ner dessa vid behov
- Genomföra provtagning
- Överväga att ta med närstående till mötet
Under mötet:
- Ställa frågor i prioriterad ordning
- Reflektera tillsammans med vårdpersonal över hur aktuell sjukdomsaktivitet upplevs
- Utvärdera behandlingsmål eller plan tillsammans med vårdpersonal. Uppdatera mål eller plan vid behov
Efter mötet:
- Genomföra aktiviteter i överenskommen vårdplan (exempelvis läkemedelsbehandling, vaccinationer, provtagning och levnadsvanor)
- Genomföra egen- eller distansmonitorering
- Kontakta vården vid tydlig försämring
L Teambaserad insats
Hälso- och sjukvårdens åtgärder
Erbjud patienten följande insatser senast inom tre månader från diagnos, gärna tidigare
- kontakt med dietist med särskilda kunskaper inom gastroenterologi för nutritionsbehandling
- möjlighet till kontakt med kurator för stödsamtal och information
- kartläggning och stödjande samtal om hälsosamma levnadsvanor. Detta innebär att
- vid behov uppmuntra till rökstopp, erbjud stöd via hälsocentralens rökavvänjare eller Sluta röka-linjen
- informera om risknivåer för alkoholintag och erbjuda stöd vid behov
- informera om vikten av fysisk aktivitet och undvikande av längre perioder av stillasittande.
Patientens åtgärder (efter förmåga)
Inför mötet:
- Reflektera och prioritera eventuella frågor, skriva ner dessa vid behov
- Överväga att ta med närstående till mötet
Under mötet:
- Ställa frågor i prioriterad ordning
- Diskutera hur aktuella levnadsvanor påverkar förutsättningar att nå de gemensamma målen
Efter mötet:
- Reflektera över information om levnadsvanor
- Arbeta med omställning till hållbara levnadsvanor vid behov
Spår 2: Monitorering
M Distansmonitorering
Hälso- och sjukvårdens åtgärder
Distansmonitorering innebär att patientens hälsovärden monitorernas på distans av vårdpersonal. Detta kan ske på flera sätt, exempelvis genom att
- avstämning görs via telefon eller digitalt
- vårdpersonal kontrollerar patientens hälsovärden, exempelvis via 1177/SWIBREG eller motsvarande lösning
- vårdpersonal kontrollerar patientens F-kalprotektin.
Patientens åtgärder (efter förmåga)
- Fylla i en hälsodeklaration, exempelvis via 1177/SWIBREG
- Mäta F-kalprotektin, exempelvis via egenmätning med hjälp av ett kit och mobiltelefon
N Egenmonitorering
Hälso- och sjukvårdens åtgärder
Patientens förmåga till egenmonitorering kan stödjas av
- patientutbildning, se (J)
- verktyg som möjliggör både objektiv och subjektiv mätning av olika hälsovärden, exempelvis vikt, F-kalprotektin och strukturerade dagböcker och strukturerade frågeformulär, exempelvis via 1177/SWIBREG.
Patientens åtgärder (efter förmåga)
- Ta till sig kunskap om hur sjukdomen uttrycker sig och hur dessa signaler ska tolkas för att uppnå en patientsäker egenmonitorering
- Skatta allmäntillstånd samt specifika symtom kopplade till IBD
- Utföra objektiv egenmätning av hälsovärden, exempelvis vikt och F-kalprotektin
- Kontakta vårdgivare vid tydlig försämring av symtom som troligtvis beror på aktiv IBD
Spår 3: Behandling
O Samtal IBD-sjuksköterska
Patientens åtgärder (efter förmåga)
Genomför samtal med patienten 1—2 veckor efter diagnos om induktionsbehandling med fokus på effekt och biverkningar.
Gör följande:
- Ställ frågor om följsamheten till behandlingen.
- Ställ frågor om biverkningar.
- Ge råd om hur specifika biverkningar kan hanteras, till exempel genom att dela upp dosen på flera tillfällen.
- Ge råd om hur läkemedlet kan påverkas vid intag av andra läkemedel, mat och dryck.
Utför följande åtgärder:
- Vid identifiering av biverkningar som inte är acceptabla, diskutera dosjustering, uppehåll eller byte till annat läkemedel.
P Uppföljning av induktionsbehandling
Hälso- och sjukvårdens åtgärder
Besök hos gastroenterolog 2—4 månader efter insatt induktionsbehandling (exakt tidpunkt bestäms utifrån insatt läkemedel). I vissa fall kan telefonsamtal eller digitalt besök övervägas.
Ta följande prover (om inte redan aktuella svar finns):
- F-kalprotektin
- hemoglobin
- CRP.
Följ upp tidigare biokemiska avvikelser och eventuella terapispecifika prover.
Gör följande:
- Skatta sjukdomsaktivitet utifrån PGA och HBI vid Crohns sjukdom respektive pMayo vid ulcerös kolit.
- Tillhandahåll formulär förSHS och EQ5D-5L.
Utför följande åtgärder:
- Bekräfta diagnos baserad på kliniska fynd, endoskopi och histopatologi.
- Värdera effekten av induktionsbehandlingen.
- Utforma behandlingsmål tillsammans med patienten.
- Genomför behandlingsändringar vid behov.
- Journalför patientens vårdplan.
- Utfärda intyg om tandvårdsersättning.
- Säkerställ att patienten är införstådd i fortsatt planering och vilka kontaktvägar till vården som finns.
Överväg
- endoskopisk utvärdering
- screening avseende tidigare infektionssjukdomar (om det inte tidigare är gjort (se åtgärd L) och vaccinationer (enligt vårdprogram IBD).
Patientens åtgärder (efter förmåga)
Inför mötet:
- Reflektera över vad som är viktigt i livet i relation till IBD och gällande vårdens utformning
- Reflektera och prioritera eventuella frågor, skriva ner dessa vid behov
- Genomföra provtagning och eventuell registrering i 1177/SWIBREG
- Överväga att ta med närstående till mötet
Under mötet:
- Ställa frågor i prioriterad ordning
- Reflektera tillsammans med vårdpersonal över hur aktuell sjukdomsaktivitet upplevs
- Utvärdera behandlingsmål eller plan tillsammans med vårdpersonal. Uppdatera mål eller plan vid behov
Efter mötet:
- Genomföra överenskommen vårdplan (exempelvis läkemedelsbehandling, vaccinationer, provtagning och levnadsvanor)
- Genomföra egen- eller distansmonitorering
- Kontakta vården vid försämring
Q Halvårsuppföljning IBD-sjuksköterska
Hälso- och sjukvårdens åtgärder
Boka besök hos eller distanskontakt med IBD-sjuksköterska sex månader efter fastställd diagnos.
Ta följande prover (om inte redan aktuella svar finns):
- F-kalprotektin
- hemoglobin
- CRP.
Följ upp tidigare biokemiska avvikelser och eventuella terapispecifika prover.
Gör följande:
- Skatta sjukdomsaktivitet utifrån PGA och HBI vid Crohns sjukdom respektive pMayo vid ulcerös kolit
- Tillhandahåll formulär för SHS och EQ5D-5L.
Utför nutritionsscreening.
Utför följande åtgärder:
- Värdera symtom och eventuell grad av sjukdomsaktivitet.
- Fråga om följsamheten till läkemedelsbehandling,
- Ta ställning till ändrad underhållsbehandling.
- Uppdatera vårdplanen tillsammans med patienten vid behov.
- Journalför patientens vårdplan.
- Säkerställ att patienten är införstådd i fortsatt planering och vilka kontaktvägar till vården som finns.
- Se till att patienten får med sig provtagningskit för undersökning av F-kalprotektin som hen uppmuntras att lämna nio månader efter diagnos för att utvärdera sjukdomsaktiviteten samt vid misstänkt försämring av IBD.
Patientens åtgärder (efter förmåga)
Inför mötet:
- Reflektera över vad som är viktigt i livet i relation till IBD och gällande vårdens utformning
- Reflektera och prioritera eventuella frågor, skriva ner dessa vid behov
- Genomföra provtagning och eventuell registrering i 1177/SWIBREG
- Överväga att ta med närstående till mötet
Under mötet:
- Ställa frågor i prioriterad ordning
- Utvärdera behandlingsmål eller plan tillsammans med vårdpersonal. Uppdatera mål eller plan vid behov
- Reflektera tillsammans med vårdpersonal över hur aktuell sjukdomsaktivitet upplevs
Efter mötet:
- Genomföra överenskommen vårdplan (exempelvis läkemedelsbehandling, vaccinationer, provtagning och levnadsvanor)
- Genomföra egen- eller distansmonitorering
- Kontakta vården vid försämring
R Åtgärder akut försämring
Hälso- och sjukvårdens åtgärder
Etablera kontakt med patienten vid tecken på akut försämring i form av ökade symtom eller ökad inflammatorisk aktivitet.
Ta följande prover (om inte redan aktuella svar finns):
- F-kalprotektin
- blodstatus
- levergallstatus
- elektrolytstatus
- albumin
- CRP.
Gör följande:
- Skatta sjukdomsaktivitet utifrån PGA och HBI vid Crohns sjukdom respektive pMayo vid ulcerös kolit.
- Tillhandahåll formulär för SHS och EQ5D-5L.Undersök bukstatus
- Tag ställning till endoskopi med utvärdering av inflammationen utifrån SES-CD/UCEIS.
Utför följande åtgärder:
- Vid tecken på peritonit eller ileus, kontrollera vitalparametrar och kontakta kirurg.
- Ta beslut om vårdnivå (inneliggande vård kan krävas vid exempelvis svårt skov).
- Intensifiera behandlingen.
Överväg
- bilddiagnostik
- samsjuklighet (Infektionsscreening)
- trombosprofylax
- koncentrationsbestämningar av läkemedel
- bedömning vid multidisciplinär konferens
- bedömning av kolorektalkirurg om kirurgi kan vara aktuellt.
Fortsätt till (S).
Patientens åtgärder (efter förmåga)
Inför mötet:
- Genomföra provtagning och eventuell registrering i 1177/SWIBREG
- Överväga att ta med närstående till mötet
Under mötet:
- Utvärdera behandlingsmål eller plan tillsammans med vårdpersonal. Uppdatera mål eller plan vid behov
- Reflektera tillsammans med vårdpersonal över hur aktuell sjukdomsaktivitet upplevs
Efter mötet:
- Genomföra aktiviteter i överenskommen vårdplan (exempelvis läkemedelsbehandling, vaccinationer, provtagning och levnadsvanor)
- Göra egen- eller distansmonitorering
- Kontakta vården vid tydlig försämring
S Extra uppföljning
Hälso- och sjukvårdens åtgärder
Genomför uppföljningsbesök 2—4 månader efter ändrad läkemedelsbehandling.
Ta följande prover (om inte redan aktuella svar finns):
- F-kalprotektin
- blodstatus
- levergallstatus
- elektrolytstatus
- albumin
- CRP.
Gör följande:
- Skatta sjukdomsaktivitet utifrån PGA och HBI vid Crohns sjukdom respektive pMayo vid ulcerös kolit.
- Tillhandahåll formulär förSHS och EQ5D-5L.
Utför följande åtgärder:
- Värdera symtom och eventuell grad av sjukdomsaktivitet.
- Ställ frågor om följsamhet till behandlingen.
- Ta ställning till ändrad underhållsbehandling.
- Uppdatera vårdplanen tillsammans med patienten vid behov.
- Journalför patientens vårdplan.
- Säkerställ att patienten är införstådd i fortsatt planering och vilka kontaktvägar till vården som finns.
Överväg
- endoskopisk utvärdering
- psykosocialt stöd i form av kontakt med kurator eller psykolog.
Därefter sker fortsatta åtgärder enligt befintlig vårdplan.
Patientens åtgärder (efter förmåga)
Inför mötet:
- Reflektera och prioritera eventuella frågor. Skriv ner dessa vid behov
- Genomföra provtagning och eventuell registrering i 1177/SWIBREG
- Överväga att ta med närstående till mötet
Under mötet:
- Ställa de viktigaste frågorna först
- Reflektera tillsammans med vårdpersonal över hur aktuell sjukdomsaktivitet upplevs
- Utvärdera behandlingsmål tillsammans med vårdpersonal. Uppdatera målen eller planen vid behov
Efter mötet:
- Genomföra aktiviteter i överenskommen vårdplan (exempelvis läkemedelsbehandling, vaccinationer, provtagning och levnadsvanor)
- Genomföra egen- eller distansmonitorering
- Kontakta vården vid försämring
T Ettårsuppföljning
Hälso- och sjukvårdens åtgärder
Genomför återbesök hos gastroenterolog (tolv månader efter fastställd diagnos).
Ta följande prover (om inte redan aktuella svar finns):
- F-kalprotektin
- blodstatus
- levergallstatus
- elektrolytstatus
- albumin
- CRP
- ferritin
- B12
- folat
- prover för uppföljning av tidigare biokemiska avvikelser
- eventuella terapispecifika prover.
Genomför endoskopi (vid behov, för att säkerställa att endoskopisk remission föreligger):
- Endoskopisk aktivitet graderas utifrån ileokoloskopi inför besöket. Vid ulcerös kolit kan detta ersättas med en sigmoideoskopi i samband med besöket.
Gör tunntarmsbedömning (vid utbredd Crohns sjukdom i tunntarm):
- Tunntarmsaktivitet graderas utifrån MR-tunntarm och/eller kapselendoskopi.
Gör följande:
- Skatta sjukdomsaktivitet utifrån PGA och HBI vid Crohns sjukdom respektive pMayo vid ulcerös kolit.
- Tillhandahåll formulär för SHS och EQ5D-5L.
Utför följande åtgärder:
- Värdera effekten av behandlingen.
- Utforma behandlingsmål tillsammans med patienten.
- Ändra behandlingen vid behov.
- Journalför patientens vårdplan.
- Säkerställ att patienten är införstådd i fortsatt planering och vilka kontaktvägar till vården som finns.
- Se till att patienten får med sig provkit för undersökning av F-kalprotektin som hen uppmuntras att lämna för att utvärdera sjukdomsaktiviteten samt vid misstänkt försämring av IBD.
- Planera för nästa återbesök.
Överväg
- bentäthetsmätning och osteoporosprofylax vid hög steroidexposition eller svår sjukdom.
Fortsätt till Utgång, beskrivning av åtgärder i vårdförloppet avslutas.
Patientens åtgärder (efter förmåga)
Inför mötet:
- Reflektera och prioritera eventuella frågor, skriva ner dessa vid behov
- Genomföra provtagning och eventuell registrering i 1177/SWIBREG
- Överväga att ta med närstående till mötet
Under mötet:
- Ställa de viktigaste frågorna
- Reflektera tillsammans med vårdpersonal över aktuell sjukdomsaktivitet upplevs
- Utvärdera behandlingsmål eller plan tillsammans med vårdpersonal. Uppdatera mål eller plan vid behov
Efter mötet:
- Genomföra aktiviteter i överenskommen vårdplan (exempelvis mediciner, vaccinationer, provtagning och levnadsvanor)
- Genomföra egen- eller distansmonitorering
- Kontakta vården vid försämring
Patientmedverkan och kommunikation
Personcentrering och dokumenterad överenskommelse
Personcentrering är beaktat i ovan beskrivna åtgärder. Utöver detta är nedanstående viktigt att lyfta fram.
Om patienten har vårdplaner för flera hälsotillstånd bör den vårdplan som rör patientens IBD harmonisera med det övergripande patientkontraktet.
Läkemedelsbehandling vid inflammatorisk tarmsjukdom bör ges enligt en målstyrd behandlingsstrategi (treat to target). Det är viktigt att förklara för patienten, brukaren och närstående hur behandlingsstrategin bidrar till att förverkliga det som är viktigt för individen i syfte att öka patientens vilja att följa den överenskomna läkemedelsbehandlingen.
Vårdplanen kan exempelvis innehålla
- diagnos och utbredning
- var patienten bör vända sig med sina problem som rör IBD
- tydlig information kring hur rutiner ser ut för intyg och receptförnyelser
- mål med kontroller och behandling utifrån överenskomna mål
- tider för undersökningar och behandlingar samt en beskrivning av när olika åtgärder ska ske
- stöd, råd och åtgärder under behandling samt hjälp med bedömning av symtom
- svar på praktiska frågor och på vad patienten kan göra själv i sin egenvård
- information om patientens rättigheter
- tydlig information kring hur den fortsatta uppföljningen ser ut.
Utmaningar och mål
Patientens utmaningar
Utifrån patienters och närståendes erfarenheter har följande övergripande utmaningar identifierats:
- utdragen utredning
- bristande information och samordning
- bristande delaktighet
- tar lång tid att återfå livskvalitet.
Nulägesbeskrivning av patienters erfarenheter
Bilden nedan är en grafisk presentation av i nuläget vanligt förekommande erfarenheter av hälso- och sjukvården vuxna personer med IBD.
- I kolumn 1 beskrivs identifierade positiva och negativa patientupplevelser.
- I kolumn 2 anges för patienten vanligt förekommande aktiviteter och åtgärder.
- I kolumn 3 beskrivs vårdens vanligt förekommande aktiviteter och åtgärder.
- I kolumn 4 beskrivs huvudsakliga utmaningar som patienterna möter. Vårdförloppet är utformat för att adressera dessa utmaningar som även avspeglas i vårdförloppets mål och indikatorer.

Vårdförloppets mål
Det övergripande målet för vårdförlopp IBD är att uppnå God vård. Med det avses en säker, personcentrerad, effektiv och jämlik vård av hög kvalitet så att framtida funktionsnedsättningar och komplikationer kan undvikas och att bästa möjliga livskvalitet för patienten uppnås.[5]
Mål:
- Minska tiden från misstanke om IBD till diagnos och start av behandling.
- Öka andelen patienter som snabbt uppnår och bibehåller remission.
- Patienten och eventuellt närstående erbjuds information om aktuell sjukdom, behandling och aktuella vårdprocesser.
- Patienten och eventuellt närstående upplever delaktighet och tilltro till sin egen förmåga att hantera vården av sin sjukdom.
Kvalitetsuppföljning
Indikatorer för uppföljning
Indikatorerna nedan visar vilka indikatorer som avses följas i vårdförloppet. I bilagan längre ner finns mer information om uppföljning av detta vårdförlopp och dess indikatorer.
Läs mer om uppföljning av vårdförlopp under rubriken "Generellt om personcentrerade och sammanhållna vårdförlopp".
Resultatmått
Inflammationsaktivitet i tarmen (F-kalprotektin):
- Andel patienter som har F-kalprotektin < 250 mg/kg 12 månader efter diagnos
Blodvärde (B-Hb):
- Andel patienter med B-Hb > 120 g/L för kvinnor och > 130 g/L för män 12 månader efter diagnos
Sjukdomsaktivitet (PGA):
- Andel av patienterna som vårdgivaren bedömer ha sjukdomsaktivitet, Physician’s Global Assessment (PGA) som motsvarat remission (PGA = 0) 12 månader efter diagnos
Funktionsnedsättning:
- Andel av patienterna som uppger “ingen” eller “låg grad” av funktionsnedsättning enligt Short Health Scale (SHS) 12 månader efter diagnos
Tillgänglighet:
- Andel patienter som uppger “mycket bra” eller “ganska bra” tillgänglighet till IBD-vården 12 månader efter diagnos
Information:
- Andel patienter som uppger att de erhållit “mycket bra” eller “ganska bra” muntlig information 12 månader efter diagnos
Delaktighet:
- Andelen patienter som upplever lagom delaktighet 12 månader efter diagnos
Kontinuitet:
- Andel patienter som upplever att de har erbjudits önskad kontinuitet i vårdkontakterna
Processmått
- Andel patienter som erbjuds tid för ileokoloskopi inom 14 dagar från att remiss skrivits
- Andel patienter som har minst ett PGA registrerat första 12 månaderna efter diagnos
- Andel patienter som har minst ett B-Hb registrerat första 12 månaderna efter diagnos
- Andel patienter som har minst ett F- Kalprotektin registrerat första 12 månaderna efter diagnos
- Andel patienter som har minst en registrering avseende funktionsnedsättning enligt Short Health Scale (SHS) första 12 månaderna efter diagnos
- Andel patienter som har minst en registrering avseende uppfattning av tillgänglighet till IBD-vården första 12 månaderna efter diagnos
Kvalitetsregister
Nedanstående kvalitetsregister kan vara relevanta att registrera i under någon del av vårdförloppet (se även åtgärdsbeskrivningen) oavsett om de används för uppföljning av vårdförloppets indikatorer eller inte.
Sammanfattning av vårdförloppet
Inflammatorisk tarmsjukdom eller IBD (från den engelska termen inflammatory bowel disease) omfattar diagnoserna Crohns sjukdom, ulcerös kolit och oklassificerad inflammatorisk tarmsjukdom (IBD-U).
IBD förekommer hos knappt en procent av befolkningen. Sjukdomen debuterar oftast mellan 15 och 35 års ålder, inga avgörande könsskillnader har noterats.
Tidig diagnostik och behandling samt tät monitorering är avgörande för att minska risken för tarmfunktionsnedsättning och komplikationer av IBD.
Vårdförlopp IBD hos vuxna inleds vid misstanke om sjukdomen, fortsätter vid bekräftad diagnos och avslutas efter uppföljningsbesöket ett år efter att diagnosen fastställdes.
Målen med vårdförloppet är att
- minska tiden från misstanke om IBD till diagnos och start av behandling
- öka andelen patienter som snabbt uppnår och bibehåller remission
- patienten erbjuds information om aktuell sjukdom, behandling och aktuella vårdprocesser.
Långsiktigt syftar vårdförloppet även till att minska andelen patienter som utvecklar bestående tarmfunktionsnedsättning eller komplikationer av IBD.
För att följa upp vårdförloppet används bland annat indikatorer kopplade till sjukdomsaktivitet, funktionsnedsättning, patientdelaktighet, tillgänglighet och ledtider.
Generellt om personcentrerade och sammanhållna vårdförlopp
Om vårdförlopp
Personcentrerade och sammanhållna vårdförlopp syftar till att uppnå ökad jämlikhet, effektivitet och kvalitet i hälso- och sjukvården samt att skapa en mer välorganiserad och helhetsorienterad process för patienten.
Vårdförloppen utgår från tillförlitliga och aktuella kunskapsstöd och tas gemensamt fram av olika professioner inom regionernas nationella system för kunskapsstyrning.
I vårdförloppet beskrivs kortfattat vad som ska göras, i vilken ordning och när. Det beskriver en personcentrerad och sammanhållen vårdprocess som omfattar en hel eller en del av en vårdkedja. Åtgärderna kan individanpassas och inkluderar hur individens hälsa kan främjas.
Vårdförloppen avser minska oönskad variation och extra fokus riktas till det som inte fungerar i nuläget ur ett patientperspektiv. Det personcentrerade förhållnings- och arbetssättet konkretiseras genom patientkontrakt som tillämpas i vårdförloppen.
Den primära målgruppen för kunskapsstödet är hälso- och sjukvårdspersonal som ska få stöd i samband med vårdmötet. Avsnitten som rör utmaningar, mål och uppföljning av vårdförloppet är främst avsedda att användas tillsammans med beskrivningen av vårdförloppet vid införande, verksamhetsutveckling och uppföljning. De riktar sig därmed till en bredare målgrupp.
Om personcentrering
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom patientkontrakt, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling.
Patientkontraktet utgår från patienters och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Patientkontrakt kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd.
Mer information finns på SKR:s webbsida om patientkontrakt.
Om kvalitetsuppföljning
Vårdförloppen innehåller indikatorer för att följa upp i vilken grad patienten har fått vård enligt vårdförloppet. Befintliga källor används i den mån det går, men målsättningen är att strukturerad vårdinformation ska utgöra grunden för kvalitetsuppföljningen. Kvalitetsuppföljningen ska så stor utsträckning som möjligt baseras på information som är relevant för vården av patienten.
Vårdförloppets mål och åtgärder följs upp genom resultat- och processmått, vilket skapar förutsättningar för ett kontinuerligt förbättringsarbete.
För detaljerad information om hur indikatorerna beräknas, hänvisas till webbplatsen Kvalitetsindikatorkatalog där kompletta specifikationer publiceras i takt med att de är genomarbetade. Där beskrivs och motiveras också de valda indikatorerna.
Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt. Data redovisas könsuppdelat och totalt, och för både region- och enhetsnivå när det är möjligt och relevant.
Relaterad information
Kunskapsunderlaget för vårdförloppet baseras på vårdprogrammet för IBD som utarbetats parallellt utifrån internationella och nationella riktlinjer.
Sådana har inhämtats från European Crohns and Colitis Organization (ECCO) - European Society of Gastrointestinal and Abdominal Radiology (ESGAR), ett europeiskt samarbete mellan 17 europeiska länder som ämnar förbättra vården för patienter med IBD i alla dess aspekter genom internationella riktlinjer för praktik, utbildning, forskning och samarbete inom IBD-området.
Även riktlinjer från European Society for Clinical Nutrition and Metabolism (ESPEN), American Gastroentrology Association (AGA), American College of Gastroenterology (ACG), British Society of Gastroenterogy (BSG), European Society of Pathology (ESP) och Svensk förening för Patologi (SvFP) har beaktats.
Inom Svensk Gastroenterologisk Förening (SGF) finns rekommendationer och riktlinjer gällande akut omhändertagande av patienter med IBD, medicinsk och kirurgisk behandling av patienter med IBD, koloskopiövervakning, IBD hos gravida samt nutrition hos patienter med IBD.
Vidare finns lokala riktlinjer för enskilda verksamheter och regioner som tillsammans med de internationella och nationella riktlinjerna utgör kunskapsunderlag för vårdförlopp IBD.
Ta del av mer detaljerad information om hur kunskapsunderlag inhämtats och använts i kunskapsstödet Vårdprogram för vuxna med IBD.
Kompletterande underlag
Konsekvensbeskrivning
Arbetsgruppens medlemmar
Bilaga - Arbetsgruppens medlemmar vårdförlopp IBD - vuxna.pdf
Bilagor
1. Zhulina Y, Udumyan R, Henriksson I, Tysk C, Montgomery S, Halfvarson J. Temporal trends in non-stricturing and non-penetrating behaviour at diagnosis of Crohn's disease in Orebro, Sweden: a population-based retrospective study. J Crohns Colitis. 2014;8(12):1653-60
2. Eriksson C, Cao Y, Rundquist S, Zhulina Y, Henriksson I, Montgomery S, et al. Changes in medical management and colectomy rates: a population-based cohort study on the epidemiology and natural history of ulcerative colitis in Orebro, Sweden, 1963-2010. Aliment Pharmacol Ther. 2017;46(8):748-57
3. Maaser C, Sturm A, Vavricka SR, Kucharzik T, Fiorino G, Annese V, et al. ECCO-ESGAR Guideline for Diagnostic Assessment in IBD Part 1: Initial diagnosis, monitoring of known IBD, detection of complications. J Crohns Colitis. 2019;13(2):144-64
4. Turner D, Ricciuto A, Lewis A, D'Amico F, Dhaliwal J, Griffiths AM, et al. STRIDE-II: An Update on the Selecting Therapeutic Targets in Inflammatory Bowel Disease (STRIDE) Initiative of the International Organization for the Study of IBD (IOIBD): Determining Therapeutic Goals for Treat-to-Target strategies in IBD. Gastroenterology. 2021;160(5):1570-83
5. Nationella indikatorer för God vård www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/nationella-riktlinjer/2009-11-5.pdf">https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/nationella-riktlinjer/2009-11-5.pdf Socialstyrelsen; 2009