Hitta på sidan
Svårläkta sår
Nationellt vårdförlopp med regionala tillägg.
Omfattning av kunskapsstödet
Vårdförloppet inleds när en person har fått ett sår som är eller bedöms vara svårläkt, och avslutas när såret är läkt och eventuella egenvårdsåtgärder för att undvika nya sår har etablerats och fungerar väl.
Vårdförloppet omfattar utredning, behandling och förebyggande åtgärder för att undvika nya sår, och berör vårdnivåerna primärvård (begreppet avser primärvård i region och kommun) och specialiserad vård.
En fullständig beskrivning av kriterier för omfattningen finns under rubriken Ingång och utgång.
Vårdnivå och samverkan
Patienter med svårläkta sår behandlas inom olika medicinska specialiteter och på olika vårdnivåer som primärvård (begreppet avser primärvård i region och kommun) samt specialiserad vård. Jämlik och högkvalitativ vård kan åstadkommas genom ett systematiskt arbetssätt med välfungerande vårdkedjor, multiprofessionella team och utbildning av personal och patienter. Vårdförloppet avser att åstadkomma detta.
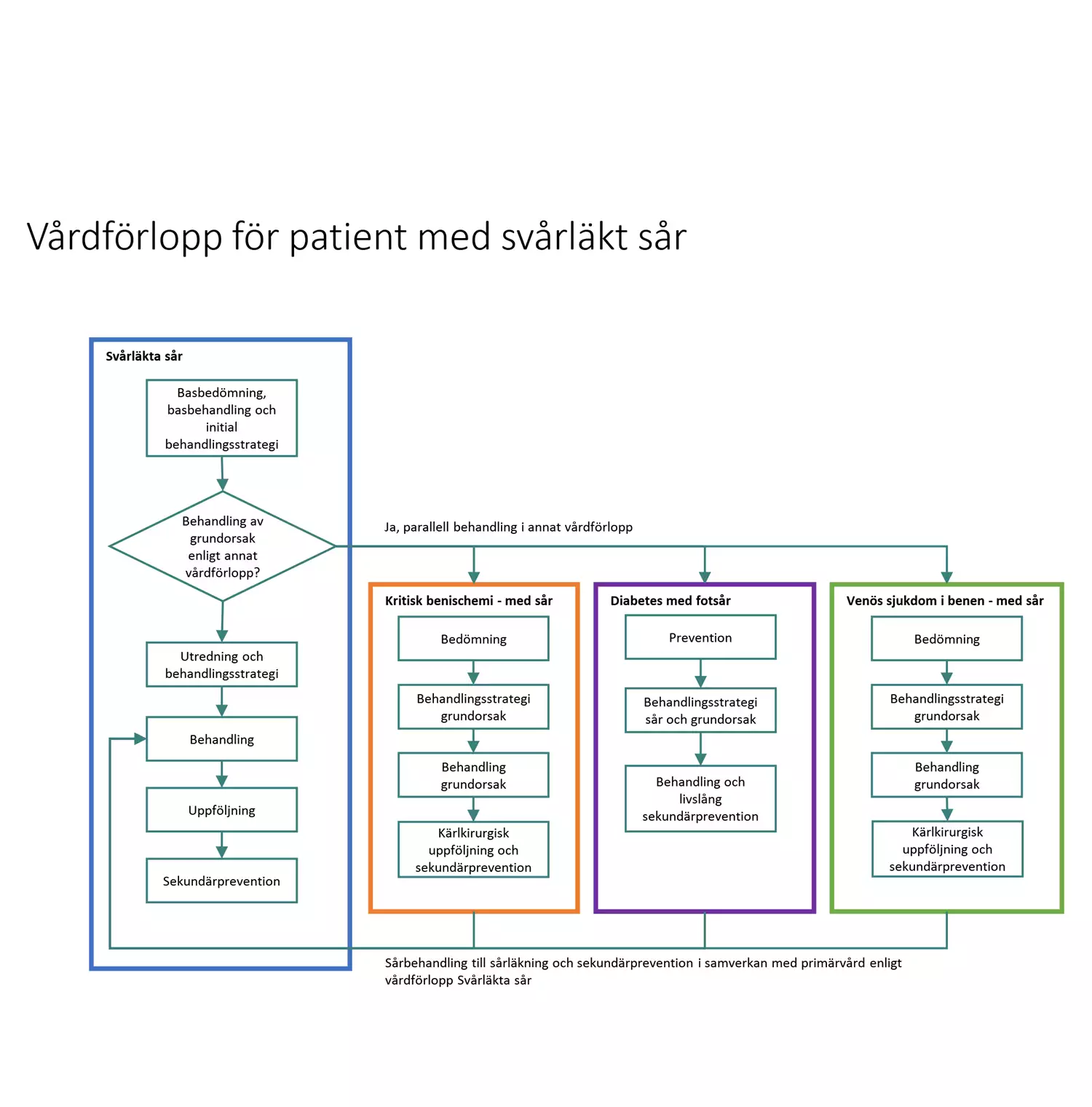
Beroende på sårets grundorsak kan patienter med svårläkta sår behandlas inom olika medicinska specialiteter. Det innebär att patienter med svårläkta sår kan omfattas av åtgärder i flera olika vårdförlopp, där övergång från vårdförlopp Svårläkta sår sker när det finns behov av åtgärder för att utreda och behandla grundorsaken.
Befintliga vårdförlopp som kan vara aktuella för patienter med svårläkta sår förhåller sig till varandra enligt bilden. I vårdförloppets åtgärdsbeskrivningar beskrivs handläggningen när sårets grundorsak gör att patienten behöver omfattas av åtgärder i fler än ett vårdförlopp.
Relaterade kunskapsstöd
1177 för vårdpersonal:
Svårläkta sår, kliniskt kunskapsstöd
Svårläkta sår, nationellt vårdprogram
Kritisk benischemi, personcentrerat och sammanhållet vårdförlopp
Diabetes, fotkomplikationer, kliniskt kunskapsstöd
Diabetes med hög risk för fotsår, personcentrerat och sammanhållet vårdförlopp
Venös sjukdom i benen - varicer och venösa bensår, personcentrerat och sammanhållet vårdförlopp
Venös sjukdom i benen - varicer och venösa bensår, nationellt vårdprogram
Om hälsotillståndet
Definition
Definitionen av svårläkta sår är sår som inte läkt eller inte förväntas läka inom fyra till sex veckor.
Svårläkta sår innefattar sår med diagnoser som venösa, arteriella och arteriovenösa sår, traumatiska sår, trycksår, diabetesrelaterade fotsår och atypiska sår, som exempelvis pyoderma gangrenosum, vaskuliter, hypertensiva sår och hudtumörer. När såren orsakas av flera underliggande grundsjukdomar måste samtliga beaktas och behandlas.
Förekomst
Förekomsten av svårläkta sår antas öka i takt med en stigande andel äldre och därmed också ett ökat antal personer med kroniska sjukdomar och sammansatta vårdbehov [1] . Det saknas aktuella uppgifter om hur många personer som har svårläkta sår i Sverige, men en accepterad uppskattning baserad på tidigare prevalensstudier är att 0,4 procent av befolkningen lider av ett svårläkt sår [2] [3] [4][1] . En statlig utredning visar att dessa patienter tillhör en medicinskt lågprioriterad grupp med kostnadskrävande vård under lång tid [1] .
Orsaker
Svårläkta sår är symtom som kan vara orsakade av flera olika grundsjukdomar. Sårorsaken måste behandlas för optimal sårläkning och för att förhindra nya sår. Inte sällan rör det sig om sår där flera orsaker samverkar.
De vanligaste orsakerna till ben- och fotsår är cirkulatoriska störningar som venös och arteriell insufficiens samt diabetes.
Trycksår, som orsakas av tryck eller tryck i kombination av skjuv, kan uppstå var som helst på kroppen och är också en vanlig orsak till svårläkt sår. Trycksår kan i de flesta fall förebyggas. Trycksår som uppkommit inom hälso- och sjukvården betraktas därför som en vårdskada.
Traumatiska sår på nedre extremitet samt atypiska sår utgör merparten av resterande sår.
Komplikationer
Den enskilde individen upplever lidande på grund av utebliven sårläkning och långvarig smärta. Vidare drabbas dessa patienter ofta av nedstämdhet, oro, ångest och social isolering med känsla av ensamhet och hopplöshet [5] [6] [7] .
Ingång och utgång
Ingång i vårdförloppet
Ingång i vårdförloppet sker när en patient har något av följande:
- sår som inte läkt eller inte förväntas läka inom fyra till sex veckor
- trycksår eller diabetesrelaterat fotsår så snart det uppmärksammas.
Ingång i vårdförloppet ska inte ske när en patient har akuta sår (till exempel brännskada, köldskada eller större traumatiska skador).
Om basbedömning gett misstanke om kritisk benischemi, diabetesrelaterat fotsår eller venöst bensår omfattas patienten av åtgärder för behandling av grundorsak i vårdförlopp för respektive tillstånd, ofta med samtidig fortsatt sårbehandling enligt vårdförlopp Svårläkta sår.
Utgång ur vårdförloppet
Utgång ur påbörjat vårdförlopp sker efter att såret läkt, vid lambåoperation eller vid amputation. Utgång kan även ske när patienten är i sent palliativt skede då behandling först och främst inriktas på att lindra patientens smärta och obehag. Denna utgång kan vara aktuell när som helst och nämns därför inte specifikt i vårdförloppet.
Flödesschema och åtgärder
Introduktion
Vårdförlopp Svårläkta sår omfattar ett antal olika sårtyper. Vårdförloppet inleds därför med en basbedömning och basbehandling, och därefter en fortsatt utredning och behandling beroende på sårtyp.
Därför finns ett flödesschema och en åtgärdsbeskrivning för basbedömning och basbehandling, samt flödesschema och åtgärdsbeskrivning för respektive sårtyp. Stöd för initial bedömning av sårtyp med vanligt förekommande attribut och kännetecken finns i tabellen nedan.
Vårdförloppets åtgärder
Åtgärderna i vårdförloppet är baserade på det nationella vårdprogrammet för svårläkta sår. Detaljerad information om hur åtgärderna ska utföras finns i vårdprogrammet Svårläkta sår.
I vårdförloppet beskrivs utredning och åtgärder i en basbedömning och en basbehandling som påbörjas direkt för samtliga patienter. Därefter beskrivs utredning och behandling för respektive sårtyp.
Initial bedömning av sårtyp
Svårläkta sår delas upp i sårtyper beroende på sårets orsak. En initial bedömning sker (se åtgärdsbeskrivning (bas-A)) innan man kan tillämpa undersökningsmetoder och behandlingar enligt åtgärdsbeskrivningen för respektive sårtyp.
Tabellen "Initial bedömning av sårtyp..." är ett stöd för initial bedömning av sårtyp och beskriver vanligt förekommande attribut för lokalisation, ankel-/armtrycksindex och vanliga kännetecken. Bildstöd finns i länken till bilaga Exempelbilder på sårtyper. Ytterligare symtom och kliniska fynd beskrivs i åtgärdsbeskrivningen för respektive sårtyp för att fastställa diagnosen. Tabellen används också som differentialdiagnostiskt stöd för samtliga sårtyper vid fördröjd eller utebliven sårläkning.
| Lokalisation | Ankel-armtrycksindex (ABI) | Vanliga kännetecken | |
| Venöst sår | Kring malleolerna (fotknölarna) eller underben | Normalt (0,9–1,4) | Ödem, varicer, eksem, venösa hudförändringar (såsom brun missfärgning i ankelhöjd) |
| Arteriellt sår, med kritisk benischemi | Tå, framfot eller häl | Sänkt (< 0,5) | Vilovärk i foten > 2 veckor, ofta värst nattetid, ofta svarta nekroser, svaga eller inga fotpulsar, sänkt tåtryck (< 30–50 mmHg) |
| Arteriellt sår, med lätt till måttlig arteriell insufficiens | Fot eller underben | Sänkt (< 0,9) | Vilovärk, svaga eller inga fotpulsar |
| Arteriovenöst sår | Fot eller underben | Sänkt (< 0,9) | Blandbild: kännetecken från både venöst och arteriellt sår |
| Trycksår | Tryckutsatta hudområden till exempel hälar, fotknölar, sacrum, sittbensknölar och höfter | Lokaliserad skada i hud eller underliggande vävnad, vanligtvis över benutskott, som ett resultat av tryck, eller tryck i kombination med skjuv | |
| Traumatiskt sår | Fot och ben, ofta framsida underben | Normalt (0,9–1,4) | Uppstått efter trauma. Ofta svullna sårkanter. |
| Atypiskt sår (inklusive tumörsår) | Avvikande sårlokalisation. Förekommer på underben, men kan finnas var som helst på kroppen. | Uppfyller inte kriterier för övriga sårtyper. Avvikande utseende, snabbt förlopp, oproportionerlig smärta, eller sår som trots basbehandling inte visar tendens att läka. | |
| Diabetesrelaterade fotsår | Sår vid eller nedom malleolerna | Stela kärl och ödem kan ge falskt höga ABI | Runda, djupa, utstansade sår med gula/svarta nekroser, ofta kallusbildning, underminering i sårkanterna |
Flödesschema för basbedömning och basbehandling
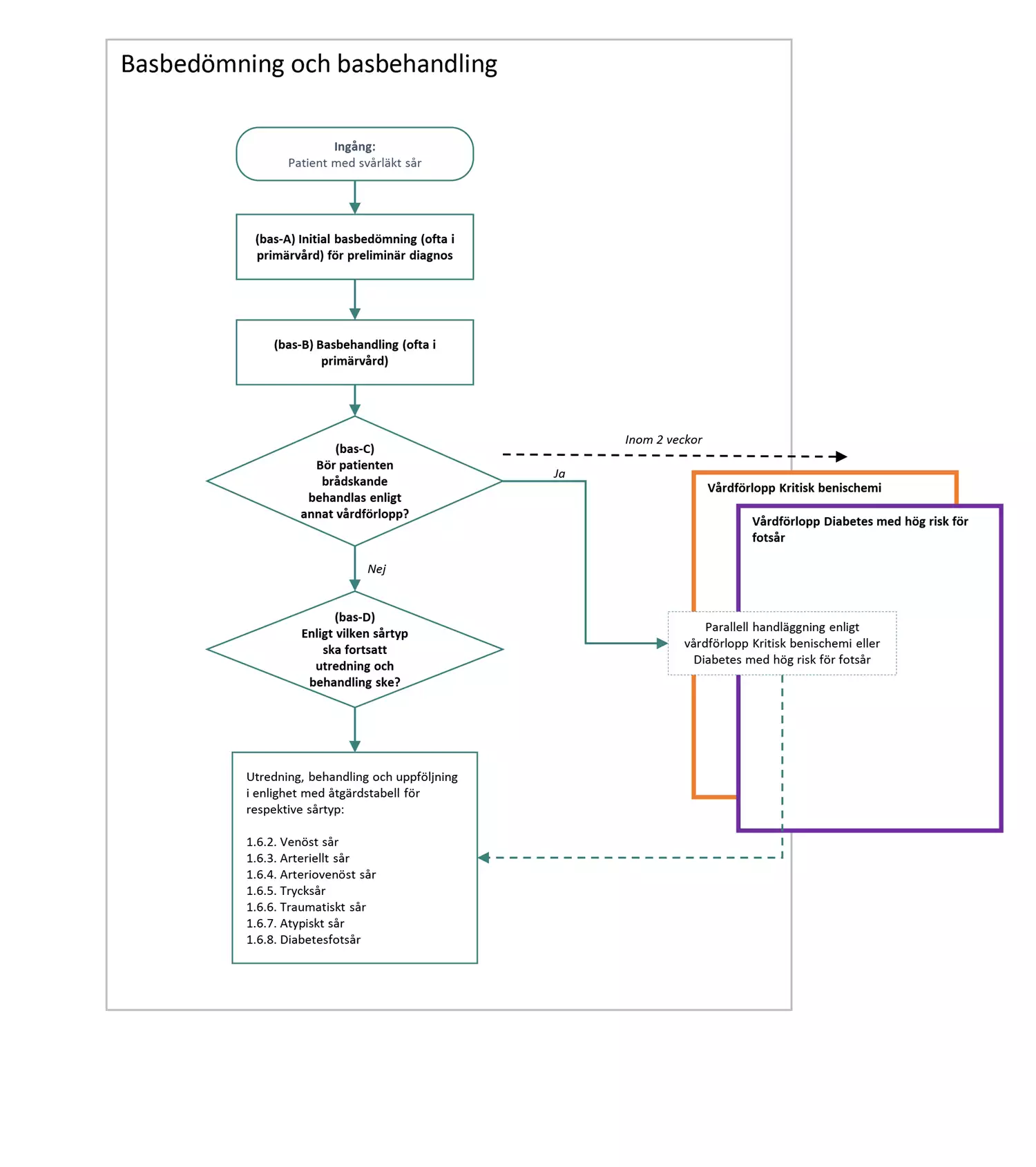
Flödesschemat är en grafisk översikt av de åtgärder i vårdförloppet som ingår i basbedömning och basbehandling. Beskrivning av åtgärderna i text finns i åtgärdsbeskrivningen.
Åtgärder vid basbedömning och basbehandling
Här beskrivs de åtgärder som ingår i vårdförlopp Svårläkta sår, basbedömning och basbehandling som påbörjas direkt för samtliga patienter. Därefter beskrivs utredning och behandling för respektive sårtyp.
bas-A Initial basbedömning (ofta i primärvård) för preliminär diagnos
Basbedömning innebär en sammanvägd bedömning av anamnes, kärlstatus samt kliniska fynd och kännetecken enligt tabell, Initial bedömning av sårtyp, vanligt förekommande attribut och kännetecken
Inled alltid undersökning av sår på ben och fot med en ankel-/armtrycksmätning samt fotodokumentation.
Basbedömningen ligger till grund för behandlingsstrategi och råd om egenvård och omfattar:
- anamnes, med särskilt fokus på tidigare och aktuella sjukdomar, aktuella läkemedel, rökning
- status; Body Mass Index (BMI), rörlighet, nutritionsstatus
- såranamnes; såruppkomst, sårduration, tidigare sår, djup ventrombos, kärlkirurgiska åtgärder eller tidigare amputation
- smärtanalys och smärtskattning
- kärlstatus; palpation av perifera pulsar, ankeltryck och ankel-/armtrycksindex (tåtrycksmätning vid misstänkt stela kärl)
- sårstatus; sårstorlek, sårlokalisation, sekretion, fibrin, nekros, granulationer, sårkanter, tecken på sårinfektion
- hud runt såret; ödem, rodnad, blek hud, hyperpigmentering, varicer, behåring, atrophie blanche (vitaktiga ärrliknande hudområden med högröda papler), lipodermatoskleros (senstadium av ödem med kronisk inflammation och bindvävsomvandling)
- blodsockerkontroll och HbA1c vid misstanke om diabetesrelaterat fotsår. Vid behov kan kompletterande provtagning behöva utföras utifrån patientens allmäntillstånd.
Vid oklarheter om orsaken till såret ska den mest sannolika diagnosen sättas som arbetsdiagnos. Denna ska senare bekräftas eller omprövas allt eftersom utredningen fortskrider. Förslag på diagnoskoder enligt ICD-10-SE finns i åtgärdstabellen för respektive sårtyp.
- Berätta om symtom, farhågor, förväntningar och psykosocial påverkan
- Överväga att ta med närstående till besöket
bas-B Basbehandling (ofta i primärvård)
Upprätta vårdplan och patientkontrakt i dialog med patienten enligt avsnitt Patientmedverkan och kommunikation nedan.
Påbörja basbehandling direkt. Basbehandlingen omfattar:
- smärtbehandling
- sårrengöring, debridering och såromläggning, vid behov infektionsbehandling
- kompressionsbehandling anpassad efter ankel-/armtrycksindex och diagnos vid bensvullnad eller ödem vid sårkanterna, men med försiktighet hos patienter med nedsatt arteriell cirkulation och hjärtsvikt
- tryckavlastning, framför allt vid trycksår, diabetesrelaterade fotsår och arteriella sår
- information till och dialog med patienten, och vid behov närstående, om diagnos, fortsatt utredning och behandling
- råd om
- egenvård, fysisk aktivitet, och i förekommande fall rökstopp, nutrition och viktreduktion
Utse en såransvarig personal för patienten för behandlingskontinuitet fram till läkning.
Överväg registrering i RiksSår.
- Delta i behandlings-planering och berätta om förväntningar och mål
- Följa råd angående fysisk aktivitet, nutrition och rökstopp
- Medverka till kontinuerlig sårbehandling
- Följa ordinationer om provtagning, till exempel blodsockerkontroll vid diabetes
bas-C Beslut: Bör patienten brådskande behandlas enligt annat vårdförlopp på grund av misstanke om kritisk benischemi eller diabetesrelaterat fotsår?
Sår med misstanke om kritisk benischemi:
- Patienten remitteras till kärlkirurgisk enhet och ska bedömas av kärlkirurg enligt vårdförlopp Kritisk benischemi efter allvarlighetsgrad, dock senast inom två veckor.
- Patienter med diabetes och fotsår kan ha stela kärl, och därför kan misstanke om kritisk benischemi finnas även när ankel- eller tåtryck överstiger angivna riktvärden för kritisk benischemi eller patienten har patologiskt förhöjt ankel/armindex (ABI > 1.4 ). Dessa patienter skall då utan fördröjning omfattas av åtgärder inom vårdförlopp Kritisk benischemi.
Förslag på diagnoskoder ICD-10-SE:
- I70.2A Perifer ateroskleros med gangrän
- I70.2C Perifer ateroskleros med bensår
Fotsår hos patient med misstänkt eller etablerad diabetes:
- Ge basbehandling enligt (bas-B). Patienten remitteras till multiprofessionellt team (diabetesfotmottagning) och ska bedömas enligt vårdförlopp Diabetes med hög risk för fotsår efter allvarlighetsgrad dock senast inom två veckor.
Förslag på diagnoskoder ICD-10-SE:
- E10.5 B Diabetes mellitus typ 1 med perifer angiopati med gangrän
- E10.6D Diabetes mellitus typ 1 med (diabetiskt) fotsår
- E11.5 B Diabetes mellitus typ 2 med perifer angiopati med gangrän
- E11.6D Diabetes mellitus typ 2 med (diabetiskt) fotsår
Bör patienten brådskande behandlas enligt annat vårdförlopp på grund av misstanke om kritisk benischemi eller diabetesrelaterat fotsår?
- Ja: Behandling av grundorsak enligt annat vårdförlopp och fortsatt basbehandling av såret enligt (bas-B).
- Nej: Fortsätt till (bas-D).
- Be om kompletterande information vid behov
bas-D Beslut: Enligt vilken sårtyp ska fortsatt utredning och behandling ske?
Fortsatt utredning och behandling enligt åtgärdstabell för respektive sårtyp:
- venöst sår
- arteriellt sår
- arteriovenöst sår
- trycksår
- traumatiskt sår
- atypiskt sår, inklusive tumörsår
- diabetesrelaterat fotsår
- Delta i behandlings-planering och berätta om förväntningar och mål med behandlingen (exempelvis smärtfrihet, snabb sårläkning, undvikande av nya sår)
Behandling vid sårsmärta
Smärta hämmar sårläkning genom en sympatikusmedierad kärlsammandragning.
- Identifiera och behandla orsaken till smärtan.
- Behandla om tecken på infektion för att minska infektionsutlöst smärta.
- Undanröj lokala smärtfaktorer som inflammation, trauma, maceration, tryck.
- Utvärdera och dokumentera smärtintensitet och karaktäristika.
- Ge farmakologisk smärtbehandling, lokal och/eller systemisk
- Minimera smärta vid sårbehandling och omläggning genom att:
- rengöra sår och hud med nytappat, kroppstempererat kranvatten
- smärtbehandla inför debridering
- använda skonsamt förband som inte häftar i såret
- använda barriärskydd på huden närmast såret.
Fulltext i vårdprogrammets kapitel 9.2 Smärtanalys och smärtbehandling
Behandling vid infektion
Sårinfektion är en klinisk diagnos. Sårodling bör utföras selektivt då bakterier förekommer i svårläkta sår utan att sårläkningen påverkas. Riskfaktorer för sårinfektion är diabetes, immunosuppression, ödem, benartärsjukdom, lång sårduration, sårstorlek, nekrotisk vävnad i sårbotten och sårlokalisation nära kontaminerat område.
Tecken på lokal sårinfektion:
- fördröjd sårläkning
- nytillkommen, ökad eller ändrad smärtbild
- illaluktande sår
- ökad eller ändrad sekretion
- ödem runt såret
- rodnad närmast sårkanten
- brunröd sårbädd eller biofilm.
Vid lokal sårinfektion är behandlingen:
- rengöring
- debridering
- antiseptisk/antimikrobiell lokalbehandling i cirka 14 dagar
- tätare omläggningar
- kompression, en viktig del av behandlingen vid ödem.
Antibiotikakrävande infektion. Systemiska antibiotika är indicerad vid:
- kliniska tecken på infektion (manifest eller tecken på spridning av lokal infektion)
- erysipelas
- odlingsfynd av betahemolyserande streptokocker grupp A, C eller G
- allmänpåverkan
- feber
- tecken till disseminerad infektion
- rekommenderade preparat är
- vid erysipelas - penicillin V 1 g x 3 i 10 dagar (betahemolyserande streptokocker grupp A, C eller G)
- vid manifest sårinfektion - flukloxacillin 1 g x 3 i 10 dagar (S. aureus)
- vid penicillinallergi typ 1 ges klindamycin 300 mg x 3 i 10 dagar.
Patienter med diabetes får oftare än andra antibiotikakrävande infektioner. Det är viktigt att patienten remitteras akut till ortopeden om foten är varm, röd och svullen då diabetesosteoarthropati (Charcotfot) måste uteslutas.
Sårbehandling
Generella principer för val av behandlingsmetod och förband:
- Vid bedömning och vid val av behandlingsstrategi ska såret, huden runt såret och läkningshämmande faktorer beaktas.
- Välj debrideringsmetod utifrån patientens bakomliggande sjukdomar, sårets aktuella utseende, patientens smärtupplevelser och behandlingsmål.
- Välj förband utifrån aktuellt sårstatus, förbandens egenskaper och kompatibilitet med varandra.
- Omläggningsfrekvensen avgörs av sårets och omgivande hudens status och förbandets utseende.
Sårrengöring och debridering:
- Antiseptiska preparat kan användas vid kraftigt koloniserade eller infekterade sår.
- Sårrengöringen följs ofta av debridering, som innebär att läkningshämmande faktorer som fibrin, nekroser och biofilm avlägsnas
- mekaniskt (till exempel kurette, monofilamentsvamp, debrideringsduk)
- autolytiskt (hydrokolloidala förband, debrideringsgel)
- kirurgiskt (vid behov av djupare revision)
- I vissa sår kan debridering vara olämplig, exempelvis vid torra svarta distala nekroser (tår och hälar) hos patienter med nedsatt perifer cirkulation och/eller diabetes.
Fulltext i vårdprogrammets kapitel 9.4 Behandling av såret...
Behandling av huden runt såret
Periwound maceration, MASD, är en hudskada runt ett sår på grund av otillräcklig hantering av sårsekret. Skadan kan leda till ödem, maceration, klåda, blåsbildning och smärta.
För att skydda sårkanter används:
- mjukgörande kräm
- barriärskydd: silikonbaserade produkter, feta krämer, vaselin eller krämer med zinkoxid.
För att undvika hudskada:
- Ta bort kvarvarande krämrester som kan utgöra grund för bakterietillväxt.
- Undvik att gnugga huden.
- Använd förslagsvis hudvänlig olja.
För att motverka maceration välj:
- Förband som kan ta hand om aktuell vätskemängd.
- Barriärfilm för hudskydd runt kraftigt vätskande sår som till exempel venösa bensår.
- Undvik gasvävskompresser/absorptionsförband (ABS), då de blir våtvarma omslag.
Behandla inflammation och eksem:
- med kortisonkräm (grupp II-III)
- var observant på eventuell kontaktallergi.
Kompressionsbehandling.
Indikation:
Kompressionsbehandling är basbehandling vid venösa bensår och svårläkta traumatiska sår på underben, men är också indicerad vid flera andra sårdiagnoser. Kompression ska vara kvarliggande och tas endast av vid behandlingstillfället.
Kontraindikationer:
- okompenserad hjärtsvikt
- kritisk benischemi
- om patienten genomgått kärlkirurgi där man använt en ytlig ven för by-pass nedanför knät, bör kärlkirurg rådfrågas innan kompressionsbehandlingen inleds.
Kompressionstryck:
- Kärlutredning med doppler och beräkning av ABI ska göras för att bedöma den arteriella cirkulationen, som är avgörande för val av kompressionstryck.
- Patienter med venösa sår bör behandlas med kompressiontryck på minst 40 mmHg och parallellt remitteras för undersökning med venös duplex och kärlkirurgisk bedömning.
Olika typer av kompressionsbehandling:
- Kompressionsbindor. Vanligen bästa alternativet vid inledningen av ödembehandling.
- kortsträcksbinda - lågelastisk binda
- mellanelastisk binda (kohesiv binda)
- långsträcksbinda - högelastisk binda (personalkrävande och används numera sällan)
- flerlagerssystem (flera bindor)
- Kompressionsstrumpor och behandlingsstrumpor. För att nå god kompression med kompressionsstrumpor krävs att benödemet initialt behandlas med kompressionsbindor och att strumpan sedan har rätt storlek och passform.
- Justerbar kompression. Är oftast lågelastisk och kan sitta kvar över natten.
- Intermittent pneumatisk kompression (pumpstövel). Kan användas som komplement vid otillräcklig effekt av en kvarliggande kompression.
Kompressionsbehandling som preventiv åtgärd: Underbensödem oavsett diagnos ska behandlas med kompression förutsatt att ingen kontraindikation föreligger. Om bakomliggande orsak till underbensödemet inte kan behandlas kurativt är kompressionsbehandlingen ofta livslång och ska följas upp.
Fulltext i vårdprogrammets kapitel 9.5 Kompressionsbehandling
Tryckavlastning
Trycksår uppstår vanligtvis ovan ett benutskott men kan även orsakas av medicinsk utrustning. Orsaken till skadan behöver utredas och åtgärdas snarast, avlastning av området måste införas omgående.
- Oavsett lokalisation, säkerställ att trycksåret avlastas så mycket som möjligt för att uppnå läkning.
- Välj ett underlag som möter personens individuella behov av tryckfördelning och avlastning.
- Efter läkning är det viktigt att fortsatt avlasta området för att inte orsaka recidiv. Anpassa val av hjälpmedel utifrån personens individuella behov.
Tryckavlastning vid trycksår i sätes-höftregionen - vid sängläge:
- Använd behandlande madrass efter sårkategori.
- Små lägesändringar bör ske ofta under dygnet, med hänsyn till nattsömn. Om patienten inte själv kan lägesändra bör assisterande vändningar ske.
- Tryckavlasta med hjälp av olika positioneringskuddar till 30 graders sidoläge eller tiltat (vinklat) ryggläge.
- Arbetsterapeut/fysioterapeut bör kontrollera hur patienten utför lägesändringar, för att avgöra om glidmatta, glidtyg eller ny positioneringsteknik behöver införas.
- Vid vård i terminalt skede måste lägesändring ske i samspel med övriga omvårdnadsåtgärder och med fokus på att lindra smärta och obehag.
Tryckavlastning vid trycksår i sätes-höftregionen - vid sittande:
- Använd en positionerande och tryckavlastande dyna i rullstolen.
- Använd en tryckavlastande dyna till hygienstol och toalett samt till soffa och bilfärder efter behov.
- Rullstolsburna personer behöver sittrestriktioner, regelbundna avlastande lägesändringar och rätt hjälpmedel.
- Arbetsterapeut/fysioterapeut bör kontrollera hur patienten utför lägesändringar och förflyttningar för att avgöra om glidmatta, glidtyg eller ny teknik behöver införas.
Tryckavlastning vid trycksår på fot:
- Avlasta med hjälp av en hälavlastningsstövel eller med en positionskudde och/eller fasad skumdyna.
- Sår på hälen behöver extra avlastning. Målet är så kallat “svävande hälar”.
- Fortsätt avlasta även i sittande, stående och gående med hjälp av hälavlastare eller till exempel ortopedisk sko.
- Gående personer med trycksår på trampytan behöver så fort som möjligt avlasta området med hjälp av knähög ortos.
Tryckavlastning vid nyligen läkt sår:
För alla patienter med nyläkt sår gäller att fortsätta att använda ett förband som skydd under cirka 4–5 veckor då det nyläkta området är skört och går lätt upp igen. För patienter med läkt trycksår förebyggs nya trycksår enligt samma principer som vid primärprevention.
Tryckavlastning vid nyligen läkt sår. För patienter med ökad risk för trycksår gäller:
- Daglig hudbedömning för att tidigt upptäcka recidiv.
- Fortsatt regelbunden lägesändring i säng och rullstol.
- Fortsatt användning av tryckavlastande hjälpmedel.
- Fortsatta sittrestriktioner med succesivt utökad tid i sittande position under ca 1 månad gäller för person med nyligen läkt trycksår i sätes- och höftregionen för att undvika recidiv.
Nutrition
Värdering av nutritionsstatus ingår i basbedömning vid svårläkta sår. Såväl övervikt som undernäring påverkar sårläkningen negativt. Vid riskbedömning för undernäring är de tre viktigaste indikatorerna oavsiktlig viktförlust, ätsvårigheter och undervikt.
- Uppmuntra till kost rik på proteiner, vitaminer och mineraler. Vanlig mat och dryck är ett naturligt förstahandsval.
- Vid behov ordineras kosttillägg i form av näringsdryck.
- Vid övervikt, risk för undernäring, och undernäring kontaktas vid behov dietist för en nutritionsbedömning och patientanpassad åtgärdsplan.
Egenvård
Egenvård är en förutsättning för snabbare sårläkning. För sår med cirkulatorisk genes och diabetesrelaterade fotsår är rörelseträning, fysisk aktivitet och rökstopp speciellt viktigt.
Patienter med diabetesrelaterat fotsår bör följa rekommendationerna i Svenska Diabetesförbundets broschyr Fina fötter. Tonvikten ligger på daglig inspektion av fötterna, fotgymnastik anpassad till fotstatus, val av strumpor, skor och skoinlägg.
Egenvård omfattar även matvanor, alkohol, tryckavlastning och kompressionsbehandling.
Observandum
För patienter som har sår med flera bakomliggande orsaker bör prioritering ske baserat på patientens mest akuta symtom. De kliniska fynden avgör remissgången, vid behov kan berörda läkare inom relevanta specialiteter konsulteras för att bestämma behandlingsgången. Patienten kan då komma att ingå i flera vårdförlopp, behandlas inom flera specialiteter och i olika vårdnivåer samtidigt. Samordningen bör ske av fast läkarkontakt och/eller såransvarig personal.
Flödesschema för venöst sår
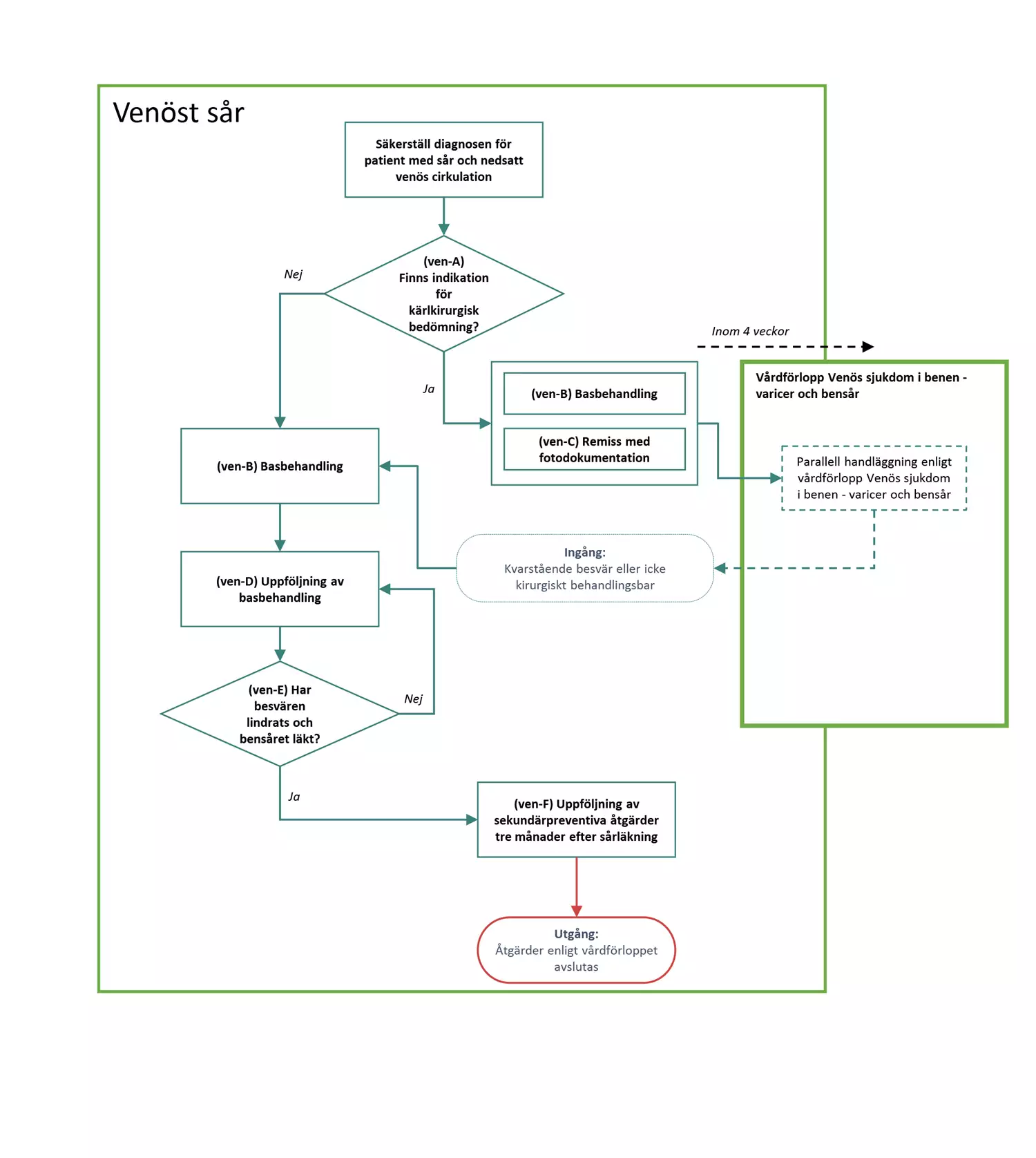
Flödesschemat är en grafisk översikt av de åtgärder i vårdförloppet som ingår vid venöst sår. Beskrivning av åtgärderna i text finns i åtgärdsbeskrivningen.
Åtgärder vid venöst sår
Här beskrivs de åtgärder som ingår i vårdförlopp Svårläkta sår, venöst sår.
Säkerställ diagnosen för patient med sår och nedsatt venös cirkulation
Görs enligt bedömning i tabell ovan; Initial bedömning av sårtyp.
Misstanke om venöst sår föreligger om patienten har två eller flera av nedanstående symtom, oftast flera:
- normalt ankel-/armtrycksindex 0,9—1,4
- såret är ofta fibrinbelagt kring malleolerna (fotknölarna) eller underbenet
- varicer (slingriga vener > 3 millimeter vida)
- ödem med eller utan inflammation
- tyngdkänsla, klåda, smärta eller andra symtom från benen som inskränker arbetsförmåga och livskvalitet
- hudförändringar som hyperpigmentering, eksem, atrophie blanche (vitaktiga ärrliknande hudområden med högröda papler), lipodermatoskleros (senstadium av ödem med kronisk inflammation och bindvävsomvandling).
Misstanken kan ytterligare stärkas om det i anamnesen framkommer ärftlighet för bensår, tidigare venös sjukdom i benen eller upprepade episoder med rosfeber.
Förslag på diagnoskoder ICD-10-SE:
- I83.0 Varicer i nedre extremiteterna med bensår
- I83.2 Varicer i nedre extremiteterna med både bensår och inflammation
- Be om kompletterande information vid behov
ven-A Beslut: Finns indikation för kärlkirurgisk bedömning?
- Ja: Indikation finns och patienten är intresserad av kärlkirurgisk bedömning, fortsätt till (ven-B) och därefter (ven-C).
- Nej: Fortsätt till (ven-B).
- Medverka i beslut om utredning och behandling
ven-B Basbehandling
- Fortsätt basbehandling enligt (bas-B) med kompressionsbehandling modifierad efter ankel-/armtrycksindex.
- Informera om diagnos och för dialog med patienten om behandlingsmöjligheter.
- Ge råd för egenvård och förändringar av levnadsvanor.
- Delta i behandlingsplanering och berätta om förväntningar och mål med behandlingen (exempelvis smärtfrihet, snabb sårläkning, undvikande av nya sår)
- Följa rekommendationer gällande kompression
- Följa överenskomna ordinationer
- Genomföra nödvändiga förändringar av levnadsvanor
ven-C Remiss med fotodokumentation
Remittera patienter som är aktuella och intresserade av kärlkirurgisk behandling till kärlkirurgisk enhet för bedömning. Patienten ska bedömas enligt vårdförlopp Venös sjukdom i benen – varicer och venösa bensår, inom fyra veckor.
- Be om kompletterande information vid behov
ven-D Uppföljning av basbehandling
Följ upp basbehandling fortlöpande i samband med sår-, hud- och kompressionsbehandling.
- Berätta hur det gått med behandlingen och egenvården
ven-E Beslut: Har besvären lindrats och bensåret läkt?
- Ja: Överväg uppföljningsregistrering i RiksSår, samt planera uppföljning av kompression och egenvård inom tre månader. Fortsätt sedan till (ven-F).
- Nej: Behov av optimering av sårbehandling och kompression föreligger. Fortsätt basbehandling enligt (ven-B) och överväg remiss med fotodokumentation till specialiserad vård, till exempel hud- eller infektionsenhet.
- Be om kompletterande information vid behov
ven-F Uppföljning av sekundärpreventiva åtgärder tre månader efter sårläkning
Följ upp cirkulation, kompression, smärta, smärtbehandling och egenvård.
Vid behov, optimera kompression och smärtbehandling. Ge stöd till fortsatt egenvård.
Utgång, Åtgärder enligt vårdförloppet avslutas.
- Berätta hur kompression, smärtbehandling och egenvård har fungerat
Flödesschema för arteriellt sår
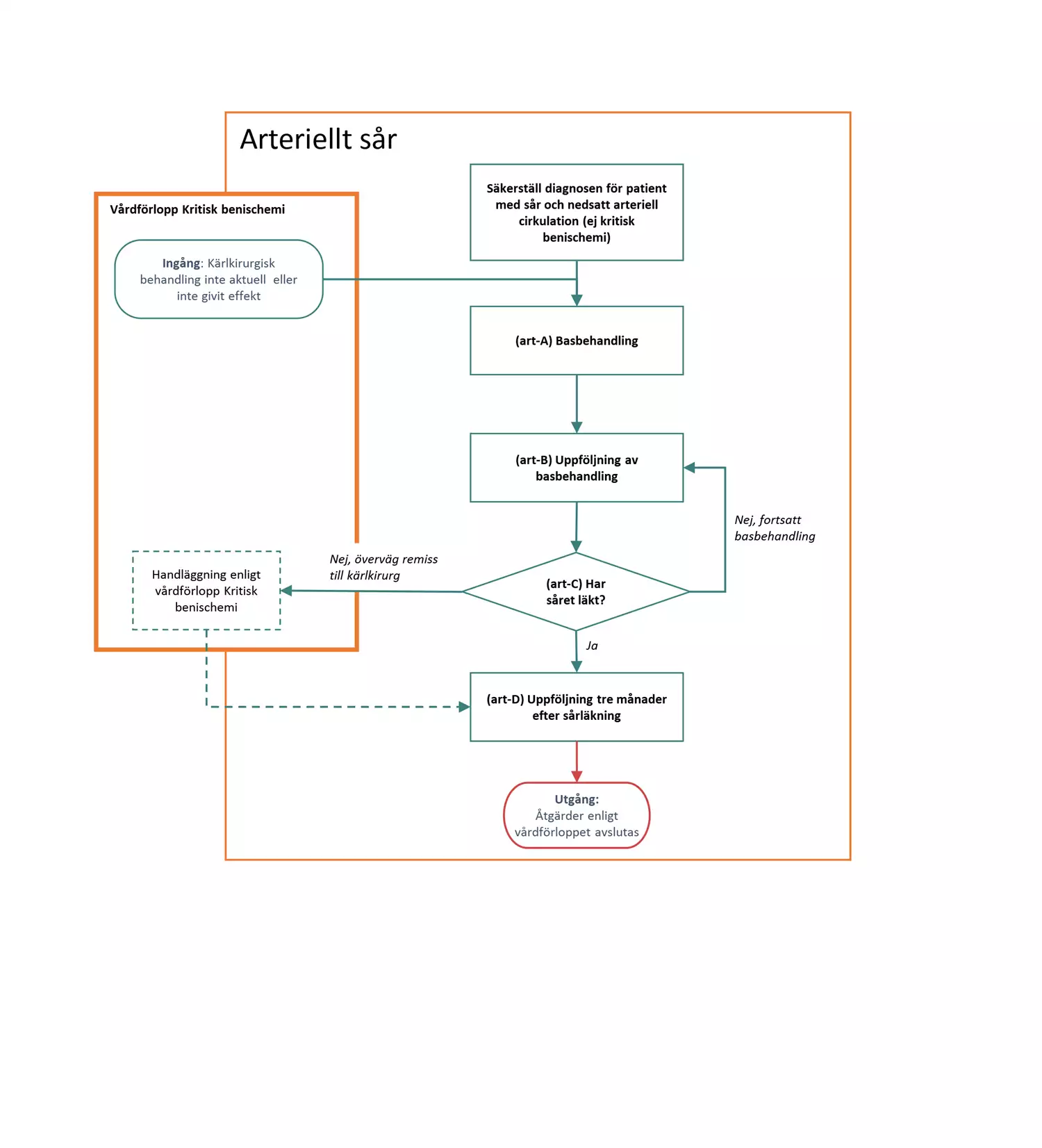
Flödesschemat är en grafisk översikt av de åtgärder i vårdförloppet som ingår vid arteriellt sår. Beskrivning av åtgärderna i text finns i åtgärdsbeskrivningen.
Åtgärder vid arteriellt sår
Här beskrivs de åtgärder som ingår i vårdförlopp Svårläkta sår, arteriellt sår.
Säkerställ diagnosen för patient med sår och nedsatt arteriell cirkulation
- Patient med sår och nedsatt arteriell cirkulation enligt bedömning i tabell ovan; Initial bedömning av sårtyp, utan att kritisk benischemi föreligger
eller
- vid kritisk benischemi om kärlkirurgisk behandling inte ska utföras eller inte givit avsedd effekt
Patienten har ett eller flera av nedanstående symtom, oftast flera:
- ankel-/armtrycksindex < 0.9
- svaga eller inga fotpulsar (fotpuls undersöks i arteria dorsalis pedis (ADP) och arteria tibialis posterior (ATP).
- vilovärk i foten som lindras av lågläge och tilltar i sängläge, samt oftast är värst nattetid
- trötthet, stelhet och smärta (vadkramp) i underbenet efter varierande gångsträcka som försvinner efter en kort stunds vila (fönstertittarsjuka/claudicatio intermittens)
- sår distalt på foten, ofta fotrygg, tå och/eller häl men kan även vara lokaliserat på underbenet
- långsam kapillär återfyllnad efter tryck
- foten är kall och blek i högläge, med reaktiv hyperemi (varm och röd) i sänkt läge.
Förslag på diagnoskoder ICD-10-SE:
- I70.2C Perifer ateroskleros med bensår
Om diagnos inte kan säkerställas, gör ny basbedömning enligt (bas-A).
- Berätta om symtom, farhågor och förväntningar
art-A Basbehandling
- Informera om diagnos och för dialog med patienten om behandlingsmöjligheter och risker vid utebliven åtgärd.
- Fortsätt bashandling enligt (bas-B).
- Påbörja kardiovaskulär sekundärprevention (diabeteskontroll, antitrombotiska läkemedel samt antihypertensiv och lipidsänkande behandling) samt förskriv läkemedel för tobaksavvänjning vid behov.
- Ge råd för egenvård och förändringar av levnadsvanor.
- Be om kompletterande information vid behov
- Delta i behandlingsplanering och berätta om förväntningar och mål med behandlingen (exempelvis smärtfrihet, snabb sårläkning, undvikande av nya sår)
- Följa råd angående egenvård, rökstopp och fysisk aktivitet
art-B Uppföljning av basbehandling
Följ upp basbehandling fortlöpande i samband med sår- och hudbehandling.
- Berätta hur det gått med behandlingen och egenvården
art-C Beslut: Har såret läkt?
- Ja: Överväg uppföljningsregistrering i RiksSår, samt planera uppföljning inom tre månader. Fortsätt sedan till (art-D).
- Nej: Fortsätt basbehandling enligt (art-B) och överväg remiss med fotodokumentation till kärlkirurg för bedömning och beslut om amputation.
- Be om kompletterande information vid behov
art-D Uppföljning tre månader efter sårläkning
Följ upp cirkulation, smärta, smärtbehandling och egenvård.
Optimera smärtbehandling vid behov. Ge stöd till fortsatt egenvård.
Utgång Åtgärder enligt vårdförloppet avslutas.
- Berätta hur kompression, smärtbehandling och egenvård har fungerat
Flödesschema för arteriovenöst sår
Flödesschemat är en grafisk översikt av de åtgärder i vårdförloppet som ingår vid arteriovenöst sår. Beskrivning av åtgärderna i text finns i åtgärdsbeskrivningen.
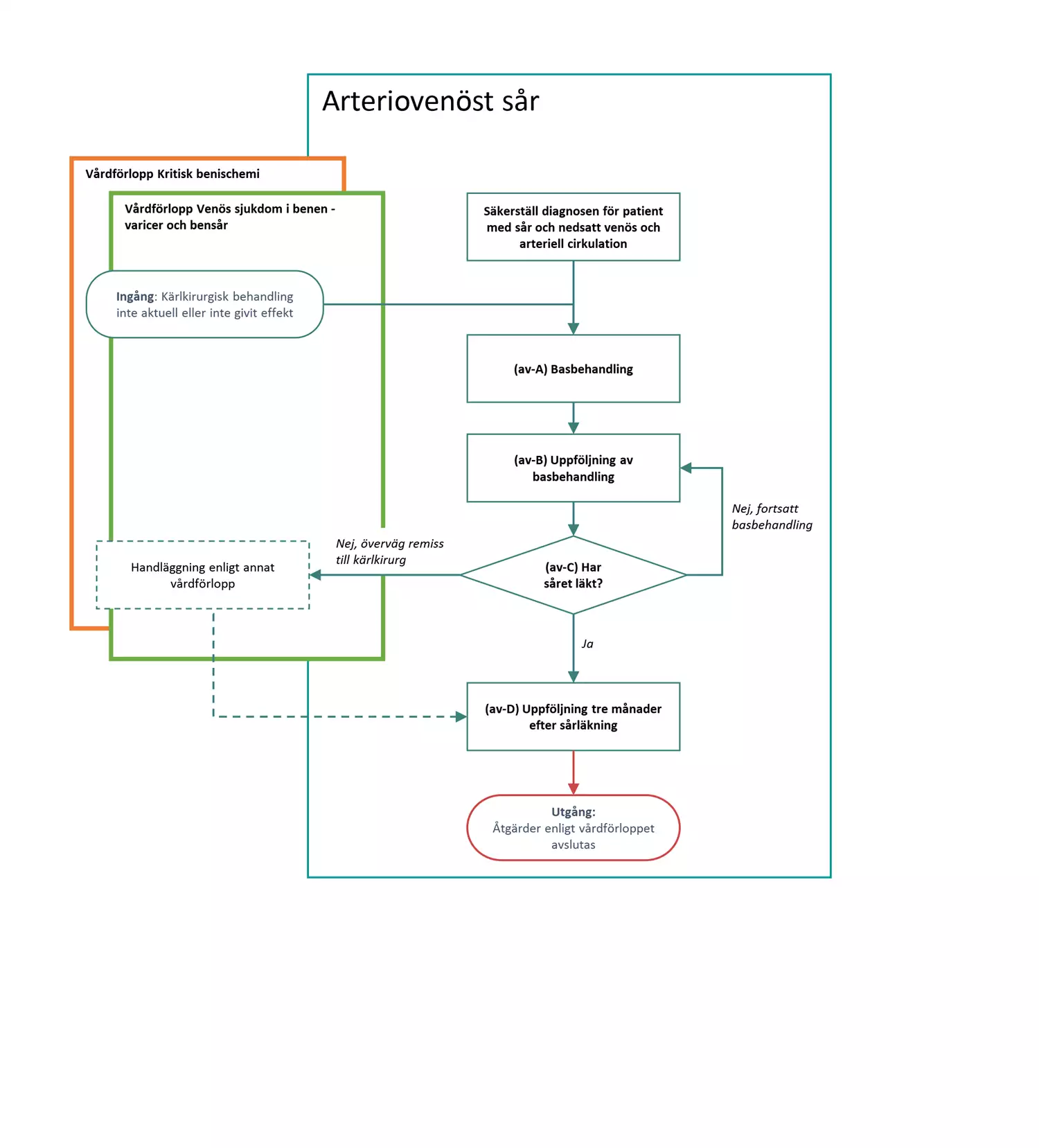
Här beskrivs de åtgärder som ingår i vårdförlopp Svårläkta sår, arteriovenöst sår.
Säkerställ diagnosen för patient med sår och nedsatt venös cirkulation
Hälso- och sjukvårdens åtgärder
Patient med sår och nedsatt venös och arteriell cirkulation enligt bedömning i tabell ovan; Initial bedömning av sårtyp och symtom, enligt åtgärdstabeller för både venöst respektive arteriellt sår.
Förslag på diagnoskoder ICD-10-SE:
- I83.0 Varicer i nedre extremiteterna med bensår
- I83.2 Varicer i nedre extremiteterna med både bensår och inflammation
- I70.2C Perifer ateroskleros med bensår
Om diagnos inte kan säkerställas, gör ny basbedömning enligt (bas-A.)
Patientens åtgärder (efter förmåga)
- Berätta om symtom, farhågor och förväntningar
av-A Basbehandling
Hälso- och sjukvårdens åtgärder
- Informera om diagnos och för dialog med patienten om behandlingsmöjligheter och risker vid utebliven åtgärd.
- Fortsätt basbehandling enligt (bas-B) med kompressionsbehandling modifierad efter ankel-/armtrycksindex.
- Remittera patienten till kärlkirurgisk enhet enligt (ven-A).
- Utför kardiovaskulär sekundärprevention (diabeteskontroll, antitrombotiska läkemedel samt antihypertensiv och lipidsänkande behandling) samt förskriv läkemedel för tobaksavvänjning vid behov.
- Ge råd för egenvård och förändringar av levnadsvanor.
Patientens åtgärder (efter förmåga)
- Be om kompletterande information vid behov
- Delta i behandlingsplanering, berätta om förväntningar och mål med behandlingen (exempelvis smärtfrihet, snabb sårläkning, undvikande av nya sår)
- Följa råd angående egenvård, rökstopp och fysisk aktivitet
av-B Uppföljning av basbehandling
Hälso- och sjukvårdens åtgärder
Följ upp basbehandling fortlöpande i samband med sår- och hudbehandling.
Patientens åtgärder (efter förmåga)
- Berätta hur det gått med behandlingen och egenvården
- Följa rekommenderade egenvårdsåtgärder
- Genomföra nödvändiga förändringar av levnadsvanor
av-C Beslut: Har såret läkt?
Hälso- och sjukvårdens åtgärder
- Ja: Överväg uppföljningsregistrering i RiksSår. Fortsätt till (av-D).
- Nej: Fortsätt basbehandling enligt (av-B) och överväg remiss med fotodokumentation till kärlkirurg för ny bedömning och eventuellt vidare åtgärder (variceroperation, revaskularisering, amputation).Ja: Överväg uppföljningsregistrering i RiksSår. Fortsätt till (av-D).
- Nej: Fortsätt basbehandling enligt (av-B) och överväg remiss med fotodokumentation till kärlkirurg för ny bedömning och eventuellt vidare åtgärder (variceroperation, revaskularisering, amputation).
Patientens åtgärder (efter förmåga)
- Be om kompletterande information vid behov
av-D Uppföljning tre månader efter sårläkning
Hälso- och sjukvårdens åtgärder
Följ upp cirkulation, smärta, smärtbehandling, kompression och egenvård.
Optimera kompression och smärtbehandling vid behov. Ge stöd till fortsatt egenvård.
Utgång. Åtgärder enligt vårdförloppet avslutas
Patientens åtgärder (efter förmåga)
- Berätta hur kompression, smärtbehandling och egenvård har fungerat
Flödesschema för trycksår
Flödesschemat är en grafisk översikt av de åtgärder i vårdförloppet som ingår vid trycksår. Beskrivning av åtgärderna i text finns i åtgärdsbeskrivningen.
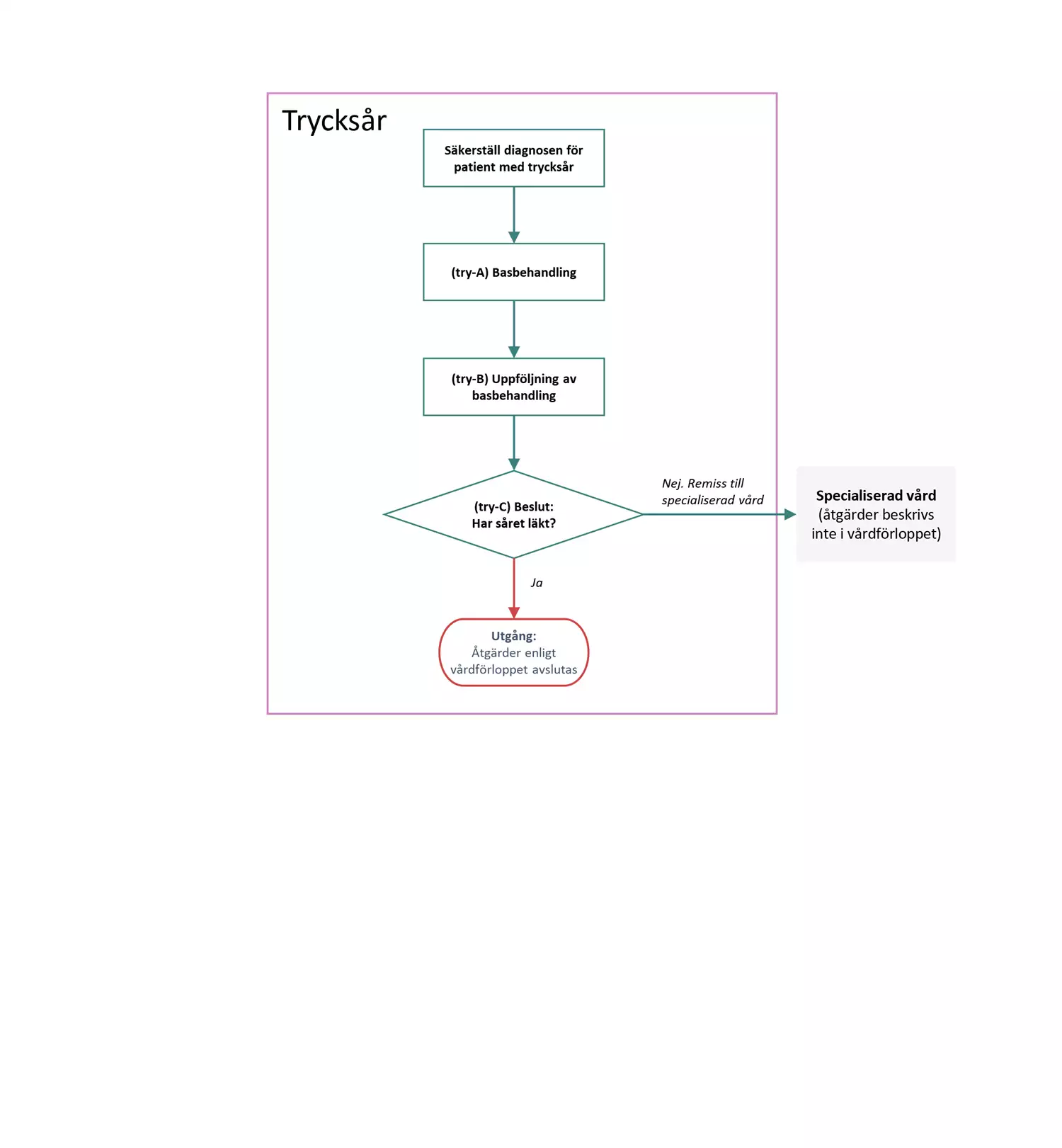
Åtgärder vid trycksår
Här beskrivs de åtgärder som ingår i vårdförlopp Svårläkta sår, trycksår.
Säkerställ diagnosen för patient med trycksår
Patient med trycksår enligt bedömning i tabell ovan; Initial bedömning av sårtyp:
- Det finns lokaliserad skada i hud och/eller underliggande vävnad, vanligtvis över benutskott, som är ett resultat av tryck, eller tryck i kombination med skjuv.
- Såret kan också uppstå av tryck från medicinteknisk utrustning eller skor/kläder.
- Trycksåret kan ses som hel hud eller öppet sår.
Trycksår kategoriseras enligt följande som stöd för att ställa rätt diagnos:
- Kategori 1. Hel hud, lokaliserad rodnad som inte bleknar vid tryck. Vid melaninrik hud blir huden mer brunsvart eller blålila i tonen.
- Kategori 2. Delhudsskada i epidermis, blåsa eller ytligt sår
- Kategori 3. Fullhudsskada, går inte under fascian
- Kategori 4. Omfattande vävnadsskada, nekros eller skada på muskel, ben eller stödjevävnad, med sårkavitet
- Icke klassificerbart trycksår – sårdjup okänt
- Misstänkt djupvävnadsskada – sårdjup okänt
För trycksår sätts två diagnoser; en som beskriver kategori (det vill säga sårdjup) och en som beskriver lokalisation.
Förslag på diagnoskoder ICD-10-SE:
- L89.0 Trycksår grad (kategori) 1
- L89.1 Trycksår grad (kategori) 2
- L89.2 Trycksår grad (kategori) 3
- L89.3 Trycksår grad (kategori) 4
- L89.9A Trycksår i halsregionen
- L89.9B Trycksår på axel/överarm
- L89.9C Trycksår på armbåge/underarm
- L89.9D Trycksår på handled/hand
- L89.9E Trycksår i bäckenregionen
- L89.9F Trycksår på höft/lår
- L89.9G Trycksår på knä/underben
- L89.9H Trycksår på fotled/fot
- L89.9J Trycksår i torakalregionen
- L89.9K Trycksår i ländregionen
- L89.9 Trycksår ospecificerat (kan användas vid icke klassificerbart trycksår eller misstänkt djup vävnadsskada fram till dess att sårdjup blir känt)
Om diagnos inte kan säkerställas, gör ny basbedömning enligt (bas-A).
- Berätta om symtom, farhågor och förväntningar
try-A Basbehandling
Fortsätt basbehandling enligt (bas-B), samt
- genomför tryckavlastande åtgärder – tryckfördelande madrass, plan för lägesändring, tryckavlastande hjälpmedel
- genomför nutritionsåtgärder
- överväg undertrycksbehandling
- överväg registrering i Senior Alert
- bedöm om vårdskada föreligger, rapportera avvikelse enligt lokal rutin.
- Delta i behandlingsplanering och berätta om förväntningar och mål
- Följa råd angående fysisk aktivitet, viktnedgång och rökstopp
- Medverka i kontinuerlig sårbehandling
try-B Uppföljning av basbehandling
Följ upp basbehandling fortlöpande i samband med sår- och hudbehandling.
- Berätta hur det gått med behandlingen och egenvården
try-C Beslut: Har såret läkt?
- Ja: Fortsätt tryckavlastning efter att såret läkt, ett förband som skydd behövs under cirka en månad efter läkning för att förebygga recidiv. Överväg uppföljningsregistrering i RiksSår. Utgång, åtgärder enligt vårdförloppet avslutas.
- Nej: Utfärda remiss med fotodokumentation till specialiserad vård (ortopedi, kirurgi, infektion eller multiprofessionellt sårteam) för bedömning av åtgärd, till exempel lambåkirurgi. Vid spinalskada, utfärda remiss med fotodokumentation till multiprofessionellt sårteam med expertkunskap kring tryckavlastning vid sittande. Utgång, remiss till specialiserad vård (åtgärder beskrivs inte i vårdförloppet)
- Be om kompletterande information vid behov
Flödesschema för traumatiskt sår
Traumatiska sår uppkommer genom yttre skada. Utebliven läkning tycks bero på den stora belastningen på benens kärl vid stående eller sittande ställning. Såren sitter ofta på underbenets framsida, ofta med bensvullnad, ibland endast med svullnad runt såret.
Flödesschemat är en grafisk översikt av de åtgärder i vårdförloppet som ingår vid traumatiskt sår. Beskrivning av åtgärderna i text finns i åtgärdsbeskrivningen.
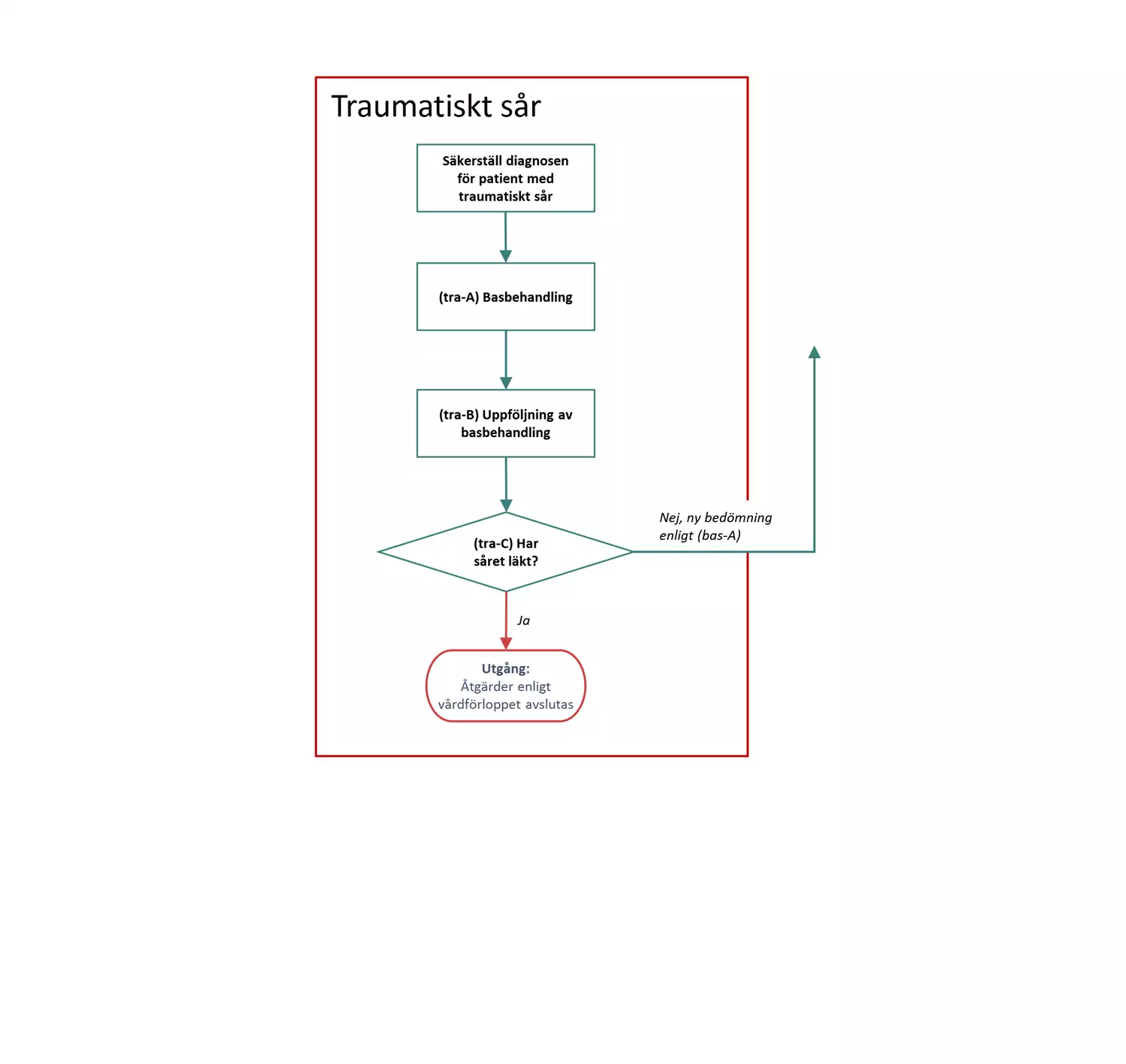
Åtgärder vid traumatiskt sår
Här beskrivs de åtgärder som ingår i vårdförlopp Svårläkta sår, traumatiskt sår.
Säkerställ diagnosen för patient med traumatiskt sår
Patient med sår som uppkommit genom yttre skada och som inte läkt eller inte förväntas läka inom fyra till sex veckor enligt bedömning i tabell ovan; Initial bedömning av sårtyp. Cirkulationsrubbning föreligger inte.
Förslag på diagnoskoder ICD-10-SE:
- S81.9 Sårskada på underben med ospecificerad lokalisation
- S81.8 Sårskada på andra specificerade delar av underben
- S91.0 Sårskada på fotled
- S91.3 Sårskada på andra delar av fot
Om diagnos inte kan säkerställas, gör ny basbedömning enligt (bas-A).
- Berätta om symtom, farhågor och förväntningar
tra-A Basbehandling
Fortsätt basbehandling enligt (bas-B), samt påbörja kompressionsbehandling.
- Delta i behandlingsplanering och berätta om förväntningar och mål (exempelvis smärtfrihet, snabb sårläkning)
- Följa råd angående fysisk aktivitet, viktnedgång och rökstopp
- Medverka till kontinuerlig sår- och kompressionsbehandling
tra-B Uppföljning av basbehandling
Följ upp basbehandling fortlöpande i samband med sår- och hudbehandling.
- Berätta hur kompressionsbehandling och egenvård fungerat
tra-C Beslut: Har såret läkt?
- Ja: Överväg uppföljningsregistrering i RiksSår. Utgång, åtgärder enligt vårdförloppet avslutas
- Nej: Förnyad bedömning enligt (bas-A), framför allt avseende arteriell och venös insufficiens:
- Överväg remiss med fotodokumentation till kärlkirurg vid misstanke om arteriell eller venös insufficiens.
- Överväg remiss med fotodokumentation till specialiserad vård inom hudsjukdomar för att utesluta atypiskt sår.
- Överväg undertrycksbehandling eller hudtransplantation (pinch graft eller mesh graft).
- Delta i beslut
- Be om kompletterande information vid behov
Flödesschema för atypiskt sår
Atypiska sår är sår som inte uppfyller kriterierna för övriga sårtyper. Åtgärdsbeskrivningen beskriver differentialdiagnostisk utredning samt behandling. Vid välgrundad misstanke om malignt melanom sker handläggning enligt standardiserat vårdförlopp (SVF) Hudmelanom.
Flödesschemat är en grafisk översikt av de åtgärder i vårdförloppet som ingår vid atypiskt sår. Beskrivning av åtgärderna i text finns i åtgärdsbeskrivningen.
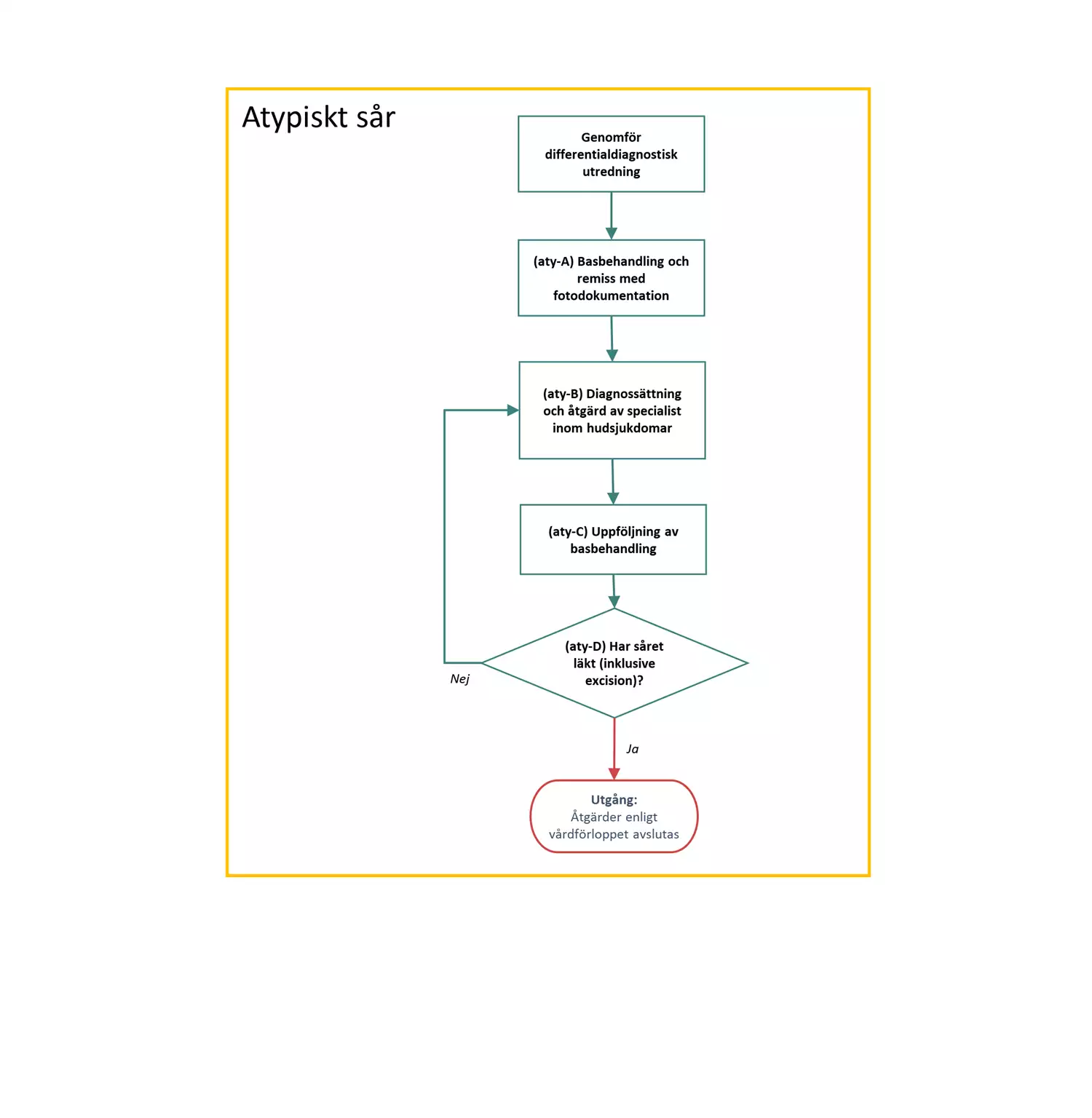
Åtgärder vid atypiskt sår
Här beskrivs de åtgärder som ingår i vårdförlopp Svårläkta sår, atypiskt sår.
Genomför differentialdiagnostisk utredning
Gör sammanvägd bedömning av symtom och kliniska fynd, enligt bedömning i tabell ovan; Initial bedömning av sårtyp.
Patient med ett sår som inte uppfyller kriterierna för arteriella, venösa, arteriovenösa sår, diabetesrelaterat fotsår, traumatiska sår eller trycksår.
Atypiska sår ska misstänkas om ett eller flera kliniska tillstånd finns såsom:
- avvikande utseende och/eller lokalisation
- snabbt förlopp
- oproportionerlig smärta
- sår som trots basbehandling inte visar tendens att läka på fyra till tolv veckor.
Exempel på diagnoskoder för cancersår, ICD-10-SE:
- C44.7E Ospecificerad basalcellscancer i huden på nedre extremiteten inklusive höften
- C44.7S Skivepitelcancer i huden på nedre extremiteten inklusive höften
- C43.9 Ospecificerad lokalisation av malignt melanom i huden
Exempel på diagnoskoder för inflammatoriska sår, ICD-10-SE:
- L88.9 Pyoderma gangrenosum
- L95.9 Vaskulit begränsad till huden, ospecificerad
Exempel på diagnoskoder för övriga sår, ICD-10-SE:
- L95.0A Atrophie blanche [Milian]
- E83.5 Calcifylaxi
- L97.9B Martorells sår
- L92.1 Necrobiosis lipoidica som ej klassificeras på annan plats
Om arteriella, venösa, arteriovenösa sår, diabetesrelaterat fotsår, traumatiska sår eller trycksår inte kan uteslutas, gör ny basbedömning enligt (bas-A).
- Berätta om symtom, farhågor och förväntningar
aty-A Basbehandling och remiss med fotodokumentation
- Fortsätt basbehandling enligt (bas-B).
- Informera patienten om behov av remittering för ytterligare utredning och behandlingsmöjligheter.
- Skicka remiss med fotodokumentation alternativt digital konsultation för utredning av specialist inom hudsjukdomar, utan fördröjning.
- Delta i behandlings-planering och påtala förväntningar och mål (exempelvis smärtfrihet, säkerställd diagnos och sårläkning)
- Medverka till kontinuerlig sårbehandling
aty-B Diagnossättning och åtgärd av specialist inom hudsjukdomar
Behandla bakomliggande orsak. Överväg stansbiopsi, excision, vidareremittering till eller teamkonsultation med exempelvis reumatolog.
aty-C Uppföljning av basbehandling
Följ upp basbehandling fortlöpande i samband med sår- och hudbehandling.
- Berätta hur sårbehandlingen har fungerat
aty-D Beslut: Har såret läkt (inklusive excision)?
- Ja: Ge vid behov råd om levnadsvanor (exempelvis solexponering) för att undvika recidiv. Överväg uppföljningsregistrering i RiksSår. Utgång, åtgärder enligt vårdförloppet avslutas
- Nej: Ny bedömning av hudspecialist enligt (aty-B).
- Be om kompletterande information vid behov
Flödesschema för diabetesrelaterat fotsår
Patient med diabetes genomgår årlig fotstatuskontroll i enlighet med vårdförlopp Diabetes med hög risk för fotsår. Uppkomna fotsår behandlas parallellt och i samverkan med multiprofessionellt diabetesfotteam i enlighet med vårdförlopp Diabetes med hög risk för fotsår.
Flödesschemat är en grafisk översikt av de åtgärder i vårdförloppet som ingår vid diabetesrelaterat fotsår. Beskrivning av åtgärderna i text finns i åtgärdsbeskrivningen.
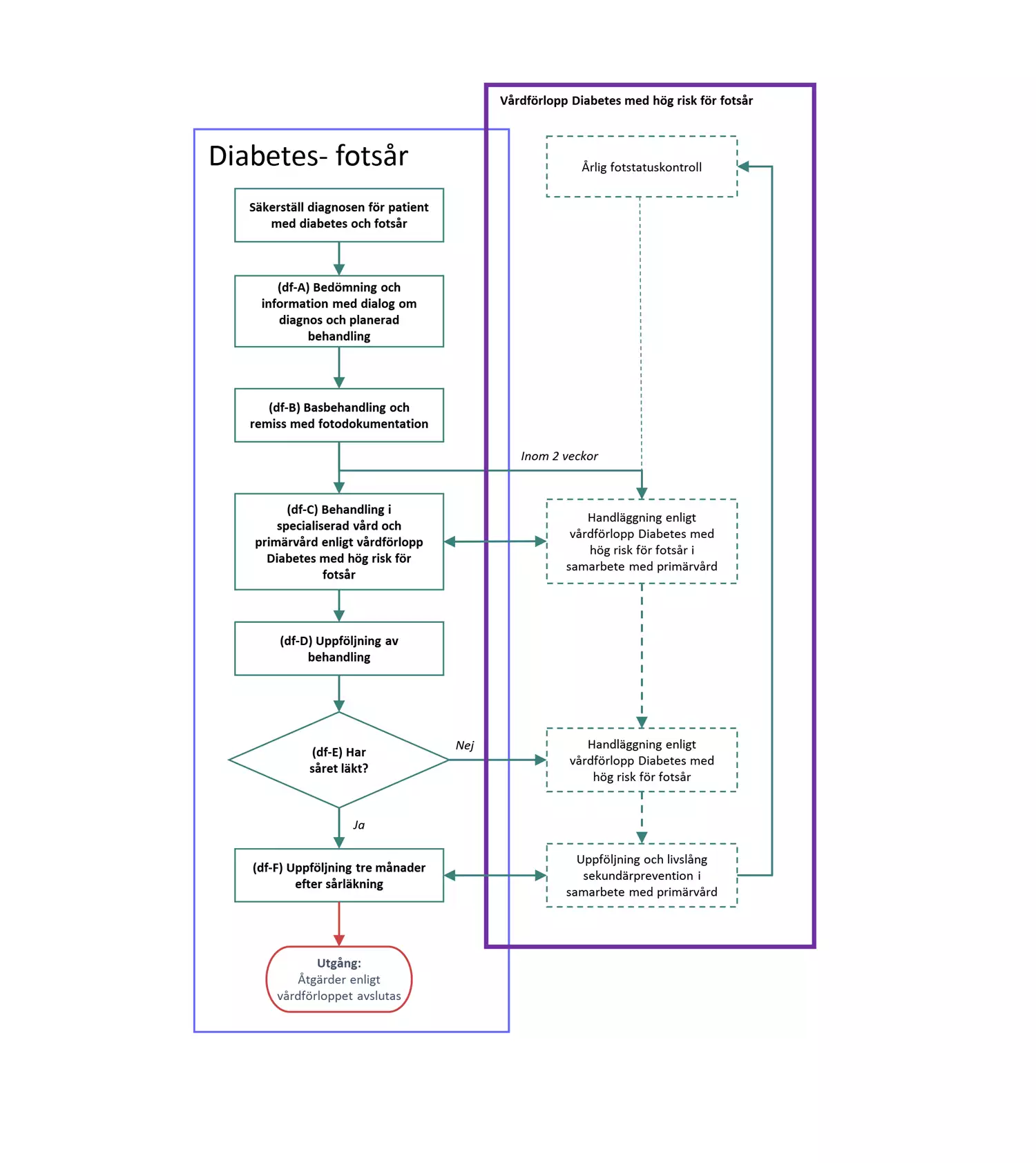
Säkerställ diagnosen för patient med diabetes och fotsår
Patient med diabetes och fotsår enligt bedömning i tabell ovan; Initial bedömning av sårtyp.
Diabetesrelaterade fotsår kan uppstå på grund av neuropati och angiopati. Flertalet patienter har en kombination av neuropati och angiopati.
Neuropati:
- Autonom – nedsatt svettningsförmåga, ger tunn skör hud och ödem.
- Motorisk – muskelförtviningar och senförkortningar. Ger vävnadsdestruktion och fotdeformering som leder till felaktig belastning,
- Sensorisk – känselnedsättning. Ger minskad eller felaktig smärtupplevelse, till exempel myrkrypningar och/eller svårighet att känna varmt och kallt.
Angiopati:
- Nedsatt cirkulation – ger kall fot, försämrat återflöde, sällan palpabla pulsar, sänkt ABI eller ABI > 1,4. Stela kärl kan förorsaka falsk förhöjda ABI, varför tåtrycksmätning bör göras vid ”normala” eller förhöjda ABI ( > 1,4).
- Claudicatio intermittens (fönstertittarsjukan).
Förslag på diagnoskoder ICD 10-SE:
- E10.5B Diabetes mellitus typ 1 med perifer angiopati med gangrän
- E10.6D Diabetes mellitus typ 1 med (diabetiskt) fotsår
- E11.5B Diabetes mellitus typ 2 med perifer angiopati med gangrän
- E11.6D Diabetes mellitus typ 2 med (diabetiskt) fotsår
Om diagnos inte kan säkerställas, gör ny basbedömning enligt (bas-A).
- Kontakta omgående hälso- och sjukvården vid upptäckt av fotsår
- Om etablerad kontakt finns med en diabetesfotmottagning, kontakta denna
df-A Bedömning och information med dialog om diagnos och planerad behandling
Bedöm behov av remittering till kärlkirurg vid misstanke om kritisk ischemi, eller av kontakt med infektionsmottagning vid misstanke om infektion. Vid misstanke om Charcotfot (varm, röd och svullen fot) sker omedelbar kontakt med ortopedspecialist, alternativt remiss till akutmottagning.
Diskutera följande med patienten:
- sjukdomen och sjukdomens utveckling
- behandlingsalternativ
- nödvändig sekundärprevention.
- Berätta om symtom, farhågor och förväntningar
- Delta i framtagande av vårdplan
df-B Basbehandling och remiss med fotodokumentation
Fortsätt behandling enligt (bas-B), med tillägg av tryckavlastning, råd om egenvård, blodsocker- och infektionskontroll.
- Remittera till ortopedtekniker för tryckavlastning.
- Remittera till specialiserad vård om såret inte läkt inom två veckor. Information som ska ingå i remissen eller vara lättillgänglig enligt överenskomna rutiner beskrivs i vårdförlopp Diabetes med hög risk för fotsår
- Följa överenskommen vårdplan, råd om egenvård samt blodsockerkontroll
df-C Behandling i specialiserad vård och primärvård enligt vårdförlopp Diabetes med hög risk för fotsår
Specialiserad vård kommunicerar till primärvård om åtgärder för fortsatt vård. Följande information ska ingå i kommunikationen eller vara lättillgänglig enligt överenskomna rutiner:
- uppföljningsintervall och tidpunkter för uppföljning i specialiserad vård
- behandlingsrekommendationer/eventuella tillägg till basbehandling enligt (bas-B)
- namngiven fast vårdkontakt och kontaktuppgifter.
- Inspektera fötterna dagligen
- Använda rekommenderade ute- och inneskor
- Vidmakthålla optimerad fotstatus genom god fothygien. Detta inkluderar användning av rekommenderad mjukgörande kräm/salva samt regelbunden fotvård på tillräcklig nivå.
df-D Uppföljning av behandling
Uppföljning inom primärvård:
- Bedöm sårstatus och sårbehandling inom primärvård mellan besök inom specialiserad vård enligt kommunicerad information i (df-C).
- Berätta hur smärtbehandling, kompression och egenvård fungerat
df-E Beslut: Har såret läkt?
- Ja: Överväg uppföljningsregistrering i RiksSår. Fortsätt till (df-F).
- Nej: Vid försämring av sårstatus kontaktar primärvård skyndsamt specialiserad vård som gör snar bedömning och beslutar om åtgärder.
Inskrivning på sjukhus sker vid allmänpåverkan, allvarlig lokal sårinfektion, kritisk ischemi eller annan allvarlig extremitetshotande försämring. Tröskeln för bedömning om inläggning bör vara låg och vård vid inskrivning bör företrädesvis beredas på avdelning med erfarenhet av vård av denna patientgrupp.
- Berätta hur det gått med behandlingen och egenvården
- Be om kompletterande information vid behov
df-F Uppföljning tre månader efter sårläkning
Gör uppföljning av cirkulation, kompression, tryckavlastning och egenvård. Fortsätt med årlig fotstatuskontroll.
Vid behov optimera kompression och smärtbehandling. Ge stöd till fortsatt egenvård.
Patientmedverkan och kommunikation
Personcentrering och dokumenterad överenskommelse
Personcentrering är beaktat i ovan beskrivna åtgärder. Utöver detta är nedanstående viktigt att lyfta fram.
Patientkontraktet tas fram i dialog med patienten när vårdförloppet inleds. Patientkontraktet utgår från patientens förutsättningar, individuella behov, förväntningar och mål. Samtal förs kring diagnos, symtom, utredningsgång, hälsofrämjande åtgärder och behandlingsmöjligheter. Återbesök, mål och syften framgår. Det är viktigt att säkerställa att patienten förstått informationen. Närstående bör få ta del av samma information när behov föreligger och om det finns önskemål från patienten.
Utöver den fasta vårdkontakten utses en namngiven såransvarig personal som står för kontinuitet avseende behandling av såret fram till läkning. Överenskomna tider anges för undersökningar, åtgärder och uppföljande återbesök.
Stöd och information för patient och närstående
Patientutbildning svårläkta sår
Patientutbildning om svårläkta sår genom 1177 Stöd och behandling.
Patientutbildning svårläkta sår, Kunskapsstyrning hälso- och sjukvård
Utmaningar och mål
Patientens utmaningar
Utifrån patienters erfarenheter har följande övergripande utmaningar identifierats:
- Vissa patienter lider länge innan de söker eller får vård
- Brist på sårkompetens i vården
- Brister i bemötandet och i patientens möjlighet att vara delaktig
- Oro på grund av bristande information
- Bristande systematisk uppföljning av sår
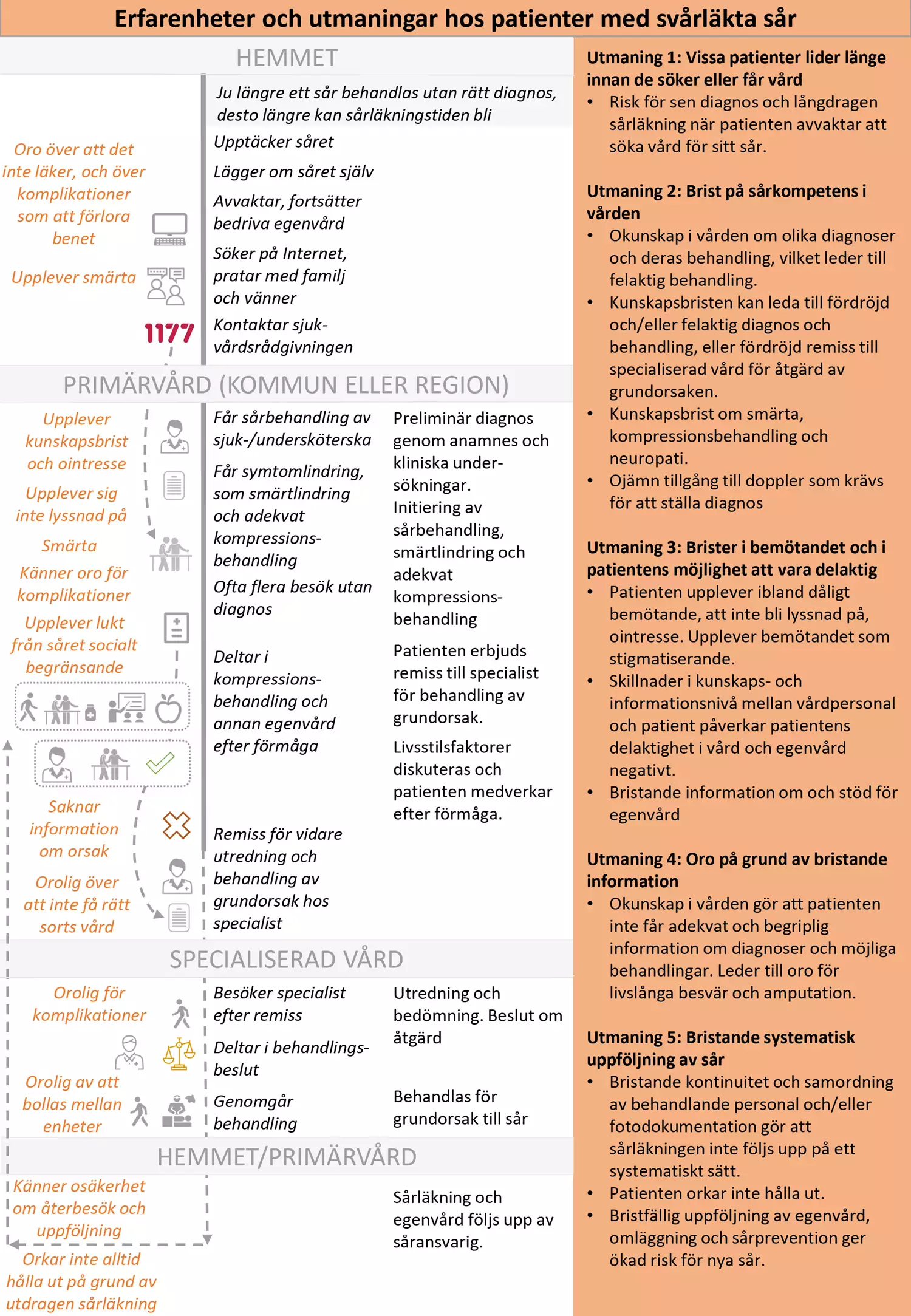
Nulägesbeskrivning av patienters erfarenheter
Bilden "Erfarenheter och utmaningar hos patienter med svårläkta sår" är en grafisk presentation av i nuläget vanligt förekommande erfarenheter av hälso- och sjukvården hos personer med svårläkta sår. Vårdförloppet är utformat för att adressera dessa utmaningar som även avspeglas i vårdförloppets mål och indikatorer.
Nulägesbeskrivningen bygger på ett antal intervjuer med patienter som har eller har haft ett svårläkt sår, samt på resultat från forskningsstudier avseende patienters erfarenheter. Den gör inte anspråk på att vara fullständig utan är ett koncentrat av de tillfrågade patienternas utsagor med syftet att lyfta fram förbättringsområden och utmaningar.
De intervjuade patienterna har haft sår av olika etiologier och har främst behandlats i primärvården. Bilden är tänkt som en illustration till deras berättelser.
- I kolumn 1 beskrivs identifierade positiva och negativa patientupplevelser.
- I kolumn 2 anges för patienten vanligt förekommande aktiviteter och åtgärder.
- I kolumn 3 beskrivs vårdens vanligt förekommande aktiviteter och åtgärder.
- I kolumn 4 beskrivs huvudsakliga utmaningar som patienterna möter.
Vårdförloppets mål
Vårdförloppet har som mål att
- patientens sår läker utan onödig fördröjning
- förhindra att patienten får sårrecidiv och nya sår
- förbättra patientens livskvalitet
- minska förskrivning av antibiotika där kliniska tecken på infektion saknas.
Målen ska uppnås genom
- tidig basbedömning, diagnos och basbehandling
- behandling av sårorsaken
- att patienten är välinformerad och delaktig
- att patienten får adekvat smärtbehandling
- att det finns en tydligt dokumenterad och individualiserad plan för behandling och samordning med andra behandlande vårdenheter
- uppföljning efter läkt sår med väl fungerande egenvård.
Kvalitetsuppföljning
Indikatorer för uppföljning
Indikatorerna nedan visar vilka indikatorer som avses följas i vårdförloppet.
Resultatmått
- Mediantid från diagnos till sårläkning för färdigbehandlade svårläkta sår med etiologisk diagnos - redovisas per sårtyp
- Andel av alla svårläkta sår som är recidivsår
Processmått
- Andel svårläkta sår med etiologisk diagnos
- Andel patienter med venösa sår som får antibiotikabehandling på grund av såret
- Andel patienter med svårläkt sår och smärta som får systemisk smärtbehandling på grund av såret
- Andel venösa sår som kompressionsbehandlas
- Andel venösa, arteriella respektive arteriovenösa sår som följs upp fram till sårläkning och sekundärprevention - redovisas totalt
Bilaga - Uppföljning av vårdförlopp Svårläkta sår.pdf
Kvalitetsindikatorkatalogen (KiK)
Läs mer om uppföljning av vårdförlopp under rubriken "Generellt om personcentrerade och sammanhållna vårdförlopp".
Kvalitetsregister
Nedanstående kvalitetsregister kan vara relevanta att registrera i under någon del av vårdförloppet (se även åtgärdsbeskrivning) oavsett om de används för uppföljning av vårdförloppets indikatorer eller inte.
Sammanfattning av vårdförloppet
Definitionen av svårläkta sår är sår som inte läkt eller inte förväntas läka inom fyra till sex veckor. Svårläkta sår är symtom som kan vara orsakade av flera olika grundsjukdomar. Dessa behöver behandlas för optimal sårläkning och för att förhindra nya sår.
Förekomsten av svårläkta sår förväntas öka i takt med en stigande andel äldre och därmed också ett ökat antal personer med kroniska sjukdomar och sammansatta vårdbehov. Uppskattningsvis lider 0,4 procent av befolkningen av ett svårläkt sår.
En statlig utredning har visat att dessa patienter tillhör en medicinskt lågprioriterad grupp i Sverige med kostnadskrävande vård och lidande under lång tid.
Vårdförloppet har som övergripande mål att alla patienter ska få en enhetlig och jämlik bedömning och behandling oavsett var man bor i landet.
Vårdförloppet avser att ge en välorganiserad vårdkedja som är personcentrerad och tar patientens berättelse på allvar, minimera väntetider och optimerar tillgängliga resurser, i syfte att läka och förebygga svårläkta sår samt förbättra livskvalitet för patienter med svårläkta sår.
Målen följs upp genom indikatorer som bland annat mäter om etiologisk diagnos har ställts, sårläkningstid, smärtbehandling och behandling med antibiotika.
Vårdförloppet baseras på den evidens som sammanställts i vårdprogrammet för svårläkta sår som publiceras parallellt med vårdförloppet. Ett utbildningsmaterial till stöd för införande av vårdförloppet kompletterar kunskapsstödet.
Vårdförloppet omfattar primärvård (begreppet avser primärvård i region och kommun) samt specialiserad vård, och beskriver vilka åtgärder som ska genomföras och när. I vårdförloppet beskrivs också handläggningen när sårets grundorsak innebär att patienten behöver omfattas av åtgärder i fler än ett vårdförlopp.
Generellt om personcentrerade och sammanhållna vårdförlopp
Om vårdförlopp
Personcentrerade och sammanhållna vårdförlopp syftar till att uppnå ökad jämlikhet, effektivitet och kvalitet i hälso- och sjukvården samt att skapa en mer välorganiserad och helhetsorienterad process för patienten.
Vårdförloppen utgår från tillförlitliga och aktuella kunskapsstöd och tas gemensamt fram av olika professioner inom regionernas nationella system för kunskapsstyrning.
I vårdförloppet beskrivs kortfattat vad som ska göras, i vilken ordning och när. Det beskriver en personcentrerad och sammanhållen vårdprocess som omfattar en hel eller en del av en vårdkedja. Åtgärderna kan individanpassas och inkluderar hur individens hälsa kan främjas.
Vårdförloppen avser minska oönskad variation och extra fokus riktas till det som inte fungerar i nuläget ur ett patientperspektiv. Det personcentrerade förhållnings- och arbetssättet konkretiseras genom patientkontrakt som tillämpas i vårdförloppen.
Den primära målgruppen för kunskapsstödet är hälso- och sjukvårdspersonal som ska få stöd i samband med vårdmötet. Avsnitten som rör utmaningar, mål och uppföljning av vårdförloppet är främst avsedda att användas tillsammans med beskrivningen av vårdförloppet vid införande, verksamhetsutveckling och uppföljning. De riktar sig därmed till en bredare målgrupp.
Om personcentrering
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom patientkontrakt, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling.
Patientkontraktet utgår från patientens och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Patientkontrakt kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd.
Mer information finns på SKR:s webbsida om patientkontrakt.
Om kvalitetsuppföljning
Vårdförloppen innehåller indikatorer för att följa upp i vilken grad patienten har fått vård enligt vårdförloppet. Befintliga källor används i den mån det går, men målsättningen är att strukturerad vårdinformation ska utgöra grunden för kvalitetsuppföljningen. Kvalitetsuppföljningen ska så stor utsträckning som möjligt baseras på information som är relevant för vården av patienten.
Vårdförloppets mål och åtgärder följs upp genom resultat- och processmått, vilket skapar förutsättningar för ett kontinuerligt förbättringsarbete.
För detaljerad information om hur indikatorerna beräknas, hänvisas till webbplatsen Kvalitetsindikatorkatalog där kompletta specifikationer publiceras i takt med att de är genomarbetade. Där beskrivs och motiveras också de valda indikatorerna.
Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt. Data redovisas könsuppdelat och totalt, och för både region- och enhetsnivå när det är möjligt och relevant.
Relaterad information
I detta personcentrerade och sammanhållna vårdförlopp beskrivs vad som ska göras, medan vårdprogrammet utvecklar hur åtgärderna bör göras och vilken evidensgrund som finns för dem. Utöver vårdprogrammet för svårläkta sår finns följande kompletterande kunskapsunderlag som förslag till fördjupning, sorterat efter ämne:
Allmänt om sår och sårbehandling
Svårläkta sår hos äldre, prevention och behandling, SBU
E-learning digital sårutbildning, Rikssår
European Wound Management Association (EWMA)
Nationella Riktlinjer för prevention och behandling vid ohälsosamma levnadsvanor, Socialstyrelsen
Sårsmart - Sårdiagnostik och sårbehandling, SKR och Strama
Sårwebben, Västra Götalandsregionen
- Lindholm, C. Sår. Upplaga 4, Studentlitteratur AB 2018. ISBN: 9789144116013
- Sterner, Eila & Dufva Susanne, 2021. Sårbehandling 2021/2022 Katalog över sårbehandlingsprodukter. Tionde upplagan. Gothia kompetens AB. ISBN 978-91-7741-234.
Om infektioner
Hud- och mjukdelsinfektion - behandlingsrekommendation, Läkemedelsverket, sida 19-30
Om venösa sår
Om trycksår
Apelqvist, J., Willy, C., Fagerdahl, A.M. et al. Negative Pressure Wound Therapy – overview, challenges and perspectives. J Wound Care 2017; 26: 3, Suppl 3, S1–S113
Stenius, Madeleine. Trycksår - Med livet som insats, 2016. ISBN: 9163901471, 9789163901478
Om diabetesrelaterade fotsår
Om stöd och information för patienter
Patientutbildning svårläkta sår
Patientutbildning om svårläkta sår genom 1177 Stöd och behandling.
Patientutbildning svårläkta sår, Kunskapsstyrning hälso- och sjukvård
Kompletterande underlag
Konsekvensbeskrivning
Arbetsgruppens medlemmar
Bilaga – Arbetsgruppens medlemmar, Vårdförlopp Svårläkta sår.pdf
1. SBU Svårläkta sår hos äldre – prevention och behandling. En systematisk litteraturöversikt. Stockholm: Statens beredning för medicinsk utvärdering (SBU); 2014. SBU-rapport nr 226. ISBN 978-91-85413-67-6. www.sbu.se/sv/publikationer/SBU-utvarderar/svarlakta-sar-hosaldre---prevention-och-behandling/">https://www.sbu.se/sv/publikationer/SBU-utvarderar/svarlakta-sar-hosaldre---prevention-och-behandling/
2. Öien, R. F., Forssell, H., & Ragnarson Tennvall, G. (2016). Cost consequences due to reduced ulcer healing times - analyses based on the Swedish Registry of Ulcer Treatment. International wound journal, 13(5), 957–962. https://doi.org/10.1111/iwj.12465
3. Martinengo, L., Olsson, M., Bajpai, R., Soljak, M., Upton, Z., Schmidtchen, A., Car, J., & Järbrink, K. (2019). Prevalence of chronic wounds in the general population: systematic review and metaanalysis of observational studies. Annals of epidemiology, 29, 8–15. https://doi.org/10.1016/j.annepidem.2018.10.005
4. Forssgren, A., Fransson, I., & Nelzén, O. (2008). Leg ulcer point prevalence can be decreased by broad-scale intervention: a follow-up cross-sectional study of a defined geographical population. Acta dermato-venereologica, 88(3), 252–256. www.medicaljournals.se/acta/content/abstract/10.2340/00015555-0433">https://www.medicaljournals.se/acta/content/abstract/10.2340/00015555-0433
5. Herber, O.R., Schnepp, W. & Rieger, M.A. A systematic review on the impact of leg ulceration on patients' quality of life. Health Qual Life Outcomes 5, 44 (2007). https://doi.org/10.1186/1477-7525-5-44
6. Lindholm, C. (2018). Sår (4 [rev., uppdat. och utök.] uppl.). Lund: Studentlitteratur
7. Oien RF, Akesson N, Forssell H. Assessing quality of life in patients with hard-to-heal ulcers using the EQ-5D questionnaire. J Wound Care 2013 Aug;22(8):442–7