Hitta på sidan
Ländryggsbesvär hos vuxna
Nationellt vårdförlopp med regionala tillägg.
Omfattning av kunskapsstödet
Vårdförloppet inleds när en person söker vård för besvär som misstänks härröra från ländryggen och avslutas när patienten klarar sig med egenvård eller övergår till akutvård, specialiserad vård eller annat vårdförlopp, eller avstår ytterligare vård. Vårdförloppet omfattar vuxna.
En fullständig beskrivning av kriterier för omfattningen finns under rubriken Ingång och utgång.
Vårdnivå och samverkan
Vårdförloppet berör utredning och behandling inom primärvården.
Relaterade kunskapsstöd
Om hälsotillståndet
Definition
Ländryggsbesvär beskrivs ofta som smärta, obehag eller stelhet lokaliserad i lumbosakrala området från de nedersta revbenen till de nedre glutealvecken, och/eller relaterade symtom i det ena eller båda benen[1] .
Förekomst
Ländryggsbesvär är en av de vanligaste orsakerna till att personer söker vård. Prevalensen ökar med åldern. Den höga förekomsten innebär en stor samhällsekonomisk börda, innefattande såväl direkta sjukvårdkostnader som indirekta samhällskostnader [2] [3] .
Orsaker
Ländryggsbesvär kan förklaras med hjälp av den biopsykosociala modellen och Internationell klassifikation av funktionstillstånd, funktionshinder och hälsa (ICF). Dessa understryker att biologiska, psykologiska och sociala faktorer samverkar för uppkomsten, upplevelsen och utvecklingen av besvär. Biologiska faktorer innefattar både allvarlig patologi och mer godartade ryggstrukturella förändringar [4] [5] .
Ländryggsbesvär som orsakas av allvarlig patologi och som kräver akut eller specialiserad vård är relativt sällsynt. Exempelvis är mindre än en procent av ländryggsbesvären orsakade av infektioner, metastaser, allvarlig neurologisk störning eller inflammatorisk ryggsjukdom och färre än 4,5 procent är orsakade av frakturer [6] [7] [8] [9] [10] .
Godartade strukturella förändringar i ryygen som artros, diskdegeneration och diskbråck, är relativt vanliga till och med i unga år. I de flesta fall finns dock ingen betydande korrelation mellan ländryggsbesvär och godartade strukturella förändringar i ryggen och det är inte heller visat att tidig användning av medicinsk bilddiagnostik förbättrar det kliniska utfallet. Mellan fem till femton procent av patienterna får nervpåverkan i form av bensmärta på grund av diskbråck eller spinal stenos [11] [12] [13] [14] [15] .
Riskfaktorer
Hos de patienter där allvarlig patologi har uteslutits och där besvären inte går i regress blir bedömningen av psykologiska faktorer (till exempel katastroftankar, rädsla, undvikande beteende eller ångest/depression) samt sociala faktorer (till exempel i relation till familj eller arbetsplats) allt viktigare. Det är välkänt att dessa psykosociala faktorer kan öka risken för långvariga ländryggsbesvär som begränsar funktionen, ökar lidande och kräver mer vård [16] .
Ett screeningsystem med olika ”flaggor” som syftar till att fånga upp eventuella biopsykosociala faktorer som kan ha betydelse för prioritering av utrednings- och behandlingsåtgärder kan tillämpas i vården av ländryggsbesvär. ”Röda flaggor” identifierar faktorer som kan vara tecken på allvarlig patologi. ”Gula flaggor” identifierar psykosociala faktorer och ”blå flaggor” arbetsrelaterade faktorer som medför risk för att utveckla långvariga besvär. Dessa faktorer ihop med ohälsosamma levnadsvanor är viktiga att beakta och dokumentera [17] .
Samsjuklighet
Samsjuklighet är vanligt framför allt hos äldre och kan komplicera utredning och behandling samt kan förlänga förloppet av ländryggsbesvär [18] .
Sjukdomsförlopp
Ländryggsbesvär kan variera vad gäller uppkomst, duration, frekvens, svårighetsgrad och påverkan på aktiviteter. Symtomen kan uppstå plötsligt eller gradvis, variera över tid med perioder av mer eller mindre intensiv smärta och aktivitetsbegränsning. Besvären går oftast i regress inom en till två veckor. Återkommande perioder av ländryggsbesvär är mycket vanligt, med cirka 33 procent prevalens. I cirka 20 procent av fallen blir förloppet långvarigt med fortsatta aktivitetsbegränsningar. En utmaning är att omhändertagandet kan skilja sig åt vid akuta, subakuta, långvariga och återkommande besvär samt grad av komplexitet av besvär [1] [19] [20] [21] [22] [23] [24] .
Ingång och utgång
Ingång i vårdförloppet
Ingång i vårdförloppet sker när en vuxen person kontaktar vården på grund av besvär som misstänks härröra från ländryggen. Detta inkluderar smärta, obehag eller stelhet lokaliserad i området från de nedersta revbenen till de nedre glutealvecken, och/eller relaterade symtom i det ena eller båda benen.
Ingång i vårdförloppet sker oavsett duration av symtom och oavsett om de är nydebuterade eller recidiverande. En person kan ingå i vårdförloppet vid upprepade tillfällen.
Utgång ur vårdförloppet
Utgång ur vårdförloppet sker om patienten efter bedömning, och i förekommande fall efter behandling, anses:
- klara sig med egenvård
- behöva akut omhändertagande
- behöva kompletterande bedömning och omhändertagande i annat vårdförlopp* eller specialiserad vård
- patienten avstår från de behandlingsåtgärder som erbjuds, efter information och dialog om förväntad effekt.
- patienten inte bedöms kunna tillgodogöra sig ytterligare åtgärder enligt vårdförloppet.
* Då cirka 20 procent av patienter med ländryggsbesvär utvecklar en långvarig och komplex smärta kommer övergång till vårdförlopp långvarig smärta vara en vanlig utgång. Patienter med ländryggsmärta kan per definition ha en långvarig smärta redan vid första vårdkontakt. En individuell bedömning måste då göras om vilket vårdförlopp som är mest relevant att påbörja.
Flödesschema för vårdförloppet
Flödesschemat är en grafisk översikt av de åtgärder som ingår i vårdförloppet. Beskrivning i text finns i åtgärdsbeskrivningen.
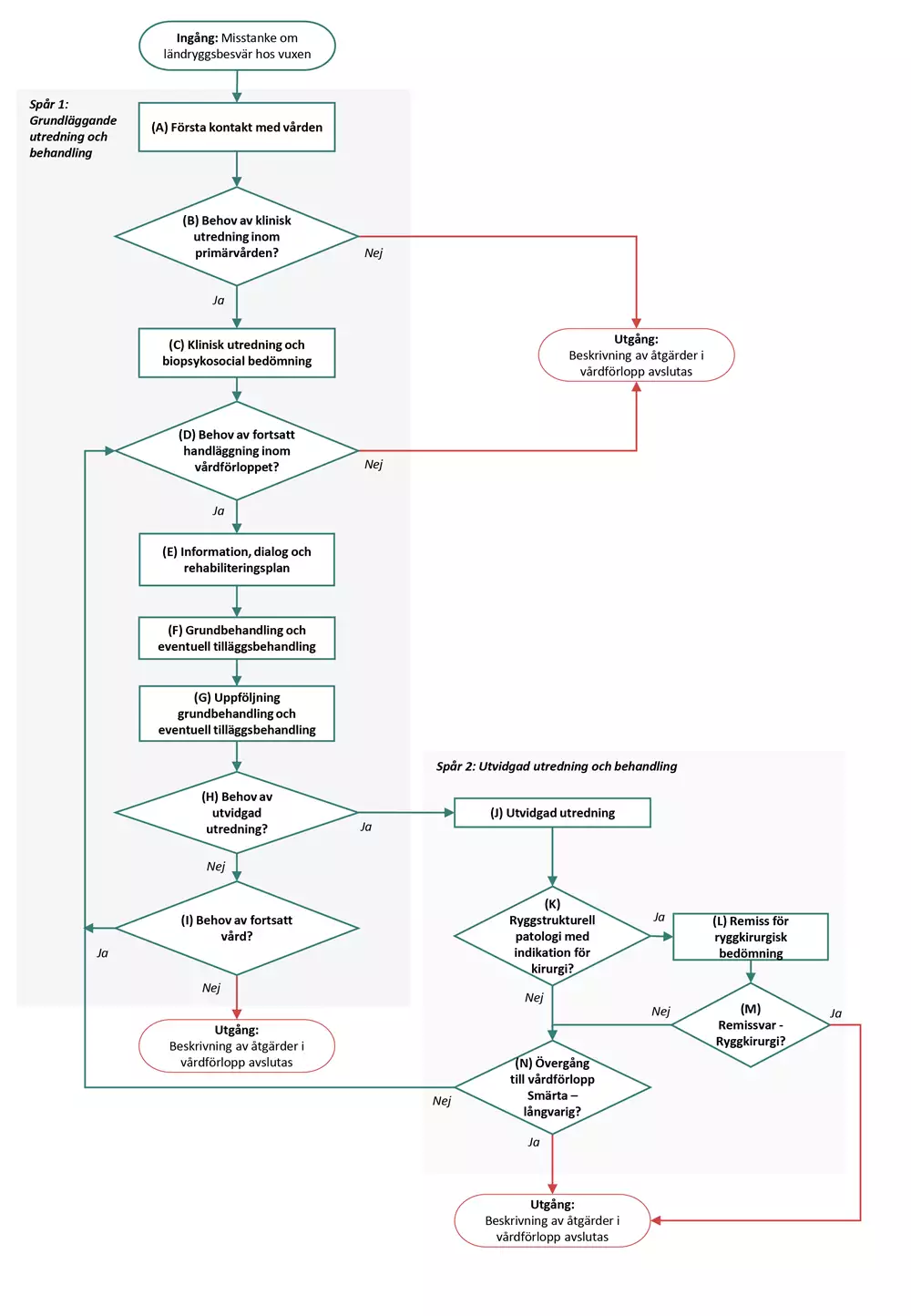
Vårdförloppets åtgärder
Här beskrivs de åtgärder som ingår i vårdförloppet.
Spar-1 Grundläggande utredning och behandling
A Första kontakt med vården
Hälso- och sjukvårdens åtgärder
- Bör ske med legitimerad vårdpersonal med erforderlig kompetens, samma dag som patienten har sökt kontakt med vården.
- Kan ske på olika sätt exempelvis telefon, digital kontakt, 1177 eller fysiskt besök till vårdgivare.
- I linje med vårdförloppets rekommendationer (Bilaga A) bör vårdpersonal genomföra bedömning av brådskandegrad (Bilaga B) och screening av röda flaggor (Bilaga C) för bedömning av misstanke om annan sjukdom eller tillstånd som bör få akut omhändertagande.
- OBS: Vid den första bedömningen, kan åtgärd (A) – (F) ske vid samma tillfälle eller vid olika tillfällen.
Patientens åtgärder (efter förmåga)
- Berätta om symtom, genomförd egenvård, farhågor och förväntningar
B Beslut: Behov av klinisk utredning inom primärvården?
Hälso- och sjukvårdens åtgärder
- Ja: vid svårare besvär som misstänks härröra från ländryggen och inte bedöms kräva akut omhändertagande eller lätta till måttliga besvär som inte förbättrats inom två till tre veckor efter uppkomst – fortsätt till (C). Utredningen bör ske inom tre dagar efter första kontakt med vården.
- Nej: vid lätta till måttliga besvär som varat mindre än två till tre veckor, ge råd om egenvård (Bilaga H) – fortsätt till utgång, beskrivning av åtgärder i vårdförloppet avslutas.
- Nej: vid misstanke om allvarlig sjukdom som uppfyller kriterier för omedelbar åtgärd bör patienten omhändertas inom akut vård – fortsätt till utgång, beskrivning av åtgärder i vårdförloppet avslutas.
Patientens åtgärder (efter förmåga)
- Medverka i beslut
C Klinisk utredning och biopsykosocial bedömning
Hälso- och sjukvårdens åtgärder
Inom tre dagar från att patienten har sökt kontakt, bör en klinisk utredning och biopsykosocial bedömning göras med stöd av vårdförloppets rekommendationer och verktyg (Bilaga A-G). Detta görs i första hand av legitimerad fysioterapeut, alternativt legitimerad kiropraktor eller legitimerad naprapat beroende på sjukvårdsorganisation och inkluderar följande:
- Anamnes inkluderande screening av aktuella besvär, röda, gula och blå flaggor samt hänsyn till komorbiditeter och levnadsvanor (Bilaga E). Screeningsformulär bör användas vid nybesök eller i tidigt skede (Bilaga B-D).
- Hos patienter med tidigare anamnes på cancersjukdom finns risk att nytillkomna ryggbesvär beror på metastasering i kotpelaren även om patienten ansetts botad från sin cancer. Detta gäller särskilt vid nytillkommen smärta i bröstryggen. För patienter med tidigare cancersjukdom bör därför magnetkameraundersökning (som en del av utvidgad cancerutredning) övervägas inom 2-3 veckor vid utebliven förbättring av nytillkomna ryggbesvär. Vid motorisk påverkan bör dessa patienter utredas akut.
- Undersökning inklusive allmän-, neurologisk- och lokalstatus i linje med Bilaga E.
- Funktions- och aktivitetsbedömning. Patientrapporterade utvärderingsinstrument kan användas (Förslag på instrument, se Bilaga D-F).
- Bedömning av patientens smärtmekanismer om de kan härledas till att vara nociceptiva, neuropatiska, nociplastiska eller blandformer (Bilaga E).
- Ställ diagnos baserad på fynd och ange diagnoskod (Bilaga G).
Patientens åtgärder (efter förmåga)
- Berätta om symtom, genomgången egenvård, farhågor och förväntningar
- Medverka i undersökningar
- Ställa frågor om anledning till och tolkningen av undersökande åtgärder som ingår i utredningen samt betydelsen av egenvård
- Involvera anhöriga vid behov
D Beslut: Fortsatt handläggning inom vårdförloppet?
Hälso- och sjukvårdens åtgärder
- Ja: vid svårare besvär som misstänks härröra från ländryggen eller lätta till måttliga besvär som inte förbättrats inom två till tre veckor efter uppkomst – fortsätt till (E).
- Nej: vid misstanke om allvarlig sjukdom som uppfyller kriterier för omedelbar åtgärd (exempelvis fraktur, infektion) bör patienten omhändertas inom akut vård – fortsätt till utgång, beskrivning av åtgärder i vårdförloppet avslutas.
- Nej: vid misstanke om sjukdom som inte uppfyller kriterier för omedelbar åtgärd (exempelvis inflammatoriska ryggsjukdomar, osteoporos, neurologiska sjukdomar), remittera till specialiserad vård eller handlägg enligt gällande riktlinjer – fortsätt till utgång, beskrivning av åtgärder i vårdförloppet avslutas.
- Nej: vid besvär som förbättras – fortsätt till utgång, beskrivning av åtgärder i vårdförloppet avslutas.
Patientens åtgärder (efter förmåga)
- Medverka i beslut
E Information, dialog och rehabiliteringsplan
Hälso- och sjukvårdens åtgärder
Ha en dialog med patienten om diagnos, prognos baserad på identifierade faktorer associerade med återhämtning och risk för fortsatta besvär, patientens huvudmål respektive delmål, och planerad behandling enligt nedan.
Ge individanpassade och i förekommande fall arbetsinriktade åtgärder i linje med vårdförloppets rekommendationer för behandlingsåtgärder inom primärvården (Bilaga A). Åtgärderna genomförs av legitimerad sjukvårdspersonal, med fördel i samråd med arbetsgivaren och patienten.
Grundbehandling bör bestå av följande åtgärder:
- Individanpassad patientutbildning individuellt eller i grupp (till exempel förklaringsmodell av patientens symtom/besvär och smärthanteringsstrategier) (Bilaga H), som kan utföras av all legitimerad personal
- Ett individanpassat fysiskt träningsprogram som kan utformas av fysioterapeut, kiropraktor eller naprapat.
Tilläggsbehandling innebär att fler åtgärder övervägs utöver grundbehandling baserad på komplexiteten av patientens besvär. Om flera professioner är inblandade, är det viktigt att de samverkar i team. Tilläggsbehandlingen kan inkludera följande:
- Ryggmobiliserande- och/eller manipulationstekniker. Dessa behandlingar kan utföras av fysioterapeut, kiropraktor eller naprapat.
- Rådgivning gällande receptfria analgetika. Läkare kan vid behov förskriva läkemedel. Tydliga och tidsbestämda mål bör formuleras för läkemedelsbehandling. Planera för utvärdering av behandling och utsättning av läkemedel. Använd vårdförloppets rekommendationer (Bilaga A).
- Läkarintyg för sjukpenning. Använd Socialstyrelsens försäkringsmedicinska beslutsstöd för akut lumbago, lumbago-ischias eller diskbråck.
- Rehabiliteringsåtgärder för att kunna vara kvar, återgå eller inträda i arbetslivet kan utföras av arbetsterapeut, fysioterapeut eller psykolog. Rehabiliteringskoordinator kan med fördel kopplas in för att koordinera mellan olika aktörer.
- Beteendemedicinska åtgärder med inriktning på smärt- och stresshanteringsstrategier samt vid behov sömnbehandling för att minska gula flaggors inverkan på psykisk välmående. Dessa behandlingar kan utföras av psykolog, psykoterapeut eller annan legitimerad hälso- och sjukvårdspersonal med erforderlig kompetens.
- Tidplan gällande omfattning för genomförande av åtgärder och uppföljning.
- Upprättande eller revidering av rehabiliteringsplan – Vad som ska ske, när och av vem (Bilaga E, H).
Patientens åtgärder (efter förmåga)
- Delta aktivt vid samtal och utformning av rehabiliteringsplan, särskilt vad gäller målsättning och egenvård
- Efterfråga information om något är otydligt
- Involvera anhöriga vid behov
F Grundbehandling och eventuell tilläggsbehandling
Hälso- och sjukvårdens åtgärder
Påbörja behandling enligt rehabiliteringsplan.
Patientens åtgärder (efter förmåga)
- Delta aktivt i patientutbildning
- Utföra fysisk träning enligt rekommendationer
- Utföra egenvård enligt rekommendationer
- Delta aktivt i eventuella tilläggsbehandlingar
- Involvera anhöriga vid behov
G Uppföljning grundbehandling och eventuell tilläggsbehandling
Hälso- och sjukvårdens åtgärder
Uppföljning hos samma behandlare är att föredra. Följ upp utfallet av behandling enligt (F) i dialog med patienten om besvärsförlopp hittills, kvarstående ländryggsbesvär samt aktuell funktions- och aktivitetsförmåga, prognos och återfallsprevention, målsättningar och rehabiliteringsplan, följsamhet till behandlingsåtgärder och deras effekter, sjukskrivning, och patientrapporterade utvärderingsinstrument (Bilaga F).
Patientens åtgärder (efter förmåga)
- Ge återkoppling om måluppfyllelse, framgångar, hinder, eventuella problem
- Delta aktivt i revideringen av rehabiliteringsplan och egen patientkontrakt, särskilt målsättning och egenvård
H Beslut: Behov av utvidgad utredning?
Hälso- och sjukvårdens åtgärder
- Ja: vid misstanke om ryggstrukturell patologi och utebliven förbättring efter en behandlingsperiod av evidensbaserad behandling inom primärvården - fortsätt till (J).
- Ja: patienter med hög risk för fortsatta besvär där flertalet gula flaggor har identifierats - fortsätt till (J).
- Nej: besvären förväntas minska med grundbehandling och eventuella tilläggsbehandlingar - fortsätt till (I).
Patientens åtgärder (efter förmåga)
- Medverka i beslut
I Beslut: Behov av fortsatt vård?
Hälso- och sjukvårdens åtgärder
- Ja: gå tillbaka till (D) för nytt ställningstagande om patientens fortsatta vård.
- Nej: patienten kan klara sig med fortsatt egenvård – fortsätt till utgång, beskrivning av åtgärder i vårdförloppet avslutas.
Patientens åtgärder (efter förmåga)
- Medverka i beslut
Spar-2 Utvidgad utredning och behandling
J Utvidgad utredning
Hälso- och sjukvårdens åtgärder
Detta innebär att den primära utredningen kompletteras och fler aspekter utifrån biospsykosociala faktorer beaktas, av fler professioner som samverkar i ett multiprofessionellt team (läkare, fysioterapeut, psykolog, sjuksköterska med flera).
Fördjupad anamnes och klinisk status som bygger på Bilaga E och inkluderar följande:
- Besvärens duration och förlopp med avseende på ryggsmärta och eventuell bensmärta och andra ryggrelaterade manifestationer
- Symtombeskrivning, lokalisation, duration. Bekräfta/negera utstrålande symtom i ben
- Tidigare genomförd behandling och effekt av den
- Relevanta tidigare eller pågående sjukdomar/skador/operationer som är av betydelse för kirurgi. Exempelvis tidigare ryggkirurgi, hjärt-, lung-, kärlsjukdom, diabetes, rökning, psykisk ohälsa, inflammatoriska sjukdomar och förekomst av neuropsykiatriska tillstånd
- Fördjupad undersökning av gula och blå flaggor
- Frågor om våldsutsatthet
Vidare utredning kring eventuell differentialdiagnos. Överväg behov av medicinsk bilddiagnostik, laboratorieprover, kliniska fysiologiundersökningar samt utvidgad psykologisk utredning. Utred följande:
- BMI (>32 relativ kontraindikation för ryggkirurgi),
- Rökning (6–8 veckors rökfrihet före och efter kirurgi),
- Neurologi: SLR/Slumptest, sensibilitet, motorik, reflexer,
Om patienten har kvarstående aktivitetsbegränsande smärtbesvär efter att en period av evidensbaserade behandlingsmetoder inom primärvårdsrehabilitering har genomförts och misstanke om ryggstrukturell patologi finns, utred vidare med Magnetisk Resonans-Tomografi (MRT). MRT är förstahandsval vid radiologisk utredning av ländryggsbesvär vid remiss till ryggkirurgisk enhet och bör inte vara äldre än 12 månader. Behandling bör ha pågått enligt följande tidsangivelser, innan utredning med MRT är aktuell:
- 4–6 veckor rehabilitering utan förbättring vid svår smärta med ischias, invänta annars 3–6 månader då de flesta spontanläker inom den tiden.
- Spinal stenos: Efter 8–12 veckor med svåra smärtor och minskad gångförmåga trots genomgången rehabilitering.
- Omedelbart ställningstagande till akutvård vid misstanke om allvarlig patologi (förekomst av röda varningsflaggor).
- Övervägas vid sex månader med lumbago utan ischias med påtagliga besvär och fortsatt oklar genes.
Övriga utredningar:
- Slätröntgen endast vid misstanke om kotkompression.
- Datortomografi (DT) - endast vid kontraindikationer för MRT. Viktigt att utreda om kontraindikation verkligen föreligger. Alla ortopediska implantat och de flesta pacemakers är MRT-kompatibla.
- Neurofysiologi - överväg vid diffusa domningar i underben och fötter för att skilja nervrotspåverkan vid spinal stenos från polyneuropati.
Förnyad bedömning av patientens smärtmekanismer, om de kan härledas till att vara nociceptiva, neuropatiska, nociplastiska eller blandformer.
Individanpassad grundbehandling och eventuell tilläggsbehandling bör i de flesta fall fortgå under hela bedömningsprocessen och eventuell väntetid i spår 2.
Patientens åtgärder (efter förmåga)
- Delta aktivt i utredningen
- Ställa frågor om anledning till och tolkningen av undersökande åtgärder som ingår i utredningen
- Involvera anhöriga vid behov
K Beslut: Ryggstrukturell patologi med indikation för kirurgi?
Hälso- och sjukvårdens åtgärder
- Ja: om patientens symtom och fynd på MRT ger indikation för kirurgi, kontraindikationer för ryggkirurgi saknas och patienten är motiverad att genomgå ryggkirurgi, sätt diagnos baserad på fynd och ange diagnoskod (Bilaga G). Fortsätt till (L).
- Nej: fortsätt till (N).
Patientens åtgärder (efter förmåga)
- Medverka i beslut
- Ställa frågor om anledning till och tolkningen av undersökande åtgärder som ingår i utredningen
L Remiss för ryggkirurgisk bedömning
Hälso- och sjukvårdens åtgärder
Remiss inkluderar information om utredningar och behandlingar som har utförts.
M Remissvar - Ryggkirurgi?
Hälso- och sjukvårdens åtgärder
- Ja: Under väntetiden till ryggkirurgi, revidera rehabiliteringsplan med prehabiliteringsåtgärder i form av fysisk träning inriktad på att befrämja fysisk aktivitetsnivå och ADL. Prehabilitering sker innan patienten påbörjar en kirurgisk behandling och handlar om att ge patienten de bästa förutsättningarna för att klara av den planerade kirurgiska behandlingen. Vid påbörjad ryggkirurgisk behandling, fortsätt till utgång, beskrivning av åtgärder i vårdförloppet avslutas.
- Nej: fortsätt till (N).
Patientens åtgärder (efter förmåga)
- Medverka i beslut
- Delta aktivt i revideringen av rehabiliteringsplan och egen patientkontrakt, särskilt målsättning och egenvård
N Beslut: Övergång till vårdförlopp Smärta - långvarig?
Hälso- och sjukvårdens åtgärder
Har patienten komplex långvarig smärtproblematik och bedöms inte kunna handläggas vidare i detta vårdförlopp?
- Ja: Revidera rehabiliteringsplan och fortsätt till utgång, beskrivning av åtgärder i vårdförloppet avslutas.
- Nej: Återgå till (D).
Patientens åtgärder (efter förmåga)
- Medverka i beslut
- Delta aktivt i revideringen av rehabiliteringsplan och egen patientkontrakt, särskilt målsättning och egenvård
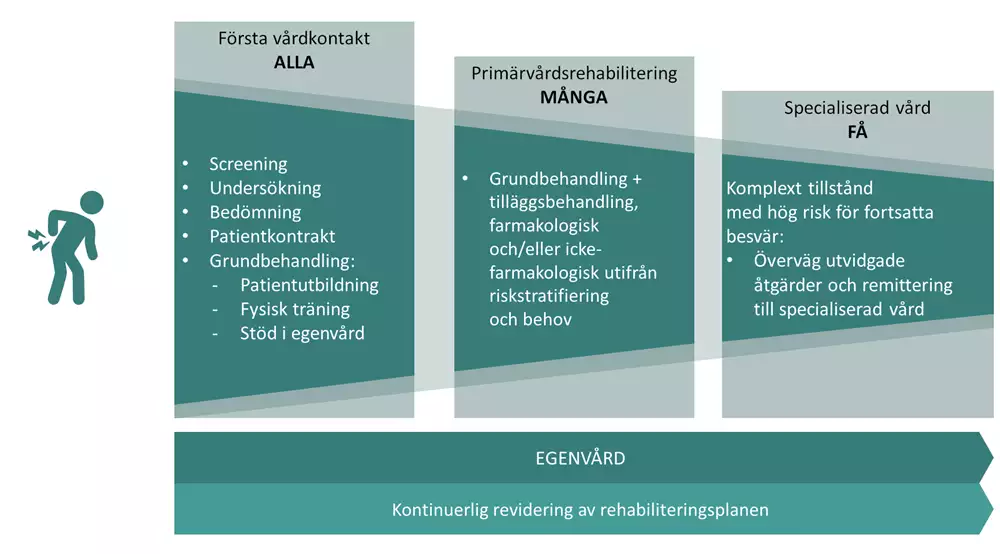
Alla patienter som har besvär som misstänks vara relaterade till ländryggen bör genomgå en screening av röda flaggor (Bilagor B och C) samt individuell bedömning och förslag till åtgärder på lämplig vårdnivå. Åtgärder kan variera från råd om egenvård till rekommendation om ett akut omhändertagande inom specialiserad vård. Alla patienter kan ha god nytta av att följa råd om egenvård (Bilaga H) i alla skeden vid ländryggsbesvär.
Patienter som haft besvär mer än två till tre veckor ska erbjudas en klinisk undersökning samt en screening av gula och blå flaggor (Bilagor D och E) vid första vårdkontakten eller i tidigt skede.
Om screeningen visar låg till måttlig risk för långvariga besvär har patienten en god prognos och besvären kan gå i regress med hjälp av egenvård och grundbehandling. Om screeningen visar måttlig till hög risk för långvariga besvär och där allvarlig patologi inte misstänks förväntas patienten få god effekt av individualiserade multimodala rehabiliteringsinsatser som kan ges inom primärvården.
En mindre andel av patienterna har behov av specialiserad vård. Planerade insatser dokumenteras i en rehabiliteringsplan där sjukvårdens och patientens egna åtgärder beskrivs konkret och tydligt. Patienten förväntas vara väl informerad, och delaktig i föreslagna åtgärder.
Patientmedverkan och kommunikation
Personcentrering och dokumenterad överenskommelse
Personcentrering är beaktat i ovan beskrivna åtgärder. Utöver detta är nedanstående viktigt att lyfta fram.
Patientens rehabiliteringsbehov bör fastställas tidigt i vårdprocessen. Om utredningen påvisar att det föreligger ett rehabiliteringsbehov tas en rehabiliteringsplan fram som bör dokumenteras i journalen (Bilaga E), Rehabiliteringsplan bör innehålla planering av vilka åtgärder som ska utföras av vårdgivaren och den egenvård som man i dialog har kommit överens om att patienten själv eller med stöd av närstående med flera kan utföra. Detta för att nå de mål och delmål som är satta i dialog med patienten samt hur åtgärderna ska följas upp enligt tidsplan.
Nyttan med rehabiliteringsplan är att det blir tydligt vilka målsättningar som patienten med ländryggsbesvär har samt att det tydliggör planeringen för att nå dessa mål.
Rehabiliteringsplanen är en del av patientkontraktet som även innehåller uppgift om fast vårdkontakt och, om möjligt, avtalade tider för kommande besök. Patientkontraktet är en överenskommelse mellan patient och hälso- och sjukvården. Det ska säkra kontinuiteten för patienten i vården och underlätta vårdens övergångar.
Överenskommelse i patientkontraktet kan sammanfattas skriftligt av patienten med stöd av vårdgivaren via verktyget i Bilaga H. Då patienten får med sig ett eget patientkontrakt, vilket innebär en trygghet för patienten att kunna gå tillbaka till de råd som finns för förbättringar. Detta är extra viktigt då ländryggsbesvären kan förbättras med hjälp av egenvård och ett individanpassat fysiskt träningsprogram.
Stöd och information för patient och närstående
Utmaningar och mål
Patientens utmaningar
Utifrån patienters och närståendes erfarenheter har följande övergripande utmaningar identifierats:
- bristande information och kunskap
- brister i tillgänglighet
- brister i kommunikation, delaktighet och kontinuitet.
Nulägesbeskrivning av patienters erfarenheter
Bilden nedan är en grafisk presentation av i nuläget vanligt förekommande erfarenheter av hälso- och sjukvården hos vuxna med ländryggsbesvär.
- I kolumn 1 beskrivs identifierade positiva och negativa patientupplevelser.
- I kolumn 2 anges för patienten vanligt förekommande aktiviteter och åtgärder.
- I kolumn 3 beskrivs vårdens vanligt förekommande aktiviteter och åtgärder.
- I kolumn 4 beskrivs huvudsakliga utmaningar som patienterna möter. Vårdförloppet är utformat för att adressera dessa utmaningar som även avspeglas i vårdförloppets mål och indikatorer.

Vårdförloppets mål
Målet med vårdförloppet är att patienten upplever/uppnår
- god kontinuitet och koordinering av sin vårdepisod
- god delaktighet i sin vård/behandling
- god kunskap om sitt hälsotillstånd
- ökad funktions-, aktivitets- och/eller arbetsförmåga
- ökad hälsorelaterad livskvalitet genom minskade besvär och/eller förbättrad förmåga att hantera eventuella kvarvarande besvär.
Målen uppnås genom att hälso- och sjukvården ger patienter med ländryggsbesvär rätt bedömning och vård i rätt tid, genom en individanpassad utredning och behandling.
Kvalitetsuppföljning
Indikatorer för uppföljning
Indikatorerna nedan visar vilka indikatorer som avses följas i vårdförloppet. I bilagan länkad nedan finns mer information om uppföljning av detta vårdförlopp och dess indikatorer.
Läs mer om uppföljning av vårdförlopp under rubriken "Generellt om personcentrerade och sammanhållna vårdförlopp".
Resultatmått
- Andel patienter med ländryggsbesvär som har en Nationell patientenkät dimensionspoäng över 70% gällande kunskap om sitt hälsotillstånd.
- Andel patienter med ländryggsbesvär som har en Nationell patientenkät dimensionspoäng över 70% gällande kontinuitet och koordinering.
- Andel patienter med ländryggsbesvär som har en Nationell patientenkät dimensionspoäng över 70% gällande delaktighet.
- Andel patienter med ländryggsbesvär som fått minskad smärta skattat enligt NRS/VAS efter grundbehandling.
Processmått
- Genomsnittligt antal sjukpenningdagar per år för patient med ländryggsbesvär som fått behandling.
- Årlig genomsnittlig sjukvårdskostnad för patienter med ländryggsbesvär.
- Andel patienter med ländryggsbesvär som får bedömning inom 3 dagar efter första kontakt.
- Andel patienter med ländryggsbesvär som får riskbedömning baserad på Start Back Screening Tool eller ÖMPSQ-kort.
- Andel patienter med ländryggsbesvär som genomgått grundbehandling före utredning med bilddiagnostik.
- Andel patienter med ländryggsbesvär som genomgått grundbehandling före beslut om remiss till specialiserad vård inom ortopedi
Sammanfattning av vårdförloppet
Ländryggsbesvär medför lidande för individen och är en av de vanligaste orsakerna till besök inom primärvården. Ländryggsbesvär innebär även en stor ekonomisk börda för samhället.
Detta vårdförlopp baseras på internationella evidensbaserade kliniska riktlinjer och utgår från både patientens och vårdgivarens perspektiv.
Vårdförloppet omfattar åtgärder från att patienten kontaktar vården på grund av besvär som misstänks härröra från ländryggen, tills dess att patienten klarar sig med egenvård eller övergår till akutvård, specialiserad vård eller annat vårdförlopp eller avstår ytterligare vård. Vårdförloppet omfattar vuxna.
För att följa upp vårdförloppet används indikatorer kopplade till patientrapporterade mätningar relaterade till smärtbesvär, upplevelse av vården samt registerbaserade vårdprocessmått.
Generellt om personcentrerade och sammanhållna vårdförlopp
Om vårdförlopp
Personcentrerade och sammanhållna vårdförlopp syftar till att uppnå ökad jämlikhet, effektivitet och kvalitet i hälso- och sjukvården samt att skapa en mer välorganiserad och helhetsorienterad process för patienten.
Vårdförloppen utgår från tillförlitliga och aktuella kunskapsstöd och tas gemensamt fram av olika professioner inom regionernas nationella system för kunskapsstyrning.
I vårdförloppet beskrivs kortfattat vad som ska göras, i vilken ordning och när. Det beskriver en personcentrerad och sammanhållen vårdprocess som omfattar en hel eller en del av en vårdkedja. Åtgärderna kan individanpassas och inkluderar hur individens hälsa kan främjas.
Vårdförloppen avser minska oönskad variation och extra fokus riktas till det som inte fungerar i nuläget ur ett patientperspektiv. Det personcentrerade förhållnings- och arbetssättet konkretiseras genom patientkontrakt som tillämpas i vårdförloppen.
Den primära målgruppen för kunskapsstödet är hälso- och sjukvårdspersonal som ska få stöd i samband med vårdmötet. Avsnitten som rör utmaningar, mål och uppföljning av vårdförloppet är främst avsedda att användas tillsammans med beskrivningen av vårdförloppet vid införande, verksamhetsutveckling och uppföljning. De riktar sig därmed till en bredare målgrupp.
Om personcentrering
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom patientkontrakt, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling.
Patientkontraktet utgår från patienters och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Patientkontrakt kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd.
Mer information finns på SKR:s webbsida om patientkontrakt.
Om kvalitetsuppföljning
Vårdförloppet innehåller indikatorer för att följa upp i vilken grad patienten har fått vård enligt vårdförloppet. Befintliga källor används i den mån det går, men målsättningen är att strukturerad vårdinformation ska utgöra grunden för kvalitetsuppföljningen. Kvalitetsuppföljningen ska så stor utsträckning som möjligt baseras på information som är relevant för vården av patienten.
Vårdförloppets mål och åtgärder följs upp genom resultat- och processmått, vilket skapar förutsättningar för ett kontinuerligt förbättringsarbete.
För detaljerad information om hur indikatorerna beräknas, hänvisas till webbplatsen Kvalitetsindikatorkatalog där kompletta specifikationer publiceras i takt med att de är genomarbetade. Där beskrivs och motiveras också de valda indikatorerna.
Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt. Data redovisas könsuppdelat och totalt, och för både region- och enhetsnivå när det är möjligt och relevant.
Relaterad information
Vid tiden för framtagandet av detta vårdförlopp finns inget nationellt vårdprogram som innefattar primärvårdsomhändertagande av ländryggsmärta.
Nationella arbetsgruppen har identifierat nationella och regionala kunskapsunderlag i primärvården av ländryggsbesvär, se länkar nedan.
I arbete med vårdförloppets rekommendationer har vetenskapliga artiklar, systematiska översikterna, meta-analyser samt randomiserade kontrollerade studier (RCT) använts som underlag, se bilaga.
Nationella och regionala kunskapsunderlag
Kompletterande underlag
Konsekvensbeskrivning
Arbetsgruppens medlemmar
Bilagor
1. Dionne CE, Dunn KM, Croft PR, Nachemson AL, Buchbinder R, Walker BF, Wyatt M, Cassidy JD, Rossignol M, Leboeuf-Yde C, Hartvigsen J, Leino-Arjas P, Latza U, Reis S, Gil Del Real MT, Kovacs FM, Oberg B, Cedraschi C, Bouter LM, Koes BW, Picavet HS, van Tulder MW, Burton K, Foster NE, Macfarlane GJ, Thomas E, Underwood M, Waddell G, Shekelle P, Volinn E, Von Korff M. A consensus approach toward the standardization of back pain definitions for use in prevalence studies. Spine (Phila Pa 1976). 2008 Jan 1;33(1):95-103
2. GBD 2016 Disease and Injury Incidence and Prevalence Collaborators. Global, regional, and national incidence, prevalence, and years lived with disability for 328 diseases and injuries for 195 countries, 1990–2016. Lancet. 2017; 390: 1211-1259
3. Olafsson G, Jonsson E, Fritzell P, Hägg O, Borgström F. Cost of low back pain: results from a national register study in Sweden. Eur Spine J. 2018 Nov;27(11):2875-2881
4. Engel G. The clinical application of the biopsychosocial model. Am J Psychiat 1980; 37: 535
5. World Health Organization. International classification of functioning, disability and health (ICF) [Internet]. Geneva: World Health Organization; 2001. Från: https://www.who.int/classifications/icf/en/
6. Conan Y, Laurent E, Belin Y, Lacasse M, Amelot A, Mulleman D, Rosset P, Bernard L, Grammatico-Guillon L. Large increase of vertebral osteomyelitis in France: a 2010-2019 cross-sectional study. Epidemiol Infect. 2021 Oct 6;149:e227
7. Henschke N, Maher CG, Ostelo RW, de Vet HC, Macaskill P, Irwig L. Red flags to screen for malignancy in patients with low back pain. Cochrane Database Syst Rev 2013; 2: CD008686
8. Hoeritzauer I, Wood M, Copley PC, Demetriades AK, Woodfield J. What is the incidence of cauda equina syndrome? A systematic review. J Neurosurg Spine. 2020 Feb 14:1-10
9. Dean LE, Jones GT, MacDonald AG, Downham C, Sturrock RD, Macfarlane GJ. Global prevalence of ankylosing spondylitis. Rheumatology (Oxford). 2014 Apr;53(4):650-7
10. Williams CM, Henschke N, Maher CG, van Tulder MW, Koes BW, Macaskill P, Irwig L. Red flags to screen for vertebral fracture in patients presenting with low-back pain. Cochrane Database Syst Rev 2013; 1: CD008643
11. Brinjikji W, Luetmer PH, Comstock B, Bresnahan BW, Chen LE, Deyo RA, Halabi S, Turner JA, Avins AL, James K, Wald JT, Kallmes DF, Jarvik JG. Systematic literature review of imaging features of spinal degeneration in asymptomatic populations. AJNR Am J Neuroradiol. 2015 Apr;36(4):811-6
12. Raastad J, Reiman M, Coeytaux R, Ledbetter L, Goode AP. The association between lumbar spine radiographic features and low back pain: a systematic review and meta-analysis. Semin Arthritis Rheum. 2015 Apr;44(5):571-585
13. Chou R, Fu R, Carrino JA, Deyo RA. Imaging strategies for low-back pain: systematic review and meta-analysis. Lancet. 2009 Feb 7;373(9662):463-72
14. Konstantinou K, Dunn KM. Sciatica: review of epidemiological studies and prevalence estimates. Spine (Phila Pa 1976) 2008; 33: 2464-2472
15. Yabuki S, Fukumori N, Takegami M, Onishi Y, Otani K, Sekiguchi M, Wakita T, Kikuchi S, Fukuhara S, Konno S. Prevalence of lumbar spinal stenosis, using the diagnostic support tool, and correlated factors in Japan: a population-based study. J Orthop Sci 2013; 18: 893-900
16. Hruschak V, Cochran G. Psychosocial predictors in the transition from acute to chronic pain: a systematic review. Psychol Health Med 2018; 23(10): 1151-1167
17. Nicholas MK, Linton SJ, Watson PJ, Main CJ. Early identification and management of psychosocial risk factors (“Yellow Flags”) in patients with low back pain: a reappraisal. Phys Ther 2011; 91:737–53
18. Duffield SJ, Ellis BM, Goodson N, Walker-Bone K, Conaghan PG, Margham T, Loftis T. The contribution of musculoskeletal disorders in multimorbidity: Implications for practice and policy. Best Pract Res Clin Rheumatol. 2017 Apr;31(2):129-144
19. de Vet HC, Heymans MW, Dunn KM, Pope DP, van der Beek AJ, Macfarlane GJ, Bouter LM, Croft PR. Episodes of low back pain: a proposal for uniform definitions to be used in research. Spine (Phila Pa 1976). 2002 Nov 1;27(21):2409-16
20. Stanton TR, Latimer J, Maher CG, Hancock MJ. A modified Delphi approach to standardize low back pain recurrence terminology. Eur Spine J. 2011 May;20(5):744-52
21. Costa N, Ferreira ML, Setchell J, Makovey J, Dekroo T, Downie A, Diwan A, Koes B, Natvig B, Vicenzino B, Hunter D, Roseen EJ, Rasmussen-Barr E, Guillemin F, Hartvigsen J, Bennell K, Costa L, Macedo L, Pinheiro M, Underwood M, Van Tulder M, Johansson M, Enthoven P, Kent P, O'Sullivan P, Suri P, Genevay S, Hodges PW. A Definition of "Flare" in Low Back Pain: A Multiphase Process Involving Perspectives of Individuals With Low Back Pain and Expert Consensus. J Pain. 2019 Nov;20(11):1267-1275
22. Kongsted A, Kent P, Axen I, Downie AS, Dunn KM. What have we learned from ten years of trajectory research in low back pain? BMC Musculoskelet Disord. 2016 May 21;17:220
23. da Silva T, Mills K, Brown BT, Herbert RD, Maher CG, Hancock MJ. Risk of Recurrence of Low Back Pain: A Systematic Review. J Orthop Sports Phys Ther. 2017 May;47(5):305-313
24. Meucci RD, Fassa AG, Faria NM. Prevalence of chronic low back pain: systematic review. Rev Saude Publica. 2015;49:1