Hitta på sidan
Jättecellsarterit (GCA)
Nationellt vårdförlopp med regionala tillägg.
Omfattning av kunskapsstödet
Vårdförloppet inleds vid misstanke om GCA och avslutas när patienten haft uppföljningsbesök sex månader efter diagnos. Vårdförloppet avser förstagångsinsjuknande.
En fullständig beskrivning av kriterier för omfattningen finns under rubriken Ingång och utgång.
Om hälsotillståndet
Definition
Vaskulit betyder blodkärlsinflammation.
GCA innefattar flera kliniska undergrupper där den vanligaste är inflammation i temporalisartären, men även andra kraniala artärer kan drabbas. Sjukdomen GCA kallas därför också för temporalisarterit.
Förekomst
Jättecellsarterit (Giant Cell Arteritis, GCA) är den vanligaste vaskulitsjukdomen hos vuxna.
GCA är två till tre gånger vanligare bland kvinnor jämfört med män. [1][2]
Sjukdomen debuterar i princip enbart hos personer som är äldre än 50 år och incidensen ökar med stigande ålder. Incidensen av GCA i Sverige, i åldersgruppen 50 år och äldre, ligger mellan 13,5 och 22,2 per 100 000 invånare. Detta innebär att varje år insjuknar cirka 690 personer i Sverige. [1][2][3]
Publicerade data från Skåne visar en förekomst (prevalens) på 127 per 100 000 invånare hos personer över 50 år, vilket indikerar att vi idag har runt 4 800 personer som lever med sjukdomen i Sverige. [2]
Orsaker
Orsaken till GCA är, som för de flesta reumatiska sjukdomar, multifaktoriell.
Diagnoskriterier
Diagnos GCA baseras på de klassiska kliniska symtomen som anges under rubriken "Sjukdomsförlopp" nedan samt förhöjda inflammationsprover som sänkningsreaktion (SR) c-reaktivt protein (CRP).
Verifiering av diagnos genom ultraljud eller temporalisbiopsi (TAB) ska alltid eftersträvas.
Sedan länge har utredning med TAB utgjort ”gold standard” i diagnostiken av GCA. Vaskulärt ultraljud har dock blivit en allt vanligare kompletterande diagnostisk metod i och med bättre evidens för metodens tillförlitlighet och kostnadseffektivitet i förhållande till TAB. [4][5]
European Alliance of Associations for Rheumatology (EULAR) rekommenderar ultraljud som initial diagnostisk metod vid GCA med kraniala symtom förutsatt snar tillgång till undersökning och hög expertis hos utföraren. [6]
Vid typisk klinisk bild och där tydliga ultraljudsfynd föreligger, kan man avstå TAB för att sätta diagnosen.
Avsaknad av något typiskt symtom på GCA utesluter inte diagnosen. En negativ TAB utesluter inte heller säkert diagnosen, då inflammationen kan ha segmentell utbredning.
Sjukdomsförlopp
De vanligaste symtomen vid GCA med inflammation i kraniala artärer är huvudvärk, ömhet i skalpen, smärta vid tuggning (tuggklaudikatio) samt ömhet och svullnad över temporalisartärer. Vid insjuknande upplever personen ofta en huvudvärk som de inte känner igen, vilket i de flesta fall är orsaken till att de söker vård. [7]
Behandling av GCA består i första hand av kortison. Patienter med synpåverkan vid sjukdomsdebut behandlas med intravenös kortisonbehandling i höga doser under tre dagar för att därefter fortsätta med kortisonbehandling i tablettform. [8][9][10]
Det är mycket viktigt att behandlingen påbörjas omedelbart oavsett administrationssätt. De flesta patienter behöver behandlas med kortisontabletter i två år eller längre.
Oftast är det tillräckligt med enbart behandling med kortison, men en mindre grupp kan behöva tillägg av andra antireumatiska läkemedel, exempelvis metotrexat. [8]
Ett så kallat biologiskt läkemedel, tocilizumab, är sedan september 2017 godkänt för behandling av GCA. Detta kan bli aktuellt för patienter som har otillräcklig effekt av kortison, eller då kortisonbehandling orsakat eller riskerar att orsaka allvarliga bieffekter. [11]
Ingång och utgång
Ingång i vårdförloppet
Ingång i vårdförloppet sker vid misstanke om GCA. Misstanke föreligger när en patient är 50 år eller äldre och uppfyller minst två av följande kriterier:
- huvudvärk av ny karaktär
- skalpömhet
- tuggsmärta
- ögonsymtom, till exempel övergående eller permanent synnedsättning och/eller dubbelseende
- symtom på polymyalgia reumatika (smärta och stelhet i arm och lårmuskulatur). (Kriteriet kan inte enbart kombineras med förhöjd SR eller CRP.)
- avvikande fynd vid palpation av temporalisartärer (pulsbortfall, sidoskillnad, ömhet, uppdrivet kärl)
- förhöjd SR och/eller CRP.
Ingång i vårdförloppet sker inte om
- en annan diagnos är mer sannolik utifrån den kliniska bilden
- symtomen beror på skov hos patient med känd GCA.
Utgång ur vårdförloppet
Utgång ur vårdförloppet kan ske på något av följande sätt:
- Diagnos GCA kan inte bekräftas eller en annan diagnos förklarar symtombilden.
- Sexmånadersuppföljning är genomförd.
Flödesschema för vårdförloppet
Flödesschemat är en översikt av de åtgärder som ingår i vårdförloppet. Beskrivning i text finns i åtgärdsbeskrivningen.
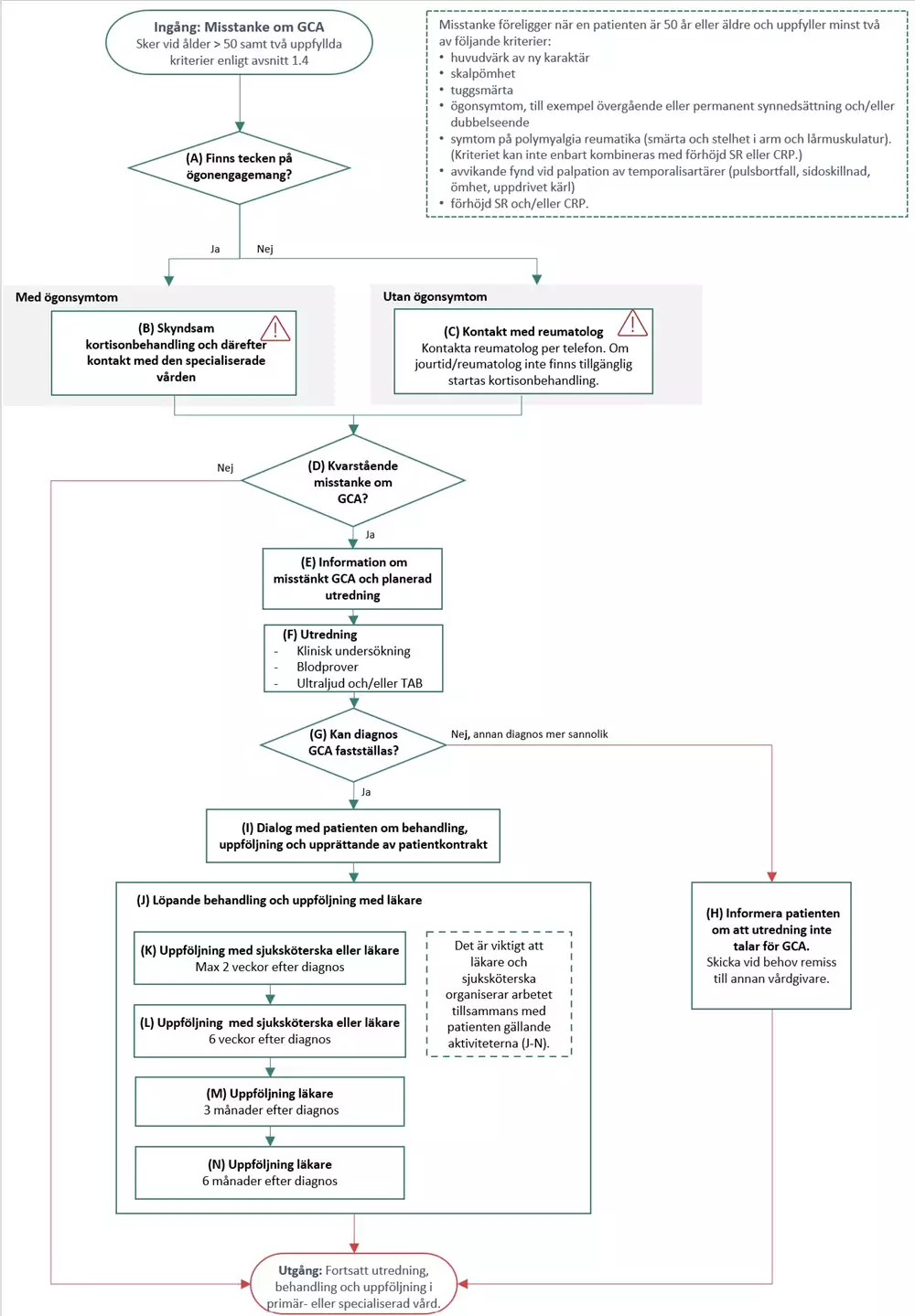
Vårdförloppets åtgärder
Här beskrivs de åtgärder som ingår i vårdförloppet.
Med reumatolog avses en läkare med specialistkompetens i reumatologi eller en läkare under utbildning med handledning av specialistläkare i reumatologi.
A Beslut: Finns tecken på ögonengagemang?
Hälso- och sjukvårdens åtgärder
Samtal med patienten om sjukhistoria och symtom. Fråga om nytillkomna ögonsymtom vid misstanke om GCA, såsom något av följande:
- amaurosis fugax (övergående synnedsättning)
- plötslig synnedsättning
- diplopi (dubbelseende).
- Ja: fortsätt till (B)
- Nej: fortsätt till (C)
Patientens åtgärder (efter förmåga)
- Berätta om hälsa, symtom och mående. Beskriva besvär och när de började
- Lämna kontaktuppgifter och ange eventuellt behov av tolk
- Vid behov lämna samtycke till kommunikation mellan vårdkontakter och närstående
B Med ögonsymtom: Skyndsam kortisonbehandling och kontakt med den specialiserade vården
Hälso- och sjukvårdens åtgärder
Det är viktigt att kontakten med reumatolog, medicinbakjour eller ögonbedömning inte fördröjer behandlingsstart.
Starta peroral kortisonbehandling i väntan på möjlighet att ge kortison intravenöst.
Starta intravenös kortisonbehandling skyndsamt.
Kontakta reumatolog per telefon eller, om inte reumatolog finns tillgänglig, medicinbakjour för att:
- diskutera sannolikhet för att GCA föreligger
- planera handläggning och beslut om vem som tar ansvar för uppföljning och vidare vård
- besluta om patienten ska utredas vidare med skyndsam handläggning
- bestämma vem som skriver remiss för ultraljud och/eller TAB.
Efter samtalet utfärda remiss till uppföljande enhet.
- Kontakta ögonjour för bedömning snarast möjligt.
Lämna följande information vid samtal med reumatolog eller medicinbakjour och ögonläkare samt i remiss:
- aktuella symtom och fynd utifrån avsnitt Ingång i vårdförloppet
- aktuell SR och/eller CRP
- information om samsjuklighet
- exempelvis hjärt-kärlsjukdom, diabetes, osteoporos, infektion
- om patienten påbörjat kortisonbehandling, i så fall när och i vilken dos
- om TAB, och/eller ultraljud eller annan bilddiagnostik är beställd.
Uppmärksamma patienten på kortisonrelaterade biverkningar som till exempel hypertoni, osteoporos och diabetes och ta ställning till behandling.
Patientens åtgärder (efter förmåga)
- Medverka i beslut om fortsatt utredning, undersökningar och behandlingsåtgärder
- Uttrycka behov av information
- Eventuellt involvera närstående
C Utan ögonsymtom: Kontakt med reumatolog
Hälso- och sjukvårdens åtgärder
Kontakta reumatolog per telefon eller, om inte reumatolog finns, tillgänglig medicinbakjour, vid misstanke om GCA men utan tecken till ögonengagemang för att:
- diskutera sannolikhet för att GCA föreligger
- planera handläggning och beslut om vem som tar ansvar för uppföljning och vidare vård
- besluta om patienten ska utredas vidare med skyndsam handläggning
- bestämma vem som skriver remiss för ultraljud och/eller TAB.
Starta behandling med peroralt kortison om det är jourtid och reumatolog inte är tillgänglig. Reumatolog kontaktas då nästkommande vardag. Vid behov skicka remiss till uppföljande enhet.
Lämna följande information vid samtal med reumatolog eller medicinbakjour samt i remiss:
- aktuella symtom och fynd utifrån avsnitt Ingång i vårdförloppet
- aktuell SR och/eller CRP
- information om samsjuklighet (exempelvis hjärt-kärlsjukdom, diabetes, osteoporos, infektion)
- om patienten påbörjat kortisonbehandling, i så fall när och i vilken dos
- om TAB, och/eller ultraljud eller annan bilddiagnostik är beställd.
Uppmärksamma patienten på kortisonrelaterade biverkningar som till exempel hypertoni, osteoporos och diabetes och ta ställning till behandling.
Patientens åtgärder (efter förmåga)
- Medverka i beslut om fortsatt utredning, undersökningar och behandlingsåtgärder
- Uttrycka behov av information
- Eventuellt involvera närstående
D Beslut: Kvarstående misstanke om GCA?
Hälso- och sjukvårdens åtgärder
Finns kvarstående misstanke om GCA utan eller med ögonengagemang (det senare efter bedömning av ögonläkare)?
- Ja: fortsätt till (E), Information om misstänkt GCA och planerad utredning.
- Nej: fortsätt till Utgång, Fortsatt utredning, behandling och uppföljning i primär- eller specialiserad vård.
Patientens åtgärder (efter förmåga)
- Medverka i beslut om fortsatt utredning och undersökningar
- Uttrycka behov av information
E Information om misstänkt GCA och planerad utredning
Hälso- och sjukvårdens åtgärder
Informera patienten om vad GCA innebär, samt om planerad utredning, behandling, prognos och uppföljning.
Informera patienten vid vilka symtom som hen ska kontakta vården om och hur kontaktvägen ser ut.
Patientens åtgärder (efter förmåga)
- Uttrycka behov av information och ökad förståelse för sin situation
- Eventuellt involvera närstående
F Utredning
Hälso- och sjukvårdens åtgärder
Alla patienter med misstanke om GCA ska utredas med ultraljud och/eller TAB. Vid typisk klinisk bild och där tydliga ultraljudsfynd föreligger kan man avstå TAB.
Remiss för TAB ska innehålla följande information:
- symtombild och vid huvudvärk ange dominerande sida
- SR, CRP samt Hb
- startdatum och dos om kortisonbehandling påbörjats
- pågående behandling med antikoagulation eller trombocythämmande läkemedel.
Vid misstanke om extrakranialt storkärlsengagemang, kontakta reumatolog.
Komplettera provtagning med leukocyter, trombocyter, kreatinin, ALAT och glukos.
Överväg screening för tuberkulos. Informera patienten om kommande undersökningar av den som utfärdar remiss.
Patientens åtgärder (efter förmåga)
- Kontakta sjukvården vid nya eller ändrade symtom samt biverkningar av medicinering
- Medverka i ordinerade undersökningar och provtagningar
- Uttrycka behov av information
G Beslut: Kan diagnos GCA fastställas?
Hälso- och sjukvårdens åtgärder
Kan diagnos GCA fastställas baserat på anamnes, klinisk undersökning, blodprover, TAB och/eller ultraljud samt kliniskt svar på kortisonbehandling?
- Ja: fortsätt till (I).
- Nej: fortsätt till (H).
H Informera patienten om att utredning inte talar för GCA
Hälso- och sjukvårdens åtgärder
Informera patienten om att utredning inte talar för GCA.
Informera patienten om fortsatt handläggning.
Skicka remiss till lämplig instans om det finns behov av vidare utredning.
Fortsätt till Utgång: Fortsatt utredning, behandling och uppföljning i primär-eller specialiserad vård.
Patientens åtgärder (efter förmåga)
- Uttrycka behov av information och ökad förståelse för sin situation
- Eventuellt involvera närstående
I Dialog med patienten om behandling, uppföljning och upprättande av patientkontrakt
Hälso- och sjukvårdens åtgärder
Informera patienten i anslutning till att diagnos är fastställd enligt (G) eller så snart som möjligt. Behandlande läkare tar ansvar för att:
- ta beslut om var uppföljning kommer att ske (reumatologenhet eller primärvård), vid behov skriva remiss till uppföljande enhet, samt se till att patienten får kontaktuppgifter dit
- informera om behandling, typ och frekvens av uppföljning och var detta kommer att ske (reumatologenhet eller primärvård)
- informera om potentiella biverkningar av behandling
- upprätta patientkontrakt (se Bilaga Patientkontrakt för exempel på underlag).
Patientens åtgärder (efter förmåga)
- Delta i beslut om uppföljning och behandling
- Uttrycka behov av information och ökad förståelse för sin situation
- Medverka i upprättande av patientkontrakt
- Följa patientkontraktet
J Löpande behandling och uppföljning
Det är viktigt att läkare och sjuksköterska organiserar arbetet tillsammans med patienten gällande aktiviteterna (J-N).
Hälso- och sjukvårdens åtgärder
Kontinuerlig individuell uppföljning med klinisk bedömning och kontroll av inflammationsparametrar och behandling hos läkare. Uppföljning och kortisonbehandling i nedtrappande dosering. Se SRF:s riktlinjer.
Uppmärksamma kortisonrelaterade biverkningar som till exempel hypertoni, osteoporos och diabetes och ta ställning till behandling.
Om det finns indikation för antireumatiska läkemedel, sker uppföljning uteslutande hos reumatolog. I övrigt sker uppföljning efter överenskommelse och lokala förutsättningar.
Bestäm uppföljning med ögonkontroller av patienter med ögonsymtom i samråd med ögonläkare.
Patientens åtgärder (efter förmåga)
- Medverka till att förskrivna läkemedel tas enligt instruktion och prover lämnas enligt överenskommelse
- Följa patientkontraktet
- Kontakta sjukvården vid nya eller ändrade symtom samt biverkningar av medicinering
- Uttrycka behov av information och ökad förståelse för sin situation
K Uppföljningssamtal med sjuksköterska eller läkare
Max två veckor efter diagnos.
Hälso- och sjukvårdens åtgärder
Förutom ovan nämnda uppföljning hos läkare (J) har patienten behov av samtal i syfte att minska risken av såväl akuta som långsiktiga sjukdoms- eller behandlingsrelaterade komplikationer.
Ett led i detta arbete är att öka patientens delaktighet i sin egenvård och behandling av GCA. Detta görs genom ett pågående samtal med läkare eller sjuksköterska.
Samtal sker så snart som möjligt och senast två veckor efter diagnos. Samtalet kan ske via fysiskt besök, telefon eller som digitalt.
Samtalet sker utifrån patientens önskemål och förståelse, samt ha fokus på:
- information om GCA
- information om aktuell behandling, biverkningar och eventuella förhållningsregler relaterat till aktuell behandling
- följsamhet till aktuell ordinerad kortisondos
- information och dialog om hälsosamma levnadsvanor
- att utreda eventuella behov av psykosocialt stöd i relation till den aktuella diagnosen och remittera för stödsamtal.
Säkerställ att patienten förstår samtalets innehåll.
Säkerställ att patienten får skriftlig information om sjukdomen och dess behandling.
Patientens åtgärder (efter förmåga)
- Delta i samtal, dialog och reflektion om egenvård, behandling, levnadsvanor och eventuellt behov av psykosocialt stöd
- Uttrycka behov av information och ökad förståelse för sin situation
- Följa patientkontraktet
- Eventuellt involvera närstående
L Uppföljningssamtal med sjuksköterska eller läkare
Sex veckor efter diagnos.
Hälso- och sjukvårdens åtgärder
Förutom ovan nämnda uppföljning hos läkare (J) kan patienten ha behov av samtal i syfte att minska risken för såväl akuta som långsiktiga sjukdoms- eller behandlingsrelaterade komplikationer. Ett led i detta arbete är att öka patientens delaktighet i sin egenvård och behandling av GCA. Detta görs genom ett pågående samtal med läkare eller sjuksköterska.
Samtal med patienten hålls senast sex veckor efter diagnos. Kontakten kan ske via telefon, fysiskt eller digitalt.
Samtalet innefattar:
- uppföljning av patientens upplevelse av behandlingen, eventuella biverkningar och följsamhet till överenskommen behandling
- patientens förståelse av tidigare given information i åtgärd (K)
- dialog med patienten om behov av utökat stöd, exempelvis psykosociala insatser eller stöd kring hälsosamma levnadsvanor.
Patientens åtgärder (efter förmåga)
- Rapportera upplevelser av behandling, mående och/eller biverkningar av behandling
- Medverka och reflektera över den egna situationen i relation till diagnos och behandling
- Genomföra egenvård, exempelvis förändringar kring fysisk aktivitet, rökavvänjning, hälsosamma matvanor och alkoholvanor
- Följa patientkontraktet
M Uppföljning läkare
Tre månader efter diagnos.
Hälso- och sjukvårdens åtgärder
Åtgärder vid återbesök tre månader efter fastställd diagnos:
- Bedöm aktuell sjukdomsaktivitet och behandlingsresultat.
- Stäm av aktuell kortisondos. (Behandlingsråd finns i SRF:s riktlinjer och i Nationellt kliniskt kunskapsstöd (NKK).)
- Om patienten som följs inom primärvården får skov under nedtrappning kan ny kontakt med reumatolog tas vid behov för diskussion kring justerad behandling och uppföljning.
- Stäm av eventuell förebyggande behandling mot exempelvis osteoporos.
Patientens åtgärder (efter förmåga)
- Delta i beslut kring utvärdering och uppföljning av sjukdom och behandling
- Genomföra överenskomna provtagningar
- Rapportera eventuella effekter och bieffekter av behandling
- Ta ansvar för att ordinerade läkemedel tas
- Genomföra egenvård, exempelvis förändringar kring fysisk aktivitet, rökavvänjning, hälsosamma matvanor och alkoholvanor
- Följa patientkontraktet
N Uppföljning läkare
Sex månader efter diagnos.
Hälso- och sjukvårdens åtgärder
Upprepa de fyra åtgärderna vid återbesök sex månader efter fastställd diagnos som tidigare genomförts enligt åtgärd (M) ovan.
Ta beslut om hur och var fortsatt behandling och uppföljning ska ske (sker i samråd mellan primärvårdsläkare och reumatolog).
Utfärda remiss till uppföljande enhet.
Fortsätt till Utgång: Fortsatt uppföljning och behandling i primär- eller specialiserad vård.
Patientens åtgärder (efter förmåga)
Se föregående uppföljningsåtgärd.
Patientmedverkan och kommunikation
Personcentrering och dokumenterad överenskommelse
Personcentrering är beaktat i ovan beskrivna åtgärder. Utöver detta är nedanstående viktigt att lyfta fram.
Patientkontraktet utformas gemensamt av patient och läkare och/eller sjuksköterska efter fastställd diagnos och innehåller information om planerad behandling, uppföljning samt kontaktuppgifter till vården. Där framgår när patienten kan förvänta sig nästa kontakt (utifrån personens behov) samt vid vilka symtom patienten ska höra av sig till vården och vart patienten kan vända sig.
I enlighet med patientkontraktet framgår också vem som är patientens fasta vårdkontakt. Det framgår även när patienten ska lämna prover och hur dessa följs upp samt vilka anpassningar eller restriktioner den medicinska behandlingen kan leda till i patientens vardag.
I överenskommelsen bör även ingå vilken egenvård, exempelvis levnadsvaneförändringar, som överenskommits med patienten utifrån individuellt behov och vart patienten kan vända sig för stöd kring detta. I överenskommelsen kan också patientens individuella resurser och stöd från närstående ingå.
Patientkontraktet kan dokumenteras i journalen och delas med patienten.
För mer information om hur patientkontrakt för patient med GCA kan vara utformat, se Bilaga Patientkontrakt.
Stöd och information för patient och närstående
Inflammation i tinningens pulsåder – temporalisarterit, 1177
Utmaningar och mål
Patientens utmaningar
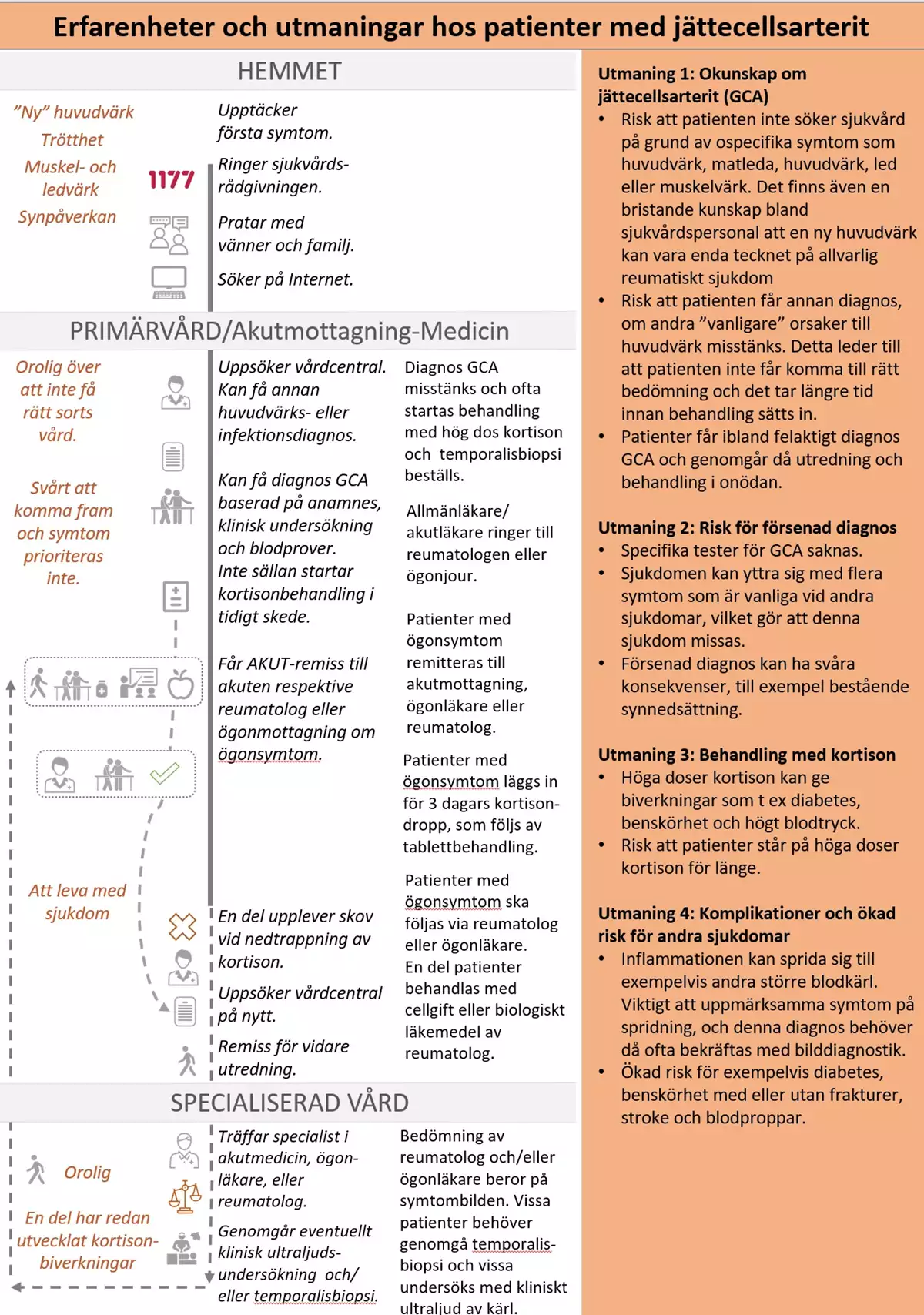
Utifrån patienters och närståendes erfarenheter har följande övergripande utmaningar identifierats:
- okunskap om jättecellsarterit (GCA)
- risk för försenad diagnos
- behandling med kortison
- komplikationer och ökad risk för andra sjukdomar.
Nulägesbeskrivning av patienters erfarenheter
GCA påverkar patientens vardag både fysiskt och psykiskt på flera olika sätt [12]. Hur GCA påverkar personen förändras över tid beroende på faktorer såsom symtom, biverkningar av behandling, förändrat hälsotillstånd och förändringar i vardagen. Synliga kroppsförändringar med anledning av steroidbehandling och rädsla för blindhet kan ge en känsla av förlust av normalitet.
Bilden nedan är en grafisk presentation av i nuläget vanligt förekommande erfarenheter av hälso- och sjukvården hos personer med jättecellsarterit (GCA).
- I kolumn 1 beskrivs identifierade positiva och negativa patientupplevelser.
- I kolumn 2 anges för patienten vanligt förekommande aktiviteter och åtgärder.
- I kolumn 3 beskrivs vårdens vanligt förekommande aktiviteter och åtgärder.
- I kolumn 4 beskrivs huvudsakliga utmaningar som patienterna möter. Vårdförloppet är utformat för att adressera dessa utmaningar som även avspeglas i vårdförloppets mål och indikatorer.
Vårdförloppets mål
Vårdförlopp jättecellsarterit (GCA) har fyra huvudsakliga mål:
- minska tiden från misstanke om GCA till insättning av behandling, påbörjad utredning och tid till uppnådd låg sjukdomsaktivitet
- säkerställa att rätt patienter blir utredda och behandlade
- minska andelen patienter som får såväl akuta som långsiktiga sjukdoms- eller behandlingsrelaterade komplikationer
- öka patientens delaktighet i sin vård och behandling av GCA.
En viktig åtgärd för att nå flera av målen är att involvera läkare inom reumatologisk specialiserad vård eller medicinbakjour tidigt i vårdförloppet.
Kvalitetsuppföljning
Indikatorer för uppföljning
Indikatorerna nedan visar vilka indikatorer som avses följas i vårdförloppet. I bilagan längre ner finns mer information om uppföljning av detta vårdförlopp och dess indikatorer.
Läs mer om uppföljning av vårdförlopp under rubriken "Generellt om personcentrerade och sammanhållna vårdförlopp".
Resultatmått
- Andel patienter med diagnos jättecellsarterit (GCA) som utvecklar permanent synskada inom 6 månader från första vårdkontakt
- Andel patienter med diagnos jättecellsarterit (GCA) med ny diagnos av en eller flera av följande sjukdomar inom första året från första vårdkontakt:
- Nydebuterad diabetes
- Fraktur/benskörhet
- Stroke eller akut hjärtinfarkt
- Allvarlig infektion som kräver inneliggande vård
Processmått
- Andel patienter som startar behandling inom 24 timmar från att misstanke om GCA föreligger (enligt ingång i vårdförloppet)
- Andel patienter med GCA som vid 3-månaderskontroll har trappat ner kortisondos till 20 mg per dag eller mindre
- Andel patienter med diagnos jättecellsarterit (GCA) som fått sin diagnos efter användning av objektiv undersökningsmetod
- Andel patienter med diagnos jättecellsarterit (GCA) som följs upp genom samtal med sjuksköterska eller läkare inom två månader från diagnos
- Andel patienter med jättecellsarterit (GCA) som upplever god delaktighet i sin vård och behandling
Kvalitetsregister
Nedanstående kvalitetsregister kan vara relevanta att registrera i under någon del av vårdförloppet (se även åtgärdsbeskrivningen) oavsett om de används för uppföljning av vårdförloppets indikatorer eller inte.
Sammanfattning av vårdförloppet
Jättecellsarterit (Giant Cell Arteritis, GCA) är den vanligaste vaskulitsjukdomen hos vuxna. GCA debuterar i princip enbart hos personer som är äldre än 50 år och antalet nyupptäckta fall (incidensen) ökar med stigande ålder.
Det vanligaste symtomet är en, för personen, ny typ av huvudvärk orsakad av att temporalisartären är akut inflammerad. Tidig diagnostik och snabb insättning av behandling är en oerhört viktig del i omhändertagandet. Den vanligaste svåra komplikationen är permanent synskada och blindhet. Dessa skador uppkommer framför allt om diagnosen missas eller när insättning av akut behandling fördröjs.
Handläggning av sjukdomstillståndet varierar, bland annat beroende på tillgång till specialistresurser och kunskap om GCA hos vårdpersonal som möter patienten vid första kontakten med sjukvården. Idag saknas det nationella riktlinjer för omhändertagande av patienter med GCA.
Detta vårdförlopp omfattar enbart GCA med kraniala symtom, så kallad temporalisarterit, med eller utan synpåverkan. GCA med isolerat storkärlsengagemang utan kraniala symtom omfattas inte. Vårdförloppet inleds vid misstanke om GCA, omfattar åtgärder för att bekräfta diagnos och avslutas när en patient med bekräftad diagnos har varit på sexmånadersuppföljning.
Vårdförloppet har fyra huvudsakliga mål:
- minska tiden från misstanke om GCA till insättning av behandling, påbörjad utredning och tid till uppnådd låg sjukdomsaktivitet
- säkerställa att rätt patienter blir utredda och behandlade
- minska andelen patienter som får såväl akuta som långsiktiga sjukdoms- eller behandlingsrelaterade komplikationer
- öka patientens delaktighet i sin vård och behandling.
En viktig åtgärd för att främja flera av målen är att involvera läkare inom reumatologisk eller internmedicinsk specialiserad vård tidigt i vårdförloppet.
För att följa upp vårdförloppet används indikatorer kopplade till utredning, behandling, sjukdomsaktivitet och utveckling av olika komplikationer. Det saknas väletablerade uppföljningsmått vid GCA som exempelvis specifikt mått på sjukdomsaktivitet.
Vårdförloppets indikatorer för uppföljning är baserade på litteratur och konsensus inom Nationell arbetsgrupp (NAG) GCA. Huvuddelen av indikatorerna är tänkta att hämtas från regionernas vårdinformationssystem.
Generellt om personcentrerade och sammanhållna vårdförlopp
Om vårdförlopp
Personcentrerade och sammanhållna vårdförlopp syftar till att uppnå ökad jämlikhet, effektivitet och kvalitet i hälso- och sjukvården samt att skapa en mer välorganiserad och helhetsorienterad process för patienten.
Vårdförloppen utgår från tillförlitliga och aktuella kunskapsstöd och tas gemensamt fram av olika professioner inom regionernas nationella system för kunskapsstyrning.
I vårdförloppet beskrivs kortfattat vad som ska göras, i vilken ordning och när. Det beskriver en personcentrerad och sammanhållen vårdprocess som omfattar en hel eller en del av en vårdkedja. Åtgärderna kan individanpassas och inkluderar hur individens hälsa kan främjas.
Vårdförloppen avser minska oönskad variation och extra fokus riktas till det som inte fungerar i nuläget ur ett patientperspektiv. Det personcentrerade förhållnings- och arbetssättet konkretiseras genom patientkontrakt som tillämpas i vårdförloppen.
Den primära målgruppen för kunskapsstödet är hälso- och sjukvårdspersonal som ska få stöd i samband med vårdmötet. Avsnitten som rör utmaningar, mål och uppföljning av vårdförloppet är främst avsedda att användas tillsammans med beskrivningen av vårdförloppet vid införande, verksamhetsutveckling och uppföljning. De riktar sig därmed till en bredare målgrupp.
Om personcentrering
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom patientkontrakt, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling.
Patientkontraktet utgår från patientens och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Patientkontrakt kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd.
Mer information finns på SKR:s webbsida om patientkontrakt.
Om kvalitetsuppföljning
Vårdförloppen innehåller indikatorer för att följa upp i vilken grad patienten har fått vård enligt vårdförloppet. Befintliga källor används i den mån det går, men målsättningen är att strukturerad vårdinformation ska utgöra grunden för kvalitetsuppföljningen. Kvalitetsuppföljningen ska så stor utsträckning som möjligt baseras på information som är relevant för vården av patienten.
Vårdförloppets mål och åtgärder följs upp genom resultat- och processmått, vilket skapar förutsättningar för ett kontinuerligt förbättringsarbete.
För detaljerad information om hur indikatorerna beräknas, hänvisas till webbplatsen Kvalitetsindikatorkatalog där kompletta specifikationer publiceras i takt med att de är genomarbetade. Där beskrivs och motiveras också de valda indikatorerna.
Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt. Data redovisas könsuppdelat och totalt, och för både region- och enhetsnivå när det är möjligt och relevant.
Relaterad information
Idag finns inga nationella riktlinjer från Socialstyrelsen för jättecellsarterit. Det finns lokala behandlings-PM vid olika sjukhus som används som hjälp framför allt vid utredning av GCA samt nedtrappning av kortisonbehandling.
De kompletterande kunskapsunderlag som presenteras här användas som detaljerade riktlinjer för läkemedelsbehandling.
Riktlinjer från Svensk Reumatologisk Förening:
Andra riktlinjer kring GCA (på engelska):
Kompletterande underlag
Konsekvensbeskrivning
Konsekvensbeskrivning vardforlopp Jättecellsarterit (GCA).pdf
Arbetsgruppens medlemmar
Bilaga – Arbetsgruppens medlemmar, vårdförlopp Jättecellsarterit (GCA).pdf
Bilaga
1. Mohammad AJ, Nilsson JA, Jacobsson LT, Merkel PA, Turesson C. Incidence and mortality rates of biopsy- proven giant cell arteritis in southern Sweden. Ann Rheum Dis. 2015;74(6):993-7.
2. Stamatis P, Turkiewicz A, Englund M, Turesson C, Mohammad AJ. Epidemiology of biopsy-confirmed giant cell arteritis in southern Sweden - an update on incidence and first prevalence estimate.Rheumatology (Oxford). 2021 Dec 24;61(1):146-153
3. Petursdottir V, Johansson H, Nordborg E, Nordborg C. The epidemiology of biopsy-positive giant cell arteritis: special reference to cyclic fluctuations. Rheumatology (Oxford). 1999;38(12):1208-12.
4. Luqmani R, Lee E, Singh S, Gillett M, Schmidt WA, Bradburn M, et al. The Role of Ultrasound Compared to Biopsy of Temporal Arteries in the Diagnosis and Treatment of Giant Cell Arteritis (TABUL): a diagnostic accuracy and cost-effectiveness study. Health Technol Assess. 2016;20(90):1-238.
5. Duftner C, Dejaco C, Sepriano A, Falzon L, Schmidt WA, Ramiro S. Imaging in diagnosis, outcome prediction and monitoring of large vessel vasculitis: a systematic literature review and meta-analysis informing the EULAR recommendations. RMD Open. 2018;4(1):e000612.
6. Dejaco C, Ramiro S, Duftner C, Besson FL, Bley TA, Blockmans D, et al. EULAR recommendations for the use of imaging in large vessel vasculitis in clinical practice. Ann Rheum Dis. 2018;77(5):636-43.
7. Salvarani C, Cantini F, Boiardi L, Hunder GG. Polymyalgia rheumatica and giant-cell arteritis. N Engl J Med. 2002;347(4):261-71.
8. Turesson C, Borjesson O, Larsson K, Mohammad AJ, Knight A. Swedish Society of Rheumatology 2018 guidelines for investigation, treatment, and follow-up of giant cell arteritis. Scand J Rheumatol. 2019;48(4):259- 65.
9. Mackie SL, Dejaco C, Appenzeller S, Camellino D, Duftner C, Gonzalez-Chiappe S, et al. British Society for Rheumatology guideline on diagnosis and treatment of giant cell arteritis. Rheumatology (Oxford). 2020;59(3):e1-e23.
10. Hellmich B, Agueda A, Monti S, Buttgereit F, de Boysson H, Brouwer E, et al. 2018 Update of the EULAR recommendations for the management of large vessel vasculitis. Ann Rheum Dis. 2020;79(1):19-30.
11. Stone JH, Tuckwell K, Dimonaco S, Klearman M, Aringer M, Blockmans D, et al. Trial of Tocilizumab in Giant- Cell Arteritis. N Engl J Med. 2017;377(4):317-28.
12. Liddle J, Bartlam R, Mallen CD, Mackie SL, Prior JA, Helliwell T, et al. What is the impact of giant cell arteritis on patients' lives? A UK qualitative study. BMJ Open. 2017;7(8):e017073.