Hitta på sidan
Öppenvinkelglaukom
Nationellt kliniskt kunskapsstöd med regionala tillägg.
Diagnoskoder saknas
Diagnoskoder saknas
För närvarande är diagnoskoderna inte tillgängliga.
Omfattning av kunskapsstödet
Syfte
Dessa riktlinjer utgör en kortfattad vägledning för hur primärt öppenvinkelglaukom, exfoliationsglaukom och pigmentglaukom kan diagnostiseras, behandlas och följas upp. Syftet är att nationellt sprida kunskapsbaserad högkvalitativ vård, att stimulera användandet av vetenskapligt utvärderade och effektiva åtgärder samt att utjämna skillnader i vården och att ge stöd vid prioriteringar. Trångvinkelglaukom behandlas inte i denna skrift, men omnämns där det är relevant.
Om hälsotillståndet
Bakgrund
Målet med all glaukombehandling är att med en långsiktigt hållbar resursanvändning bevara patientens synfunktion, välbefinnande och relaterad livskvalitet. Behandlingskostnader i form av obehag och biverkningar liksom ekonomiska kostnader för den enskilda patienten och för samhället bör beaktas. Livskvalitet är starkt kopplad till synfunktion och påverkas olika beroende på livssituation. Generellt har patienter med lindrig glaukomskada en god synfunktion och en i stort bevarad livskvalitet, medan livskvaliteten är kraftigt påverkad om båda ögonen har en avancerad synförlust som till exempel påverkar bilkörning.
Glaukombehandlingen måste individualiseras och anpassas till patient, situation och tillgängliga resurser.
Den ökande tillgången till randomiserade kontrollerade kliniska studier (RCT) gör att det är möjligt att i högre grad basera kliniska rekommendationer på vetenskaplig evidens. Det finns ett antal RCT som klart visar att ögontryckssänkande behandling av glaukom är effektiv. Glaukomskadorna kan bromsas och i bästa fall stoppas om patienterna diagnostiseras, behandlas och kontrolleras på rätt sätt.
Graden av synfältsskada och hur denna utvecklas över tid styr den individuella behandlingen (figur 1). Målet är att bevara en god livskvalitet utan avancerad funktionsförlust under hela livet.
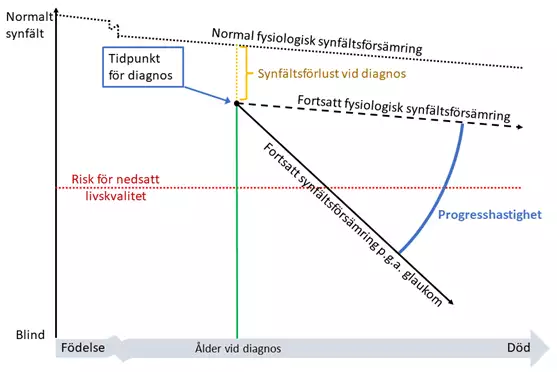
Definition
Definition och karaktäristika
Glaukom är en progressiv sjukdom som ger upphov till typiska skador i synnervspapillen, det retinala nervfiberlagret och synfältet. Ögontrycket ingår inte i definitionen.
Vid primärt öppenvinkelglaukom ska kammarvinklarna vara öppna och speciella orsaker till glaukom inte identifierbara. Personer med primärt öppenvinkelglaukom kan ha högt (högtrycksglaukom) eller normalt (normaltrycksglaukom) ögontryck.
Vid exfoliationsglaukom föreligger dessutom proteinutfällningar, exfoliationer. Denna typ av glaukom kallas även pseudoexfoliationsglaukom (PEX-glaukom) eller kapsulareglaukom. Exfoliationerna är lättast synliga på linsens främre yta. I Norden inkluderar vi ofta exfoliationsglaukom i gruppen primära glaukom, medan man i övriga delar av världen betraktar det som ett sekundärt glaukom.
Pigmentglaukom är ett sekundärt glaukom som karaktäriseras av Krukenbergspole (pigment på korneaendotelet), slitsar i iris midperiferi (transilluminationsdefekter) och ett jämt, mörkt pigmenterat trabekelverk i kammarvinkeln. Det är en ovanlig form av glaukom som typiskt drabbar yngre personer (20–50 år), oftare män (5:1), ofta myopa.
Förekomst
Glaukom är en av de vanligaste åldersrelaterade ögonsjukdomarna och bland de ledande orsakerna till blindhet i världen. I en svensk studie blev 42 % av personerna med öppenvinkelglaukom blinda på ena ögat och 16 % på båda ögonen under sin livstid.
Sjukdomen är ovanlig före 40 års ålder och ökar med stigande ålder. Man uppskattar att den globala prevalensen av öppenvinkelglaukom är 3,5 % i gruppen 40–80 år och för trångvinkelglaukom 0,5 %. År 2014 uppskattades antalet människor med glaukom bli 76 miljoner år 2020, och förväntas öka till 112 miljoner år 2040.
Den stora svenska screeningundersökningen, Malmö Eye Survey, visade en glaukomprevalens på drygt 5 % hos 75-åringar eller cirka 2 % i åldersgruppen 57–79 år. Mindre svenska studier har visat såväl högre som lägre prevalens. Varierande förekomst av exfoliationer i populationen skulle kunna bidra till att förklara skillnader i glaukomprevalens. Exfoliationer är vanliga i Sverige, särskilt hos kvinnor och ökar mycket med stigande ålder.

Resursbehov
En svensk undersökning publicerad 2008 visade att cirka 25 % av alla besök i svensk ögonsjukvård var glaukomrelaterade.
Antalet personer i Sverige med diagnostiserat glaukom är inte känt, men har tidigare uppskattats till omkring 100 000. Denna siffra är emellertid mycket osäker. Baserat på receptförskrivning i Sverige 2008 respektive 2017 befanns antalet unika individer som behandlas med ögontryckssänkande droppar uppgå till 144 000 respektive 172 000, således en ökning med nästan 20 % på 9 år. Denna ökning förväntas fortsätta.
Utöver personer med fastställt glaukom och behandlad okulär hypertension kontrolleras vid våra ögonkliniker även många personer med riskfaktorer för att utveckla glaukom, till exempel med obehandlad okulär hypertension, exfoliationer, pigmentspridningssyndrom med mera. Detta innebär att betydligt fler personer än de 172 000 omfattas av riktlinjerna och kontrolleras på våra glaukommottagningar.
Medellivslängden i Sverige har ökat påtagligt senaste årtiondena och därmed andelen äldre personer i befolkningen. Enligt SCB:s befolkningsframskrivning 2019 kommer antalet invånare över 80 år att öka med över 50 % mellan 2019 och 2030. Flera studier förutspår en liknande procentuell ökning av antalet patienter som kontrolleras och/eller behandlas inom glaukomsjukvården fram till 2040. För att upprätthålla en anständig glaukomsjukvård måste därför resurser tillföras.
Symtom
Öppenvinkelglaukom ger vanligen inga symtom förrän i sent skede. Det förhöjda ögontrycket känns inte. Synfältsbortfallet drabbar vanligen det paracentrala seendet först och är svårt att själv upptäcka.
I samband med pigmentfrisättning hos personer med pigmentglaukom kan akut tryckförhöjning förekomma. Samtidigt kornealödem kan ge dimsyn och halofenomen.
Normalt och förhöjt ögontryck
Traditionellt har övre gränsen för normalt ögontryck ansetts vara ≤ 21 mmHg. Det grundar sig på åtskilliga populationsstudier där medeltrycket hos den vuxna befolkningen ligger omkring 16 mmHg och har en standardavvikelse på cirka 2,5 mmHg. Denna trycknivå säger dock inget om vilket ögontryck som är skadligt på individnivå eftersom en del personer får skador vid betydligt lägre nivåer och somliga tål högre. Ur funktionell synvinkel är således alla trycknivåer som inte ger upphov till glaukomskada ”normala” hos den enskilde.
Riskfaktorer
Det finns ett flertal faktorer som ger en ökad risk att utveckla och/eller försämra glaukomsjukdomen. Kännedom om riskfaktorer är av stor vikt för att kunna identifiera personer som kan kräva (tätare) kontroller eller (mer kraftfull) behandling, åtminstone tills den individuella progresshastigheten är känd. Flera riskfaktorer hos samma person ger ytterligare riskökning.
I. Riskfaktorer för utvecklande av öppenvinkelglaukom
| 1. Individ |
|---|
| a. Högre ålder - öppenvinkelglaukom är mycket sällsynt före 40 års ålder och ovanligt före 50 års ålder. Glaukomprevalens: > 40 år – 1 %, > 75 år – 5 %. |
| b. Hereditet - glaukom hos förstagradssläktingar (syskon/föräldrar). |
| c. Härkomst - människor med icke-kaukasiskt (framför allt afrikanskt) ursprung. |
| 2. Ögon |
|---|
| a. Förhöjt ögontryck är den viktigaste riskfaktorn för glaukomutveckling. Ju högre ögontryck desto större risk. |
| b. Exfoliationer i kombination med förhöjt ögontryck |
| c. Måttlig till hög myopi (-3 D eller mer). |
| d. Papillblödningar. |
| e. Pigmentdispersion. |
| f. Tunn central hornhinne-tjocklek (CCT) i ögon med ökat ögontryck. Ju tunnare hornhinna desto högre risk. CCT är framför allt användbart hos patient med okulär hypertension när eventuell behandling och/eller kontroller planeras. |
| 3. Allmänna sjukdomar |
|---|
| a. Lågt diastoliskt blodtryck (cirka 60 mmHg eller lägre). |
Vad gäller kardiovaskulära sjukdomar, diabetes mellitus, migrän, Raynauds fenomen och sömnapné är bevisläget mer tveksamt.


II. Riskfaktorer för glaukomprogress
| 1. Individ |
|---|
| a. Högre ålder |
| 2. Ögon |
|---|
| a. Förhöjt ögontryck är den viktigaste riskfaktorn för glaukomprogress – ju högre ögontryck desto större risk för progress. |
| b. Exfoliationssyndrom – oberoende av ögontrycket ökar risken för glaukomprogress. |
| c. Papillblödningar |
| d. Ju tunnare CCT desto högre risk i ögon med ökat ögontryck. CCT kan vara användbart när glaukom med låga tryck progredierar. |
| e. Avancerad synfältsskada vid diagnos. |
Det är oklart om även kardiovaskulära sjukdomar påverkar risken för glaukomprogress.
Utredning
Utreda/diagnostisera
Följande undersökningar och anamnestiska uppgifter bör ingå i den primära bedömningen av patienter med såväl manifest som misstänkt glaukom, eller med riskfaktorer att utveckla glaukom. Dessa parametrar ligger sedan till grund för beslut om hur eventuell fortsatt uppföljning och behandling ska utformas.
Anamnes
- Hereditet för glaukom (förstagradssläktingar – syskon/föräldrar).
- Medicinering, till exempel blodtrycksläkemedel och steroider.
- Tidigare ögontrauma eller inflammation.
- Tidigare refraktiv kirurgi (som påverkar CCT).
- Övriga sjukdomar, till exempel astma/KOL, kardiovaskulär sjukdom.
- Överkänslighet mot läkemedel.
Status
- Visus och refraktion.
- Ögontryck.
- CCT.
- Gonioskopi.
- Spaltlampa med fokus på kammardjup, exfoliationer, pigmentdispersion, iriskonfiguration, irisslitsar, irisrubeos, inflammation och katarakt.
- Synfält (monokulärt med datorperimetri).
- Klinisk papillbedömning med dilaterad pupill. Undvik dilatation vid trång kammarvinkel.
- Papillfoto som referensbild inför framtida jämförelser.
- Optical Coherence Tomography (OCT) av papill, peripapillärt nervfiberlager och/eller gangliecellslager i makula är av begränsat värde och kan inte ersätta perimetri. OCT måste inte utföras, men kan vara av värde som komplement i diagnostiken.
- Pupillreflexer med swinging flashlight test.

Ovanstående initiala undersökningspaket är omfattande, men av värde för att kunna utföra en adekvat bedömning och ta ställning till fortsatta kontroller och behandling. Patienter med misstänkt eller manifest glaukom kontrolleras regelbundet under lång tid och en ordentlig utredning bidrar till att undvika såväl över- som underdiagnostisering.
Alla undersökningar behöver inte nödvändigtvis utföras vid samma tillfälle. Det kan snarare vara värdefullt att dela upp dessa, till exempel på ett besök hos läkare och ett hos sköterska, optiker eller optometrist. Tidsintervallet mellan dessa initiala bedömningar avgörs av trycknivå och övriga riskfaktorer. För att få en bra uppfattning om ingångstrycket innan behandlingsstart rekommenderas minst två men helst tre separata tryckmätningar. Dessa görs gärna vid olika tidpunkter på dagen. Vid mycket höga trycknivåer kan behandling påbörjas redan vid första besöket, men bör även i dessa fall föregås av minst två separata tryckmätningar helst utförda av olika personer och med olika Goldmanntonometrar.
Undersökningar
Metoder för diagnos och undersökning
Mätning av ögontryck
Goldmanns applanationstonometri (GAT) är standardmetod för att mäta ögontryck inom glaukomverksamheten. Kalibreringen av GAT ska kontrolleras regelbundet i enlighet med tillverkarens rekommendationer, vilket för exempelvis Haag-Streit-tonometrar innebär minst en gång per månad. Andra mätmetoder som reboundtonometri (Icare) kan användas till patienter som har svårt att medverka till GAT (till exempel små barn) eller i screeningsituationer. Luftpuff (non-contact tonometry, NCT) ska undvikas om andra alternativ finns, då mätmetoden är förenlig med stora variationer i mätresultaten.


Synfältsundersökning
Glaukom orsakar skador i ögats synfält, i första hand inom de centrala 20°. Standardmätmetoden vid diagnos och uppföljning av glaukom är Standard Automated Perimetry (SAP). Med SAP görs en datoriserad statisk synfältsundersökning (perimetri) som bygger på Goldmannperimetrins principer, med vita stimuli mot en vit bakgrund. Statisk (stimuli i förutbestämda testlokalisationer) tröskelmätande perimetri är känsligare och upptäcker glaukomatösa synfältsskador tidigare jämfört med manuell kinetisk (rörlig) perimetri (Goldmannperimetri) som därför inte bör användas. Datorperimetri är dessutom mindre subjektiv, resultaten är numeriska och det finns mjukvaruprogram som assisterar vid bedömningen av resultaten. Den i Sverige vanligast förekommande perimetern vid ögonmottagningar är Humphreyperimetern, men både Octopus och andra perimetrar används.
Vid låg misstanke om glaukom, till exempel vid kontroll av glaukomhereditet, bör screeningprogram (suprathreshold-tester som använder ljusstarka stimuli som ligger tydligt över tröskelnivån) användas. Dessa är lättare att genomföra för patienter utan tidigare erfarenhet av datorperimetri och genererar färre falska positiva resultat. I Humphreyperimetern väljs i första hand suprathreshold-test med C-40 mönstret och 2-zone strategi som screeningtest. En annan metod som kallas Frequency Doubling Technology (FDT) har ett par screeningprogram. C20-1 har bäst kombination av sensitivitet och specificitet och är därför mer lämpat för screening.
Vid större misstanke om glaukom används tröskelprogram. Dessa kvantifierar synfältet. Det är önskvärt att använda samma program och samma testpunktsmönster vid diagnos och uppföljning av glaukompatienter. Lämpliga program är till exempel Humphreyperimeterns SITA Standard, SITA Fast eller SITA Faster eller Octopusperimeterns Normal Strategy eller Dynamic Strategy.
Det finns olika index som summerar resultaten från synfältsundersökningen. I Humphreyperimetern beräknas mean deviation (MD) som är den genomsnittliga avvikelsen i dB från det ålderskorrigerade normala synfältet, och visual field index (VFI) som uttrycks i procent av ett normalt synfält. VFI används oftast numera. Det är betydligt mindre känsligt för kataraktutveckling än MD och viktar centrala delar av synfältet högre. Mean defect (även den förkortad MD) som beräknas i Octopusperimetern liknar mean deviation, men observera att tecknen är olika i de två apparaterna. En skada har negativ beteckning i Humphreyperimetern (exempelvis -5 dB) och positiv i Octopusperimetern (exempelvis +5dB). Observera också att resultaten från Humphrey- och Octopusperimetrarna inte är direkt jämförbara då basen för decibelskalan skiljer sig mellan instrumenten, 10 dB i Humphrey motsvarar 6 dB i Octopus.
I Humphreyperimetern kan VFI plottas över tid och en koefficient som beskriver medelhastighet av försämring per år beräknas för att belysa progresshastigheten, Rate of Progression (RoP). Andra perimetrar har liknande index (till exempel MD Slope i Octopus) som kan användas för att beräkna progresshastigheten.
I Humphreyperimetern är programmet SITA Faster förstahandsval för de allra flesta glaukompatienter vid val av teststrategi. Noggrann introduktion och information behövs till alla som genomgår synfältsundersökning, i synnerhet om SITA Faster används för första gången. Observera att i SITA Faster används stimuli som ligger väldigt nära den förmodade tröskeln för upptäckt och är därmed svårare att uppfatta jämfört med SITA Fast och SITA Standard. SITA Fast kan därför vara ett lämpligare alternativ för patienter som har svårt att genomföra SITA Faster.
Vid kraftigt nedsatt synskärpa som vid makuladegeneration behöver man ibland använda ett annat fixationsljus, kallat stor romb (i Octopus kallat ring). Vid avancerade synfältsskador kan det vara av värde att fokusera mer på den centrala delen av det kvarvarande synfältet (exempelvis synfältsprogram 10–2 i Humphreyperimetern). Uppföljningsprogram saknas för dessa teststrategier.
OCT vid glaukom
OCT (Optical Coherence Tomography) är en icke-invasiv metod vars teknik bygger på analys av ljus som reflekteras från näthinnan. På så vis kan de olika lagren i näthinnan åskådliggöras. Vid glaukomdiagnostik är det framför allt det retinala nervfiberlagret och gangliecellslagret som är av intresse. OCT-undersökningen är enkel att utföra och används frekvent, men kan inte ersätta klinisk bedömning och/eller synfältsundersökning.
Digital avbildning och automatisk bildanalys med OCT kan vara till hjälp vid diagnostisering av glaukom förutsatt att undersökningen är av god kvalitet. Risken för artefakter som kan leda till feltolkning av OCT-resultaten är dock betydande. Undersökningsresultatet bör granskas med hänsyn till eventuella felkällor innan bedömning. Upprepade OCT-undersökningar kan visa falskt positiv progress vilket gör att nyttan av OCT vid bedömning av glaukomprogress är begränsad. Även så kallad golveffekt som kan uppträda redan hos patienter med måttlig synfältsskada, försvårar progressbedömning med OCT.
Vid svårbedömda papiller, till exempel vid grav myopi eller uttalad peripapillär atrofi, kan analys av gangliecellslagret i makula vara att föredra framför mätning av det peripapillära nervfiberlagret.
Papillfoto/bedömning av papill
En klinisk undersökning av papillen är nödvändig för diagnos och vid uppföljning av glaukom. Vid diagnos tas lämpligen ett papillfoto av god kvalitet för framtida jämförelse. Papillstorlek måste särskilt beaktas vid bedömningen av exkavationen. Både små och stora papiller kan vara svårbedömda ur glaukomsynpunkt.
Mätning av den vertikala papilldiametern genom en lins i spaltlampan kan ge vägledning vid bedömning av papillstorleken. Om exempelvis 60 D Volk-lins används är < 1,65 mm att betrakta som liten papill och > 2,2 mm som stor. En annan enkel metod är att jämföra papilldiametern (DD) med papill-foveaavståndet (DM), mätt från centrum av papillen till fovea. Medelvärdet av kvoten DM/DD är 2,5. Vid kvot < 2,0 är papillen stor.
ISNT-regeln kan användas för att bedöma om brämtjockleken följer den normala fördelningen av nervfibertrådar. Vanligen finner man det bredaste brämet inferiort, följt av superiort, nasalt och temporalt i fallande ordning.
Diagnoskriterier
Diagnoskriterier och diagnoskoder
Okulär hypertension
Förhöjt ögontryck utan skador på synfält, papill eller nervfiberlager benämns okulär hypertension (OH). Vanligen definieras denna som ögontryck > 21 mmHg.
Glaukom
För en säkerställd glaukomdiagnos krävs en ögonsjukdom med karakteristisk progressiv synnervskada med korresponderande synfältsdefekt.
Att fastställa diagnosen är ofta enkelt, men kan ibland innebära stora svårigheter. Korresponderande synnervs- och synfältsskada, ofta i förening med förhöjt ögontryck, är en klassisk kombination. För en helt säker diagnos bör man dessutom kräva progress av skadan. I klinisk vardag inväntar man sällan denna. Om strikta glaukomkriterier används vid diagnossättning är det heller inte nödvändigt. Avvikande papillutseende, andra ögonsjukdomar, metoders känslighet, bristande patientmedverkan med mera är andra faktorer som inte sällan försvårar och/eller påverkar diagnossättningen.
Den perimetriska progresshastigheten på gruppnivå varierar, bland annat beroende på typ av glaukom. Exfoliationsglaukom har exempelvis oftast mer aggressivt förlopp jämfört med normaltrycksglaukom. Även utan behandling är synfältsförsämringen ofta långsam hos personer med normaltrycksglaukom. Pigmentglaukom skiljer sig från övriga genom ofta högre och mer svängande ögontrycksnivåer i initialskedet. Därför har korrekt diagnossättning avgörande betydelse för hur fortsatt vårdplanering ser ut.
Vid osäkerhet om glaukom föreligger kan man hos de flesta avvakta och följa utvecklingen, möjligen undantaget unga personer eller vid mycket förhöjt ögontryck. Om ögontrycket är normalt eller bara lätt förhöjt är det än större anledning att avvakta med behandling.
En diagnos påverkar såväl patienten som vården. En diagnos på tveksam grund orsakar ofta onödig oro liksom felaktigt resursutnyttjande och bör därför undvikas. Vid tveksamhet används bäst passande diagnos, som sedan omvärderas när mer information inhämtats. En enhetlig diagnossättning är att föredra, se tabell 1 och 2. Diagnoskoder gällande samtliga glaukomtyper med kommentarer.
| Diagnoskod | Diagnos | Kommentar |
|---|---|---|
| H40.0 | Misstänkt glaukom | Används endast vid misstänkt glaukom under utredning. Ska ersättas av definierad diagnos snarast möjligt. |
| H40.0A | Okulär hypertension | Tryck > 21 mmHg utan behandling. Normalt synfält, papill och nervfiberlager. |
| H40.0B | Trång kammarvinkel | |
| H40.0C | Misstänkt papillexkavation | |
| H40.0D | Exfoliationssyndrom | |
| H40.0E | Pigmentspridningssyndrom (Pigmentdispersionssyndrom) | Irisslitsar, Krukenbergspole, pigmentering i trabekelverket. |
| H40.0W | Annan typ av misstänkt glaukom | Till exempel tryckskillnad mellan ögonen, papillblödning med mera. |
| Z 83.5 | Glaukomhereditet | Syskon/förälder. |
| Diagnoskod | Diagnos | Kommentar |
|---|---|---|
| H40.1A | Kroniskt enkelt glaukom, öppen kammarvinkel | Obehandlat tryck > 21 mmHg med manifest skada. Även benämnt högtrycksglaukom eller simplexglaukom. |
| H40.1B | Pigmentglaukom | |
| H40.1C | Exfoliationsglaukom | Ibland benämnt pseudoexfoliationsglaukom, tidigare även kapsulareglaukom. |
| H40.1D | Normaltrycksglaukom | Obehandlat tryck ≤ 21mmHg (något enstaka tryck upp till 24mmHg). |
| H40.1W | Annan specificerad form av primärt glaukom med öppen kammarvinkel | |
| H40.2 | Trångvinkelglaukom | |
| H40.3 | Glaukom sekundärt till ögontrauma | |
| H40.4 | Glaukom sekundärt till ögoninflammation | |
| H40.5 | Glaukom sekundärt till andra ögonsjukdomar | Till exempel glaukom efter kongenital kataraktkirurgi, aniridi. |
| H40.6 | Glaukom sekundärt till läkemedel | |
| H40.8 | Andra former av specificerat glaukom | Till exempel glaukom vid Nail-Patella syndrom Sturge-Weber. |
| H42.0 | Glaukom sekundärt till endokrina och metaboliska sjukdomar | Till exempel glaukom vid amyloidos. |
| H42.8 | Glaukom sekundärt till andra sjukdomar som klassificeras annorstädes | Till exempel glaukom vid neurofibromatos. |
| Q15.0 | Kongenitala glaukom | |
| H44.5 | Absolut glaukom | Blint öga |
- Undvik att använda ospecifika diagnoser såsom H40.0X Misstänkt glaukom, ospecificerat, H40.1 Kroniskt öppenvinkelglaukom, H40.1X Primärt glaukom med öppen kammarvinkel UNS och H40.9 Glaukom UNS.
- Om en patient med ett primärt öppenvinkelglaukom (H40.1A och H40.1D) utvecklar exfoliationer ändras diagnosen till exfoliationsglaukom oavsett trycknivå.
Differentialdiagnoser
Vid typisk glaukomatös synnervsskada med korresponderande synfältsdefekt behövs vanligtvis ingen ytterligare utredning med radiologi även om ögontrycket är normalt. Det är dock inte helt ovanligt att neurologiska tillstånd som orsakar synnervs- eller chiasmakompression feldiagnostiseras som glaukom. Således bör synfältsdefekter utan typisk glaukomatös synnervsskada föranleda radiologisk utredning.
Det kan finnas flera orsaker till diskrepans mellan synfälts- och papillutseende. Följande kan vara till hjälp:
Synfältsskada med normal synnerv
Även om glaukom orsakar en typisk synfältsskada som ofta börjar nasalt och bildar en bågformad defekt i övre eller nedre synfältshalvan, så kan en glaukomatös synfältsdefekt ha olika utseende. Om synfältsskadan ser glaukomatös ut men synnerven förefaller normal bör följande tas i beaktande:
- Är papillen liten? I en sådan kan även en liten exkavation vara glaukomatös och ha en tydlig synfältsdefekt.
- Finns papilldrusen?
- Finns näthinnesjukdom som kan föranleda synfältsskada?
- Föreligger gravmyopi? Atrofiska områden i dessa ögon kan ge synfältsdefekter.
- Finns en nervfiberlagerdefekt som kan förklara synfältsdefekten?
- Har patienten medverkat vid synfältsundersökningen? Kan synfältsdefekten verifieras vid uppföljande undersökning? Är rätt glaskorrektion använd? Fel glaskorrektion kan ge en generell sänkning av synfältet men inte lokaliserade defekter som vid glaukom.
- Om en relativ afferent pupilldefekt (RAPD) med swinging flashlight-test föreligger stöder detta en neuronal skada. RAPD ses vid asymmetrisk synnervspåverkan. Eftersom glaukomskadan ofta är asymmetrisk kan RAPD ofta upptäckas även vid bilateral sjukdom.
Synnervsskada med normalt synfält
När papillen ser glaukomatös ut men synfältet är normalt bör följande tas i beaktande:
- Är papillen stor? Stora normala papiller har en stor exkavation. Sök efter fynd som stödjer glaukomdiagnos såsom papillblödning, notchbildning och randstående exkavation.
- Har patienten medverkat vid synfältsundersökningen? Onormalt höga dB-tal eller högt antal falska positiva kan maskera en synfältsdefekt. Kan synfältsdefekten verifieras vid uppföljande undersökning?
- Kan det röra sig om förstadium till glaukom där synfältsskador inte hunnit utvecklas ännu?
Behandling
Målet med all behandling vid glaukom är att med en långsiktigt hållbar resursanvändning bevara såväl patientens synfunktion som välbefinnande och livskvalitet. Den viktigaste faktorn att ta hänsyn till vid val av behandlingsstrategi är att värdera patientens risk att utveckla synhandikapp och synrelaterad livskvalitetsförsämring under sin återstående livstid. Faktorer som ökar risken är lång förväntad livslängd, stor skada vid diagnos samt sjukdom på båda ögon. Således löper en yngre person med lätt bilateral synfältsskada betydligt högre risk att utveckla livskvalitetpåverkande synfunktionsnedsättning under återstående levnad jämfört med en äldre person med en måttlig synfältsskada på ena ögat. Dessutom varierar hastigheten varmed sjukdomen försämras (RoP) mellan olika personer. Det är därför viktigt att individualisera behandlingen. Vid val av terapi bör andra faktorer också beaktas som biverkningar, livskvalitet, följsamhet (compliance) och kostnad.
All tillgänglig behandling, såväl farmakologisk som laser och kirurgi, inriktar sig på att sänka ögontrycket, antingen genom att minska produktionen av kammarvatten eller genom att öka utflödet via trabekelverket eller den uveosklerala vägen.
Måltryck
Ett måltryck bör sättas. Måltryck är den övre tryckgräns för vardera öga som för tillfället accepteras och vid vilken man bedömer att försämringshastigheten är acceptabel och förenlig med nöjaktig livskvalitet hos patienten.
Vid diagnos är försämringshastigheten okänd. En tumregel (icke-evidensbaserad) som ibland används innan progresshastigheten är känd utgår från:
- Vid lätt skada (≤ 6dB) – 20% trycksänkning, dock minst till 18–20 mmHg.
- Vid måttlig skada (> 6-12dB) – 30% trycksänkning, gärna till 15–17 mmHg.
- Avancerad skada (> 12dB) kan kräva ännu lägre måltryck, till exempel 10–12 mmHg.
Principen är att ju större skada, ju längre förväntad livslängd och ju lägre obehandlat ögontryck, desto lägre måltryck.
Stor skada och högt ögontryck kräver att adekvat måltryck uppnås utan fördröjning. Förekomst av exfoliationer motiverar extra vaksamhet.

Om försämringshastigheten (RoP) är för hög sänks måltrycket. Vid långsam synfältsprogress men inte uppnått måltryck kan måltrycket eventuellt justeras uppåt, särskilt om behandlingen är svår att tolerera.
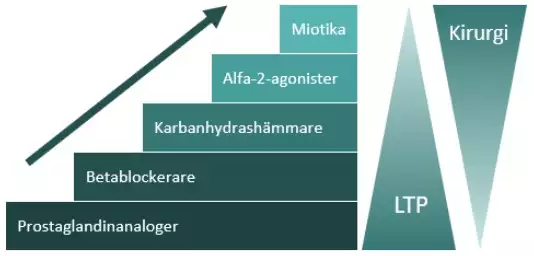
Allmänna behandlingsprinciper
- Starta med monoterapi (eller med lasertrabekuloplastik)
- Prostaglandinanaloger har en god trycksänkande effekt, tolereras i allmänhet väl och bör användas som förstahandspreparat.
- Betablockerare har en nästan lika god trycksänkande effekt men fler systembiverkningar, och är också ett möjligt förstahandsval.
- Om ingen eller liten effekt av insatt läkemedel bör behandlingen i första hand bytas mot annan monoterapi.
- Om god men otillräcklig effekt av insatt läkemedel läggs ytterligare en substans till. Denna substans bör vara ur en annan läkemedelsgrupp och gärna med en annan verkningsmekanism. För god följsamhet väljs oftast ett kombinationspreparat.
- Om trycksänkningen fortfarande inte är tillräcklig adderas en tredje substans, ur en tredje preparatgrupp.
- Trycksänkning av ytterligare preparat är tveksam och kirurgiska alternativ bör då i stället övervägas. Sätts behandling in med en fjärde eller femte droppe alternativt ytterligare lasertrabekuloplastik (LTP) bör en tydlig uppföljningsplan finnas för att säkerställa att effekt uppnås och att eventuell kirurgi inte fördröjs.
- Lasertrabekuloplastik kan komma ifråga på många ställen i behandlingstrappan, även som förstahandsbehandling.
- Beakta att konserveringsmedel kan vara en orsak till ögonirritation, ocular surface disease (OSD) och allergi eller på annat sätt orsaka problem. Använd då alternativ utan konserveringsmedel.
- Perorala karbanhydrashämmare (acetazolamid) används i allmänhet bara för att sänka ögontrycket temporärt i väntan på kirurgi på grund av ogynnsam biverkningsprofil. Det används också kontinuerligt hos enstaka personer där annan behandling inte är möjlig.

En schematisk översikt av stegvis insättande av behandling ses i figur 2.
Rekommenderade behandlingar
Farmakologisk behandling
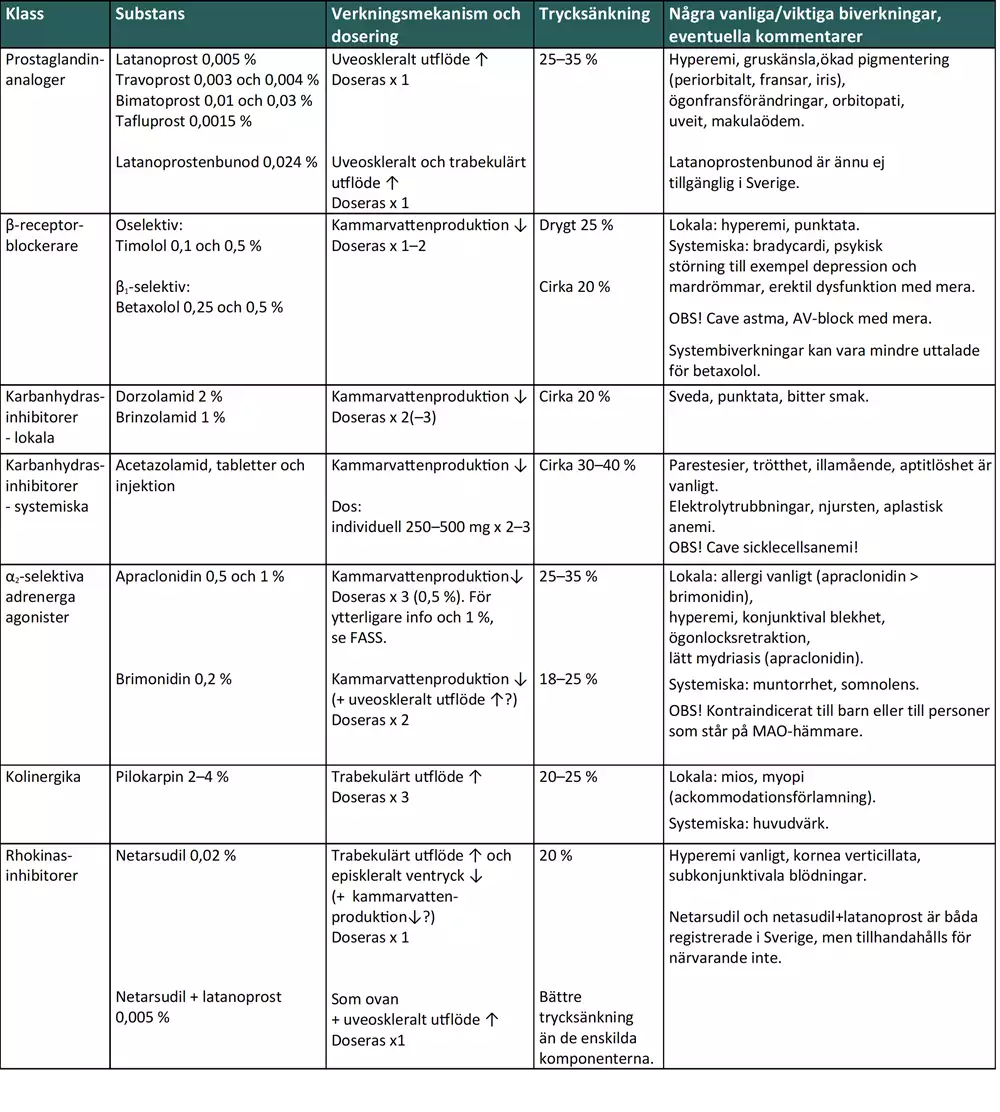
Det finns sex olika grupper av ögontryckssänkande preparat, se tabell 3 nedan. Av denna framgår också vilka substanser som tillhör respektive grupp, verkningsmekanism, ungefärlig trycksänkning och några väsentliga och/eller vanliga biverkningar. Vid ändring av farmakologisk behandling kontrolleras vanligen ögontrycket inom en månad. Hos riskpatienter eller vid mycket höga ögontryck kan intervallet behöva kortas. För råd om praktiskt tillvägagångssätt vid insättande och ändring av behandling se avsnittet om Allmänna behandlingsprinciper ovan.
Tabell 3. Översikt över läkemedelsklasser och substanser.
Lasertrabekuloplastik
Vid introduktion av laserbehandling av kammarvinkeln, lasertrabekuloplastik (LTP), i slutet av sjuttiotalet användes argonlaser och behandlingen kallades därför ALT. Trots att andra lasrar kom i bruk behölls namnet eller så benämnde man behandlingen helt enkelt LTP. Numera används oftast en Q-switchad, frekvensdubblad YAG-laser och man gör så kallad selektiv lasertrabekuloplastik (SLT). Det är en mer skonsam behandling som har färre biverkningar, är enklare att använda och har ökad repeterbarhet. Båda behandlingarna har jämförbar effekt och sänker ögontrycket i storleksordning som en ögondroppe. Vid högre ögontryck uppnås större effekt. Effekten avtar med tiden. Vid låga trycknivåer (< 15 mmHg) har LTP ofta ingen eller dålig effekt. ALT har sämre effekt i ögon med lite pigment, medan SLT förefaller oberoende av pigmenteringsgrad.
LTP kan användas antingen som primär behandling eller som tilläggsbehandling.
Bland kontraindikationerna märks neovaskulära och traumatiska glaukom samt glaukom på grund av uveit, trång kammarvinkel eller missbildningar i kammarvinkeln.
Utförande och uppföljning
Behandlingen görs i droppanestesi och med en därför avsedd gonioskopilins. Vid SLT siktar man mot trabekelverket och vid ALT eftersträvas att sätta effekterna i främre delen av det pigmenterade trabekelverket.
Om kammarvinkeln är mycket pigmenterad som vid pigmentglaukom, används ofta lägre energi och ett mindre område behandlas, till exempel en kvadrant. Till personer med mycket grava skador eller i övrigt när det anses viktigt att undvika en eventuell trycktopp kan en α-agonist-droppe eller annan trycksänkande behandling ges i samband med utförandet.
Det är få komplikationer till LTP. Ibland uppstår iritretning, oftast låggradig. Denna brukar svara bra på steroider, till exempel dexametason ögondroppar tre gånger dagligen i en vecka. Vanligen ger man inte sådan behandling profylaktiskt.
Informera patienten om att fortsätta med befintliga ögondroppar om sådana används, och att söka vid värk i ögat dagen efter. Uppföljande tryckkontroll och utvärdering av effekt sker efter cirka sex veckor. Riskpatienter handläggs individuellt.
Om den tidigare SLT-behandlingen har gett effekt kan re-behandling av samma område övervägas ytterligare en gång. Det saknas evidens för fler re-behandlingar. Vad gäller ALT avråds det ofta från förnyad behandling av samma område, då det anses ge mer komplikationer.
| ALT | SLT | |
|---|---|---|
| Laser | Argonlaser, diodlaser eller motsvarande | Q-switchad, frekvensdubblad YAG-laser |
| Spot-storlek | 50 μm | 400 μm |
| Duration | 0,1 s | 3 ns (fast) |
| Effekt/energi | 500–1200 mW (beroende på maskin och pigmentering) | 0,4–1,2 mJ (starta på 0,8 mJ, titrera till högsta energi som precis inte ger gasblåsor, så kallade champagne-bubblor |
| Optimalt svar | Enstaka gasblåsor | Se ovan |
| Antal effekter/behandling | 50 i 180°eller 100 i 360° jämnt fördelade effekter | 50 i 180° eller 100 i 360° icke-överlappande effekter |
Kirurgisk behandling
Allmänt om kirurgisk behandling
Om farmakologisk behandling och/eller laserbehandling inte ger tillräcklig trycksänkande effekt och progresshastigheten är oacceptabel finns det indikation för kirurgi. Detta är huvudindikationen för trycksänkande kirurgi. Eftersom kirurgi inte är beroende av följsamhet till medikamentell behandling kan bristande följsamhet i vissa fall utgöra en relativ indikation. Trycksänkande kirurgi är inte förstahandsval vid glaukombehandling eftersom det finns risk för allvarliga synhotande komplikationer i samband med och efter ingreppet. Kirurgi ger effektivare trycksänkning än medikamentell behandling och laserbehandling. Ett relativt tidigt ställningstagande till trycksänkande kirurgi är därför viktigt och bör övervägas närhelst medikamentell och/eller laserbehandling inte bedöms kunna bibehålla synfunktionen och inte som en sista åtgärd, särskilt i fall med initial stor progress i sjukdomsförloppet eller höga ögontryck. Kirurgi bör också övervägas om adekvat trycksänkning inte uppnås med tre substanser. Ögonläkaren ska alltid göra en individuell bedömning och tillsammans med patienten diskutera fördelar och risker med kirurgi.
Målet med kirurgi är att reducera ögontrycket så att patienten har en god tryckreglering utan medikamentell behandling. Tillägg med trycksänkande läkemedel kan dock vara nödvändigt för att erhålla optimalt ögontryck. Indikationer för olika trycksänkande kirurgiska tekniker varierar och beror på flera faktorer. Faktorer som påverkar valet av kirurgisk teknik:
- Typ av glaukom.
- Måltryck.
- Tidigare sjukhistoria: grad av synfältsskada, medicinering, tidigare ögonkirurgi.
- Riskprofil: enda ögat, refraktion.
- Patientens preferenser, förväntningar och förmåga till postoperativ följsamhet.
- Kirurgens erfarenhet och preferenser.
Glaukom hos barn
Primärt kongenitalt glaukom och andra sekundärglaukom hos barn kräver högspecialiserad vård. Vid primärt kongenitalt glaukom görs vanligen trabekulotomi.
Kirurgiska tekniker
Det vetenskapliga underlaget är bristfälligt avseende glaukomkirurgi då kontrollerade randomiserade studier ofta saknas. Kirurgiska tekniker kan grupperas enligt följande.
1. Trabekulektomi
Trabekulektomi är den vanligaste kirurgiska tekniken vid glaukomkirurgi och anses vara golden standard inom glaukomkirurgin. Den trycksänkande effekten uppnås genom att skapa en ny avflödesväg för kammarvattnet från främre kammaren via en öppning i trabekelverket och passage under en sklerallambå till det subkonjunktivala rummet. Långsiktig trycksänkande effekt vid trabekulektomi på tidigare icke-opererade ögon är god, men kriterier för definition av tillfredställande utfall (success rate) varierar i olika studier.
2. Icke-penetrerande operationstekniker
Djup sklerektomi, kanaloplastik och viscokanalostomi är tekniker som anses ha mindre risk för postoperativa komplikationer. Den trycksänkande effekten är dock inte lika effektiv som efter trabekulektomi.
| Tillstånd med hög risk för att filtrerande kirurgi inte ska fungera |
|---|
| Barn. |
| Afrikansk härkomst. |
| Inflammatorisk ögonsjukdom. |
| Neovaskulärt glaukom. |
| Lång tids användning av topikal medicinsk behandling. |
| Tidigare komplicerad kataraktkirurgi. |
| Nyligen genomgången intraokulär kirurgi (< 3 månader). |
| Tidigare ingrepp i konjunktiva. |
| Afaki. |
| Tidigare filtrerande kirurgi som slutat fungera. |
3. Glaukomshuntkirurgi med lång slang
Kirurgi med glaukomshuntar Molteno, Baerveldt eller Ahmed används vid glaukom där risken är stor för att annan filtrerande kirurgi inte ska fungera, se tabell 5. I vissa fall kan shuntkirurgi användas som första trycksänkande kirurgiska åtgärd.
4. MIGS
Flera kirurgiska tekniker har utvecklats för att minska komplikationsrisker och ge snabbare återhämtning i jämförelse med konventionell filtrerande kirurgi. Dessa tekniker kallas med ett samlingsnamn för minimally invasive glaucoma surgery (MIGS). MIGS-teknikerna indelas efter om filtration subkonjunktivalt/transskleralt uppkommer, om Schlemms kanal behandlas med dränage/bypass/expansion eller om suprachoroidalt dränage anläggs, med eller utan implantat. Vissa av metoderna kan kombineras med kataraktkirurgi och den trycksänkande effekten av MIGS kan hos den individuella patienten inte separeras från den trycksänkning som kataraktoperationen i sig ger. MIGS tenderar att ha en måttlig trycksänkande effekt och kan reducera den medicinska behandlingen enligt vissa studier. MIGS kan därför passa vid mild eller måttlig glaukomsjukdom och vara indicerat i ett tidigare skede av glaukomsjukdomen än annan filtrerande kirurgi. Målet med MIGS är alltså inte detsamma som vid annan filtrerande glaukomkirurgi. Evidens för att någon av teknikerna skulle vara bättre än traditionell filtrerande kirurgi finns inte för närvarande. Tillgängliga data ger inte tillräcklig information om långtidseffekter och säkerhet.
5. Cyclodestruktiva ingrepp
Cyclodestruktiva ingrepp är indicerade när filtrerande kirurgi inte har fungerat, inte bedöms vara tillräckligt effektiv, eller inte är genomförbar. Cyclodestruktiv behandling kan också vara indicerad på blinda ögon för att minska tryckrelaterad värk. Corpus ciliare destrueras delvis vid dessa behandlingsmetoder som kan utföras med laser-, kryo- eller ultraljudsteknik. Transskleral cyklodiodlaserteknik är vanligt förekommande i Sverige. Vid endoskopisk laserbehandling behandlas ciliarutskotten direkt via limbus eller pars plana. Effekten av cyclokryobehandling varierar och ger relativt stora besvär med smärta, inflammation och svullnad postoperativt varför metoden inte är vanlig numera. Huvudsakliga komplikationer till cyklodestruktiv behandling utgörs av uveit, främre kammarblödning, korneal dekompensation, synnedsättning, hypotoni och ftis.
Antimetaboliter
Sårläkning i operationsområdet påverkar den långsiktiga trycksänkande effekten på ögontrycket efter glaukomkirurgi och den trycksänkande effekten av ingreppet förbättras när antimetaboliter används. Cytostatika såsom mitomycin-C (MMC) och 5-flurouracil (5FU) används rutinmässigt vid glaukomkirurgi för att minska ärrbildning i konjunktiva. Riskfaktorer för ökad ärrbildning beskrivs i tabell 5. Eftersom det finns flera komplikationer till antimetaboliter bör en individuell bedömning göras när man tar ställning till koncentration och tid för eventuell adjuvant antimetabolitbehandling.
Postoperativ vård
Omhändertagandet efter glaukomkirurgi kräver täta kontroller och hög kontinuitet för att övervaka läkningsförloppet. Topikal steroidbehandling ges i hög dos postoperativt för att reducera inflammationen i operationsområdet och säkerställa en fungerande filtration. Behandlingen är individuell och styrs av utseendet på operationsområdet, främre kammardjup, inflammationsgrad, ögontryck och förekomst av choroidalsvullnad. Om högt tryck uppkommer tidigt postoperativt efter trabekelektomi kan suturerna till sklerallambån justeras. Om högt tryck uppkommer efter en djup sklerektomi kan punktion av skleralfönstret, så kallad goniopunktur, ge en adekvat trycksänkning. Högt tryck associerat med kraftig läkning med uppkomst av tenoncysta behandlas med needling. Ingreppet kombineras med injektion av steroid och antimetabolit i konjunktiva. Om trycket är lågt postoperativt kan cykloplegikum sättas in och ibland är det aktuellt med att restituera främre kammaren med injektion av viscoelastikum intrakameralt.
Komplikationer efter filtrerande kirurgi
Accelererande katarakt är vanligt efter trabekulektomi. Överfiltration med lågt intraokulärt tryck kan uppkomma tidigt eller sent postoperativt efter glaukomkirurgi. Behandling med antimetaboliter kan ge upphov till tunna och läckande filtrationsblåsor som är associerade med blebit och endoftalmit. Patienter som genomgår filtrerande kirurgi ska därför informeras om att söka ögonläkare om värk, rodnad, sekretion eller synnedsättning uppkommer i det opererade ögat. Hypotoni på grund av choroidalavlossning eller makulopati kan leda till synnedsättning postoperativt.
Kataraktkirurgi och glaukomkirurgi
När glaukomkirurgi är indicerad och patienten samtidigt har synpåverkande katarakt kan trycksänkande kirurgi och kataraktoperation antingen kombineras eller utföras vid separata tillfällen. Kombinerad kataraktkirurgi och filtrerande kirurgi har bättre trycksänkande effekt än enbart kataraktoperation, men har lägre success rate än enbart filtrerande kirurgi.
Kataraktkirurgi som utförs efter trabekulektomi kan påverka tryckkontrollen postoperativt. Även okomplicerad kataraktkirurgi orsakar inflammation och ärrbildning och kan påverka funktionen av en tidigare genomgången trabekulektomi negativt. Kataraktkirurgi kan också påverka resultatet av senare glaukomkirurgi om glaukomingreppet görs kort tid efter kataraktoperationen genom den inflammation som uppkommer i samband med kataraktoperationen. Det är därför fördelaktigt att utföra kataraktkirurgi tidigt hos glaukompatienter när trycket är välreglerat.

Kataraktoperation kan ha viss trycksänkande effekt vid öppenvinkelglaukom, men ögontrycket kan också stiga postoperativt. Kataraktoperation rekommenderas därför inte som enda trycksänkande åtgärd. Vid trång kammarvinkel (PAC) är dock kataraktoperation ett behandlingsalternativ, både vid trångvinkelglaukom (PACG) och PAC med högt tryck.
Vårdnivå - vilka kan/bör göra vad?
Optiker och optometrister (friskvård) och primärvård
Många glaukom upptäcks i samband med synundersökning hos optiker/optometrist, eller via kontakt med primärvården. Optiker/optometrist och allmänläkare fyller således en viktig funktion för att identifiera personer med oupptäckt glaukom. Det blir allt vanligare att optikbutiker är utrustade med avancerad diagnostisk utrustning såsom synfältsapparat, ögonbottenkamera och OCT. Eftersom specificiteten hos flera apparater är begränsad och metoderna är behäftade med felkällor som kan indikera falsk patologi, finns risk för överdiagnostik av glaukom med ökande tillgång till och användning av diagnostisk utrustning.
För att undvika onödiga remisser till sjukvården med tillhörande resursåtgång är det därför viktigt att indikationen för undersökning är välmotiverad och att undersökningar upprepas vid nytt tillfälle vid osäkert resultat. Likaså bör instanser med diagnosisk utrustning enligt ovan ombesörja att tillräcklig medicinsk kompetens finns knuten till instansen så att en kvalificerad bedömning av undersökningsresultatet görs.
Vilka kan kontrolleras hos optiker/optometrist utanför ögonsjukvården?
En förutsättning för ett långsiktigt hållbart sjukvårdssystem är att prioriteringar och resursavvägningar görs. Därför kan det inte anses motiverat att personer med ringa risk för utvecklande av glaukomsjukdom kontrolleras inom ramen för ögonsjukvården. Dessa personer kan i stället kontrolleras utanför ögonsjukvården, till exempel hos optiker och optometrister.
- Hereditet för glaukom (syskon eller föräldrar). Dessa personer kan följas hos instans med möjlighet att förutom ögontryck genomföra synfältsundersökning (screeningprogram) och/eller papillbedömning. Se kontrollintervall på sidan 26.
- Gränstryck 22–24 mmHg utan skador eller andra riskfaktorer hos personer över 40 år kan kontrolleras med 1–2 års mellanrum. Om trycket normaliseras kan kontroller avslutas.
Vid vilken ögontrycksnivå är remiss till ögonsjukvården enbart grundad på förhöjt ögontryck indicerad?
- Vid trycknivåer ≥ 25–30 mmHg (mätresultatet verifierat vid separat tillfälle).
- Vid trycknivåer > 30 mmHg (mätning vid ett tillfälle räcker).
- Vid verifierad tryckskillnad ≥ 5 mmHg mellan ögonen oavsett trycknivå. Observera! Tänk på att en tryckskillnad också kan vara orsakad av tidigare kataraktoperation.
- Observera! Om exfoliationer har noterats kan remiss skickas vid trycknivåer > 21 mmHg.

Ögonsjukvård
Då resurserna är begränsade är det viktigt att prioritera hur dessa används. För glaukomvård ansvarar ögonläkare. Bedömning av undersökningsresultat kan om lämpligt delegeras till sjuksköterska/optometrist inom ögonsjukvården.
Vilka kontrolleras inom ögonsjukvården?
- Patienter med manifesta glaukom.
- Personer med flera riskfaktorer.
- Personer med ögontryck ≥ 25 mmHg.
- Personer med tryckskillnad mellan ögonen ≥ 5 mmHg.
- Personer med misstänkt glaukom (avvikande papill- och/eller synfältsutseende) där glaukomdiagnos inte kunnat sättas.
Utvärdering och ställningstagande till fortsatta kontroller och kontrollintervall ska göras kontinuerligt.

Uppföljning
Evidensen för specifika uppföljningsscheman är bristfällig för såväl patienter med okulär hypertension som misstänkt eller manifest glaukom. All glaukomhandläggning och uppföljning ska ske utifrån den enskilda individens behov och med lyhördhet inför patientens önskemål. I situationer med begränsade resurser bör dessa fokuseras enligt den medicinska prioriteringslistans ordning. Som vid alla kroniska sjukdomstillstånd bör hög kontinuitet eftersträvas vid uppföljningen, till exempel via patientansvarig läkare, sköterska eller motsvarande.
Risken för utveckling av glaukom och glaukomprogress ökar med antal riskfaktorer en patient uppvisar. Patienter med flera riskfaktorer bör därför kontrolleras med tätare intervaller. Patienter med okulär hypertension eller stabilt glaukom följs i regel med glesare kontroller jämfört med övriga. Även om definitionen för okulär hypertension oftast anges till > 21 mmHg är risken för utvecklande av glaukomskador vid lätt förhöjt tryck liten. Om andra riskfaktorer saknas väljs därför ofta en högre trycknivå som gräns vid uppföljning inom ögonsjukvården.
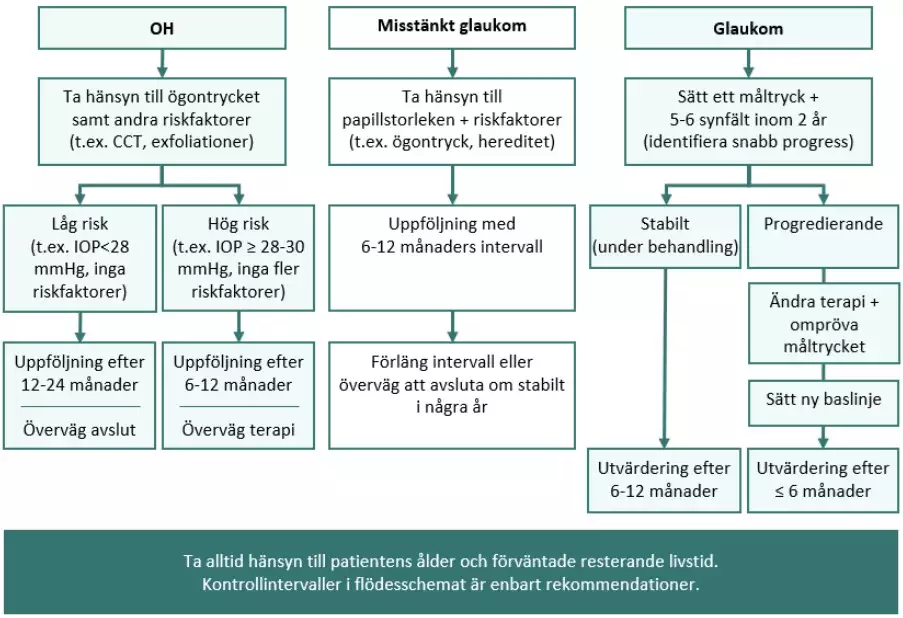
Kontrollintervall
Vid insättande av behandling bör en bekräftande kontroll av ögontrycket göras inom en månad, men om ögontrycket är mycket förhöjt (≥ 35 mmHg) bör denna göras inom en vecka.

Okulär hypertension
Patienter med okulär hypertension bör initialt följas upp med 6–12 månaders intervall som förlängs till kontroll med 1–2 års mellanrum om ögontrycket förblir stabilt och inga glaukomskador upptäcks. Kontrollerna inriktas på att identifiera eventuella glaukomskador, varför synfält och/eller papill måste undersökas. Överväg att avsluta kontroller vid upprepade normala tryck.
- Om IOP ≥ 25 mmHg kontrollera med 1–2 års mellanrum.
- Överväg terapi vid upprepade tryck ≥ 28–30 mmHg eller ≥ 25 om exfoliationer föreligger.
Ögontrycksänkande behandling minskar risken för utveckling av glaukom hos patienter med OH.
Misstänkt glaukom
Patienter med misstänkt glaukom (misstänkt papillstatus och/eller oklara synfältsdefekter) följs i början med 6–12 månaders intervall. Förläng intervallet eller överväg att avsluta patienten om tryck, synnervsutseende och synfält förblir oförändrade efter några års uppföljning.
Nydiagnostiserat glaukom
Patienter med nyupptäckt glaukom ska genomgå synfältsundersökning 5–6 gånger under de första två åren för att så tidigt som möjligt kunna identifiera de med snabb försämringshastighet. Hos patienter med mindre risk för utveckling av livskvalitetsinverkande synfältsskada kan två synfält per år de tre första åren vara tillräckligt. Särskild hänsyn ska också tas till patientens förväntade resterande livstid, medverkan till synfältsundersökning med mera. Med fler synfält kan en eventuell progress upptäckas snabbare.

Glaukom med känd progresstakt
När progresstakten är fastställd efter 5–6 synfält ska den fortsatta uppföljningen anpassas med hänsyn till denna och patientens individuella riskprofil.
Vid exfoliations- och pigmentglaukom kan tätare kontroller med tryckmätning vara indicerat (jämfört med vid högtrycks- eller normaltrycksglaukom).

Efter ändrat måltryck
Efter identifiering av snabb progress när ytterligare trycksänkande åtgärder som till exempel kirurgi varit nödvändiga bör en ny utvärdering av progresshastigheten göras (2–3 synfält per år) för att säkerställa att det nya lägre måltrycket har gett en tillräcklig effekt.
Kontrollintervall vid olika riskfaktorer
Hereditet (glaukom hos syskon/föräldrar)
- Första kontroll vid 50 års ålder hos instans med möjlighet att förutom ögontryck utföra synfältsundersökning (screeningprogram) och/eller papillbedömning.
- Uppföljning rekommenderas därefter vart femte år mellan 50–60 år och vart tredje mellan åldrarna 60–75 år. Efter 75 års ålder behöver inte kontroller enbart kopplade till släkthistoria utföras.
- Vid massiv hereditet (≥ 2 förstagradssläktingar) bör kontrollerna ske tätare och starta tidigare om släktingarna har fått sin diagnos vid yngre ålder.
- Personer med mer avlägsna släktingar med glaukom behöver inte kontrolleras på grund av hereditet.

Exfoliationer
- Utan ökat ögontryck – ingen uppföljning.
- Med ökat ögontryck – överväg synfältsundersökning varje år, tryckmätning oftare.
Papillblödning
- Glesa kontroller (1–) 2 års mellanrum.
Pigmentdispersion
- Vanligen yngre personer, oftare män.
- Större tryckvariationer.
- Högre risk för trycktoppar, till exempel i samband med fysisk aktivitet.
- Utan ökat ögontryck – glesa kontroller (1-) 2 års mellanrum.
- Med ökat ögontryck > 21 mmHg – tätare kontroller.
- Flertalet av dem som utvecklar glaukom gör det inom 10-15 år.

Patientbemötande
Då en glaukomdiagnos ofta är förknippad med stor oro och ibland även medför avsevärda begränsningar i patientens livssituation, är noggrann information om sjukdomens art, behandling och prognos av största vikt. Vid diagnostillfället bör tillräckligt med tid avsättas för detta. Man bör särskilt poängtera vikten av god följsamhet till behandling och regelbundna kontroller, samt informera om patientföreningar och lämna lämpligt informationsmaterial. Ett snabbt uppföljande besök eller telefonkontakt kan vara av värde för att svara på ytterligare frågor och säkerställa att patienten förstått innebörden av sin sjukdom. Etablering av glaukomskolor kan främja ovanstående genom vidare information samt genom att skapa samhörighet och erfarenhetsutbyte mellan nydiagnostiserade patienter och individer med praktisk erfarenhet av att leva med glaukomdiagnosen.
Det är viktigt att patienten är delaktig i beslut som rör sjukdomen och att det finns kontinuitet i uppföljning av densamma. Vid glaukomrelaterad synskada kan rehabilitering vara avgörande för att en patient ska kunna ha en bibehållen livskvalitet. Det bör beaktas att synfältsbortfall kan ge en omfattande funktionsnedsättning och remiss till Synrehabilitering skall erbjudas, även vid bibehållen central synskärpa.
Många faktorer inverkar på en persons möjligheter att få tillgång till och klara behandling vid glaukom. Fysisk/kognitiv dysfunktion eller våldsutsatthet är exempel på detta. Våld i nära relationer kan få mycket allvarliga konsekvenser för hälsan och kan försämra förutsättningarna att genomföra behandling såväl medicinskt som kirurgiskt. Ett öppet förhållningssätt i patientkontakten där vårdpersonal inte tvekar att ta upp svåra frågor är mycket viktigt.
Kloka råd
Undvik att
- räkna om ögontrycket utifrån CCT
- det saknas validerade korrektionsalgoritmer
- basera glaukomdiagnos och progressbedömning enbart på OCT-mätningar
- onormalt OCT-resultat är en statistisk avvikelse från ett referensmaterial och kan ej likställas med klinisk diagnos
- använda C/D-kvot för glaukomdiagnostik och progressbedömning
- normal exkavation varierar beroende på papillstorlek
- ersätta gonioskopi med olika bilddiagnostiska metoder (imaging)
- metoderna är inte tillräckligt säkra
- ersätta kliniska bedömningar med AI (artificiell intelligens)
- teknik kan stödja men inte ersätta klinisk bedömning
- använda provokationstest för att diagnostisera trång kammarvinkel
- negativt test utesluter inte risk för akut trångvinkelattack
- behandla blinda, besvärsfria ögon med högt ögontryck
- vid avsaknad av synfunktion är behandling endast befogad vid smärta
- använda karbanhydrashämmare och hyperosmotiska läkemedel vid sicklecellssjukdom
- dessa läkemedel kan framkalla hemolytisk kris vid denna sjukdom
- använda 21 mmHg som måltryck vid avancerat glaukom
- ögontrycket behöver sänkas betydligt lägre.
Kvalitetsuppföljning
För en rimlig kvalitetsuppföljning av glaukomsjukvården i Sverige krävs ett nationellt kvalitetsregister. Sådana finns för flera grupper av ögonsjukdomar, bland annat katarakt, makuladegeneration och hornhinnesjukdomar, men ännu inte för glaukom. De enkäter/tvärsnittsstudier gällande glaukom som hittills gjorts i landet har krävt stora och oregelbundna insatser och bedöms inte leda till ett uthålligt informationsflöde. För detta är ett kvalitetsregister avgörande.
Ett register kan ge information om andelen allvarligt synhandikappade är olika i landet, men också om olikheter i incidens/prevalens, diagnoskriterier, behandlingskriterier och väntetider. Även om bara ett fåtal parametrar (exempelvis bara för ett urval av patienterna) som personnummer, diagnos, visus, tryck, VFI och eventuellt väntetid registreras årligen, skulle det ge en tydlig hjälp att tillförsäkra patienter likvärdig behandling och uppföljning i hela landet.
Relaterad information
Grund för rekommendation
Referenser
Referenserna är generella för detta kunskapsstöd.
[1][2][3]
1. European Glaucoma Society, Terminology and Guidelines for Glaucoma, 5th ed., 2020
2. Tuulonen A, Forsman E, Hagman J,Harju M, Kari O, Lumme P, Luodonpää M, Määttä M, MD, PhD, Saarela V, Vaajanen A, Komulainen J. How to interpret evidence in everyday practice: The Finnish Current Care Guideline for open-angle glaucoma. International Council of Ophthalmology : Resources : Finnish Guideline For Glaucoma Care (icoph.org)
3. Heijl A, Alm A, Bengtsson B, Bergström A, Calissendorff B, Lindblom B, Lindén C; Swedish Ophthalmological Society. The Glaucoma Guidelines of the Swedish Ophthalmological Society. Acta Ophthalmol Suppl. 2012 Dec;(251):1-40