Hitta på sidan
Kroniskt obstruktiv lungsjukdom (KOL)
Nationellt vårdförlopp med regionala tillägg.
Omfattning av kunskapsstödet
Vårdförloppet inleds vid misstanke om KOL eller vid en tidigare verifierad KOL och varar vanligtvis livet ut.
En fullständig beskrivning av kriterier för omfattningen finns under rubriken Ingång och utgång.
Vårdnivå och samverkan
Majoriteten av patienterna identifieras och behandlas inom primärvården, men de med komplicerad sjukdom remitteras vanligen till den specialiserade vården. Patienter med KOL behandlas även inom den kommunala hälso- och sjukvården. Patienterna har ofta behov av flera olika typer av åtgärder och insatser samtidigt.
För att säkra en god vård oavsett vårdnivå bör hälso- och sjukvården erbjuda interprofessionell samverkan med kompetenser som läkare, sjuksköterska, fysioterapeut, arbetsterapeut, dietist och kurator/psykolog utifrån sjukdomens svårighetsgrad och patientens behov. [1] [2] [3]
Ett strukturerat sätt att organisera vården för patienter med KOL är genom så kallade astma-, allergi- och KOL-mottagningar inom primärvården. [2] En liknande struktur kan också användas inom den specialiserade vården.
Relaterade kunskapsstöd
Nationellt kliniskt kunskapsstöd:
Om hälsotillståndet
Definition
Kroniskt obstruktiv lungsjukdom (KOL) är en inflammatorisk lungsjukdom som i Sverige framför allt orsakas av mångårig tobaksrökning, även om diagnosen kan förekomma utan denna exponering. Förutom påverkan på lungor och luftvägar är förändringar utanför lungorna vanliga, där systemisk inflammation kan vara en bakomliggande orsak.
Förekomst
Prevalensen av KOL uppskattas till 7–10% av befolkningen över 40 år, vilket innebär att cirka 500 000 invånare i Sverige har sjukdomen. Av dessa är endast en tredjedel diagnostiserade. Underdiagnostiken är betydande och KOL är i särklass en av de stora folksjukdomarna. [4] [5] [6]
Riskfaktorer
Mångårig tobaksrökning är den vanligaste orsaken till KOL i Sverige men sjukdomen kan förekomma även utan denna exponering. Globalt är exponering vid förbränning av biobränslen i samband med matlagning och uppvärmning av bostäder en betydelsefull riskfaktor, särskilt för kvinnor och barn. Detta bör beaktas i mötet med personer där sådan exponering kan ha förekommit. Det finns också personer som har utsatts för luftföroreningar under långa perioder i arbetslivet.
Ytterligare individrelaterade riskfaktorer för KOL inkluderar genetiska faktorer, där den mest välstuderade är alfa-1-antitrypsinbrist, samt påverkan av lungutvecklingen tidigt i livet, däribland låg födelsevikt och frekventa luftvägsinfektioner.
Samsjuklighet
Muskelpåverkan, hjärt- och kärlsjukdomar, kognitiv dysfunktion, metabolt syndrom, osteoporos, under- eller övervikt samt ångest och depression är vanligare bland personer med KOL än hos övrig befolkning, vilket kräver adekvat uppföljning och behandling [7] . Låg fysisk aktivitet och nutritionsproblem förekommer ofta.
Sjukdomsförlopp
Tidig diagnostik av KOL är viktig för att möjliggöra åtgärder som kan förhindra försämring. Korrekt genomförd och tolkad dynamisk spirometri efter bronkdilatation är nödvändig för att minska under- och feldiagnostik.
Tidigt insatta åtgärder, där rökstopp är den viktigaste, medför betydande vinster gällande behandlingseffekter, sjukdomsutveckling och samsjuklighet. KOL kan också medföra exacerbationer, som accelererar sjukdomsförloppet. Flera exacerbationer under loppet av ett år innebär en stor risk för kraftig försämring och tidigare död, särskilt om patienten har behövt inneliggande sjukhusvård. [4] [5][6]
Sjukdomen är progressiv och kan utvecklas från lindrig till mycket svår.
Prognosen kan variera och vara svår att förutse, därför behöver samtal om vårdens innehåll och patientens önskan föras tidigt i förloppet och upprepas efter hand.
Patienter med svår sjukdom kan bli hjälpta av behandlingsinsatser såsom palliativ vård. [8] [5][6]
I Sverige dör 2500–3 000 personer per år till följd av KOL. Alla dessa kan förmodas ha palliativa vårdbehov under en kortare eller längre period. Sjukdomsförloppet kan skilja sig mycket åt för olika patienter med KOL.
Egenvård har en central roll och bidrar till att minska symtom, förhindra försämring av sjukdomstillståndet och öka patientens aktiva deltagande i uppföljning, behandling och rehabilitering. [9]
Ingång och utgång
Ingång i vårdförloppet
Ingång i vårdförloppet ska ske vid misstanke om KOL eller vid en tidigare verifierad KOL.
Misstanke föreligger om samtliga följande kriterier är uppfyllda:
- Patienten har luftvägs- eller andningsbesvär som rapporterats eller som framkommer vid riktade frågor.
- Patienten är över 40 år.
- Patienten röker eller har tidigare rökt minst tio paketår.
Ingång i vårdförloppet ska inte ske om patienten har gjort en dynamisk spirometri det senaste året som visat FEV1/FVC ≥ 0,70.
Observera att kriterierna utesluter personer som är yngre än 40 år och som aldrig rökt eller rökt mindre än tio paketår, även om KOL kan förekomma bland dessa personer. I Sverige är rökning och stigande ålder fortfarande de vanligaste riskfaktorerna för att utveckla KOL.
Underdiagnostiken av denna sjukdom är uttalad. För att möjliggöra implementeringsarbetet av vårdförloppet valdes de aktuella kriterierna, som riktar sig till de vanligaste riskfaktorerna för KOL. Vid uppföljning av vårdförloppet kan det bli aktuellt med bredare ingångskriterier beroende på graden av underdiagnostik.
Tidigare verifierad KOL förutsätter att samtliga följande kriterier är uppfyllda:
- anamnes som är förenlig med diagnosen KOL
- genomgången dynamisk spirometri som visat FEV1/FVC < 0,70 efter bronkdilatation.
Utgång ur vårdförloppet
Utgång ur vårdförloppet kan ske på något av följande sätt:
- FEV1/FEV6-mätningen är ≥ 0,73 och FEV1 är ≥ 80% av förväntat värde.
- Dynamisk spirometri visar FEV1/FVC ≥ 0,70.
- KOL har uteslutits vid anamnes och sammantagen klinisk bedömning.
- Vid lungtransplantation.
- Palliativ vård i livets slutskede har initierats.
Flödesschema och åtgärder
Introduktion
De två flödesschemana är grafiska översikter av de åtgärder som ingår i vårdförloppet. Beskrivning i text finns i åtgärdsbeskrivningen.
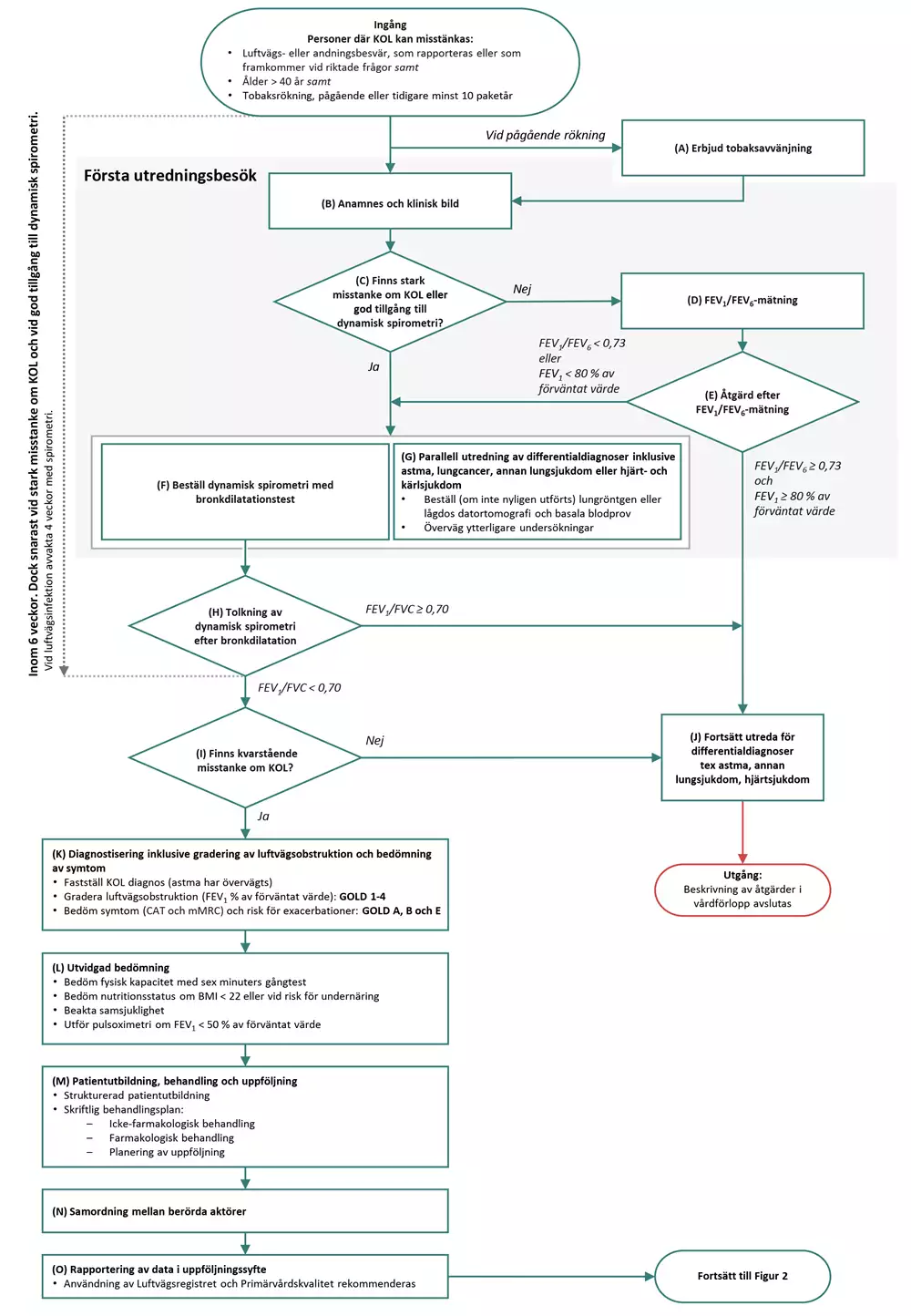
Flödesschema för åtgärder vid utredning och initiala insatser
Flödesschemat presenterar åtgärder som påbörjas vid misstanke om KOL och fokuserar på utredning samt de initiala behandlingsinsatserna.
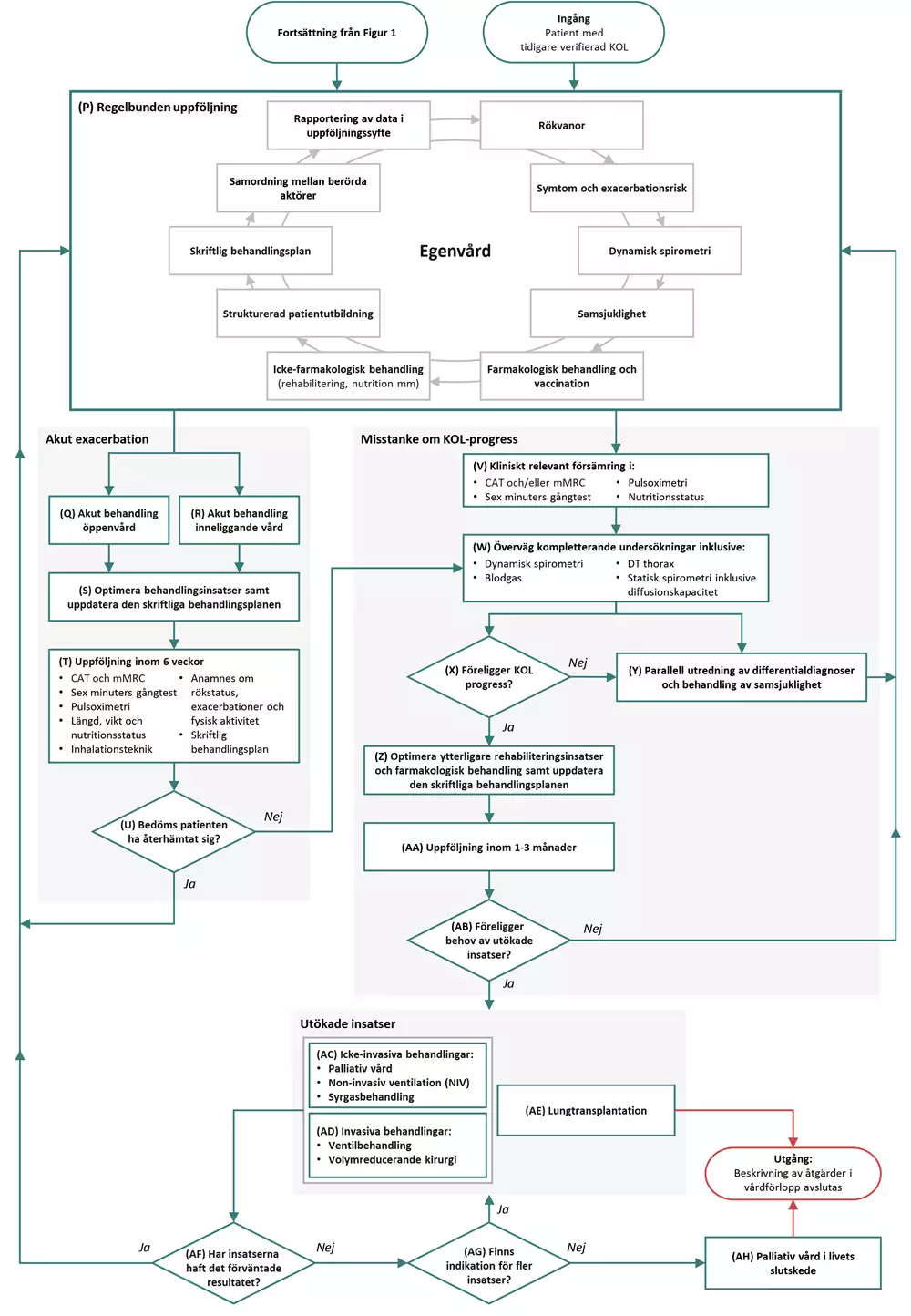
Flödesschema för åtgärder vid regelbunden uppföljning och utökade insatser
Flödesschemat berör patienter med verifierad KOL antingen efter utredning enligt ovan eller i samband med annan tidigare utredning utanför vårdförloppet.
Vårdförloppets åtgärder
Här beskrivs de åtgärder som ingår i vårdförloppet.
Vårdförloppets åtgärder utgår från nationella och internationella vård- och behandlingsriktlinjer för KOL [5] [6] [4]som förutsätter interprofessionell samverkan och sjukvårdspersonal med god kunskap inom detta ämnesområde.
Åtgärderna som sker i primärvården underlättas om det finns en strukturerad astma-, allergi- och KOL-mottagning inom samma verksamhet eller genom etablerat samarbete mellan flera enheter. Kriterier för en sådan mottagning och exempel på arbetsuppgifter för olika inblandade professioner finns beskrivna i Bilaga C.
A Erbjud tobaksavvänjning vid pågående rökning
Erbjud:
- enkla råd [10]
- rådgivande samtal [10]
- kvalificerat rådgivande samtal [10]
- tillägg av läkemedelsbehandling.
Vägledning:
- Kontakta en tobaksavvänjare.
Första utredningsbesök
B Anamnes och klinisk bild
Syftet är att stärka misstanke om KOL eller väcka misstanke om differentialdiagnoser framför allt astma. I anamnes bör följande ingå:[5] [6]
- tobaksrökning (paketår)
- ärftlighet för KOL och andra luftvägssjukdomar eller hjärt- och kärlsjukdomar
- anamnes på astma, andra luftvägssjukdomar, hjärt- och kärlsjukdomar eller annan känd samsjuklighet till KOL
- händelser tidigt i livet (exempelvis låg födelsevikt, luftföroreningar inklusive passiv rökning, och frekventa lunginfektioner)
- yrkesanamnes med fokus på kraftig exponering för luftvägsirriterande partiklar
- annan kraftig exponering, exempelvis biobränslen
- social situation
- allergianamnes
- läkemedel med fokus på preparat som kan förorsaka biverkningar från luftvägar och lungparenkymet.
- Berätta om symtom och sjukdomshistoria.
- Medverka i undersökning.
- Överväg att involvera närstående.
C Beslut: Stark misstanke om KOL eller god tillgång till dynamisk spirometri?
- Ja, om något av de följande kriterierna som väcker stark misstanke om KOL föreligger:
- dyspné och/eller hosta utan någon annan uppenbar förklaring såsom känd hjärtsvikt eller astma
- anamnes på återkommande perioder av tydligt försämrade luftvägsbesvär/långvariga förkylningar och/eller inneliggande vård på grund av luftvägsbesvär
- kronisk produktiv hosta
- fynd vid lungauskultation förenliga med luftvägsobstruktion utan känd astma
- radiologiska fynd vid tidigare undersökning som talar för emfysem
- nedsatt fysisk kapacitet
- viktnedgång.
- Ja, om det finns god tillgång till dynamisk spirometri.
Om något av kriterierna ovan uppfylls, fortsätt till (F) och (G).
- Nej, om inget av ovanstående kriterier uppfylls, fortsätt till (D).
D FEV1/FEV6-mätning
Val av FEV1/FEV6-mätning baseras på Socialstyrelsens nationella riktlinjer för vård vid astma och KOL. [4] Sedan riktlinjerna publicerades har medicintekniska produkter för förenklad lungfunktionsmätning utifrån andra parametrar introducerats på marknaden. Vårdenheter som använder någon av dessa produkter bör utgå från tillverkarens instruktioner för bedömning av undersökningsresultat.
- Medverka i undersökning.
- Fråga om något är oklart kring undersökningen.
E Beslut: Åtgärd efter FEV1/FEV6-mätning
Bedöm resultat av FEV1/FEV6-mätning.
- Om FEV1/FEV6 < 0,73 eller FEV1 < 80% av förväntat värde; fortsätt till (F) och (G).
- Om FEV1/FEV6 ≥ 0,73 och FEV1 ≥ 80% av förväntat värde; fortsätt till (J). Undersökningen bör följas upp vid gränsvärden och/eller fortsatt rökning.
- Kontakta vården om luftvägssymtom förvärras i väntan på vidare utredning.
F Beställ dynamisk spirometri med bronkdilatationstest
Vid stark misstanke om allvarlig KOL eller tecken på svårt sjukdomsförlopp, utför undersökningen snarast (om möjligt samma dag, annars senast inom 6 veckor). Senarelagd dynamisk spirometri är associerat med ökat bortfall från uppföljningsbesök.
Vid pågående luftvägsinfektion, avvakta 4 veckor med undersökningen.
- Kontakta vårdgivare om luftvägssymtom förvärras i väntan på undersökning.
G Parallell utredning av differentialdiagnoser inklusive astma, lungcancer, annan lungsjukdom eller hjärt- och kärlsjukdom
Genomför utredning för att utesluta differentialdiagnoser och påvisa eventuell samsjuklighet parallellt med vårdförloppets övriga åtgärder.
Lungröntgen eller lågdos datortomografi (DT) thorax (om inte nyligen utförd) kan visa på andra lungsjukdomar som kan orsaka andfåddhet och hosta, såsom lungcancer, lungfibros, tuberkulos med mera. [5] [6]
Basala blodprov (om inte nyligen tagna):
- Hb för att utesluta anemi
- NT-ProBNP, endast vid klinisk misstanke om hjärtsvikt.
Hos yngre patienter samt vid hereditet kontrolleras även alfa-1-antitrypsin. [5]
Överväg ytterligare undersökningar med hänsyn till misstänkta differentialdiagnoser:
- Vanliga sjukdomar som kan behöva utredas är astma, lungcancer, ischemisk hjärtsjukdom, hjärtsvikt och kronisk bronkit. [5] [6]
Vägledning:
- Astma hos barn och vuxna - behandlingsrekommendation, Läkemedelsverket
- Standardiserat vårdförlopp lungcancer, Regionala cancercentrum i samverkan
- Personcentrerat och sammanhållet vårdförlopp Hjärtsvikt - nydebuterad
- Vårdprogram alfa-1-antitrypsinbrist, Svensk lungmedicinsk förening
- Delta i beslut om utredning av differentialdiagnoser, ta gärna hjälp av närstående.
- Medverka i undersökningar.
H Beslut: Tolkning av dynamisk spirometri efter bronkdilatation
Bedöm resultat av dynamisk spirometri efter bronkdilatation:
- Om FEV1/FVC < 0,70; fortsätt till (I). Observera att FEV1/FVC normalt sjunker med stigande ålder, varför användning av ett fast värde för bedömning av kronisk luftvägsobstruktion kan leda till överdiagnostik hos äldre och underdiagnostik hos yngre personer (se även Bilaga A).
- Om FEV1/FVC ≥ 0,70; fortsätt till (J). Observera att annan lungsjukdom eller hjärtsjukdom kan kräva vidare utredning. Dynamisk spirometri kan vid gränsobstruktivitet, fortsatt rökning och misstanke om KOL-utveckling upprepas efter 6–12 månader (se även Bilaga A).
- Medverka i undersökning.
- Fråga om något är oklart kring undersökningen.
I Beslut: Kvarstående misstanke om KOL?
För att kunna besvara denna fråga bör värden vid dynamisk spirometri tolkas noggrant och med hänsyn till anamnes och klinisk bild (för vägledning se även Bilaga A). Resultat av eventuella parallella utredningar av differentialdiagnoser bör också beaktas.
- Ja: Fortsätt till (K).
- Nej: Fortsätt till (J).
J Information och dialog
Utred vidare för differentialdiagnoser: astma, annan lungsjukdom, funktionella andningsstörningar eller hjärt- och kärlsjukdom.
Svår eller långvarigt underbehandlad astma kan ge luftvägsobstruktion som inte är helt reversibel och vid frånvaro av riskfaktorer för utveckling av KOL bör patienten handläggas enligt gällande riktlinjer för astma.
Vid astma och samtidig rökning kan det finnas en komplex blandbild som kan behöva handläggas för såväl astma som KOL. Personer som haft en avvikande lungutveckling i samband med för tidig födsel eller luftvägsinfektioner under uppväxtåren kan uppfylla spirometriska kriterier för KOL, men kräver speciell handläggning och utredning, exempelvis för bronkopulmonell dysplasi (BPD).
Fortsätt till utgång, beskrivning av åtgärder i vårdförlopp avslutas.
- Delta i beslut om vidare utredning av differentialdiagnoser, ta gärna hjälp av närstående.
- Medverka i planering av vidare undersökningar.
K Diagnostisering inklusive gradering av luftvägsobstruktion och bedömning av symtom
Diagnosen KOL fastställs och astmainslag har övervägts.
Gradera luftvägsobstruktion: Utifrån FEV1 % av förväntat värde graderas luftvägsobstruktion enligt GOLD 1–4 (Bilaga B). [5] [6][4]
Bedöm symtom och risk för exacerbationer: Utifrån symtombedömning med CAT och mMRC-dyspnéskalan samt exacerbationshistorik graderas KOL enligt GOLD A, B och E (Bilaga B) [4] [5] [6] .
- Fråga om någonting känns oklart kring diagnosen KOL.
- Medverka i symtombedömning med CAT och mMRC-dyspnéskalan.
- Rapportera eventuella akuta exacerbationer (försämringsepisoder) av KOL till vårdgivaren.
L Utvidgad bedömning
Bedöm fysisk kapacitet med sex minuters gångtest. [4][5] Observera att en minut sit-to-stand test har ett begränsat evidensunderlag jämfört med sex minuters gångtest men kan användas i undantagsfall.[4] För vägledning se:
- Fysisk aktivitet – kortversion, Nationellt vårdprogram vid ohälsosamma levnadsvanor – prevention och behandling
- Underlag för sex minuters gångtest, Luftvägsregistret
Bedöm nutritionsstatus: Orsaker till bristande nutrition och ofrivillig viktnedgång bör utredas. Hos personer med KOL och Body Mass Index (BMI) < 22 eller risk för undernäring bör nutritionsbehandling påbörjas. [4] [5] [11] Använd ”Verktyg för bedömning av risk för undernäring”. [5]
Fetma kan bidra till dyspné. Viktminskning kan mildra dyspné och förbättra ansträngningstoleransen. För vägledning se:
- Matvanor – kortversion, Nationellt vårdprogram vid ohälsosamma levnadsvanor – prevention och behandling
- Nationella riktlinjer för vård vid obesitas, Socialstyrelsen
- Att förebygga och behandla undernäring, Socialstyrelsen
Beakta samsjuklighet: [5] Förutom differentialdiagnoser under (G), ta även ställning till obstruktivt sömnapnésyndrom, osteoporos, ångest/depression, kognitiv dysfunktion, typ 2-diabetes samt metabolt syndrom. För vägledning se:
- Nationellt vårdprogram för behandling av obstruktiv sömnapné hos vuxna
- Personcentrerat och sammanhållet vårdförlopp osteoporos - sekundärprevention efter fraktur, NKK
Utför pulsoximetri om FEV1 < 50% av förväntat värde, eller annan misstanke om hypoxi. [5]
- Medverka i undersökningar.
- Följ vikten kontinuerligt.
- Delta i alla beslut om utredning och behandling av eventuella samsjukligheter, ta gärna hjälp av närstående.
- Använda en minut sit-to-stand test (uppresningstest) hemma, enligt instruktioner från vårdpersonal, för att följa upp fysisk kapacitet.
M Patientutbildning, behandling och uppföljning
Utse fast vårdkontakt för att säkerställa kontinuitet. Patientutbildning kan ske individuellt eller i grupp och bör innehålla: [4][5][6][3][10]
- information om sjukdomen
- information om läkemedel
- inhalationsteknik
- andningsteknik
- sekretmobilisering
- handlingsstrategier vid exacerbation
- fördelar med fysisk träning/fysisk aktivitet
- energibesparande arbetssätt, hantering av vardagsaktiviteter
- nutrition och relevanta insatser
- handlingsstrategier vid dyspné/ångest, socialmedicinska aspekter på sjukdomen.
För vägledning se:
Utforma en skriftlig behandlingsplan. En viktig del i patientutbildningen är att ge patienten redskap att hantera sin sjukdom genom att förskriva och följa upp en individuell skriftlig behandlingsplan.
Icke-farmakologisk behandling:
- Rökavvänjning
- Fysisk träning (kondition och styrketräning), se:
- Nutritionsinsatser [4][3][10]
- Energibesparande arbetssätt, hantering av vardagliga aktiviteter och bedömning av hjälpmedelsbehov
- Samtalsstöd
- För patienter i arbetsför ålder är det viktigt att beakta patienternas möjlighet och behov av stöd för att bibehålla arbetsförmågan. Läs mer om försäkringsmedicinska bedömningar och om bedömning av arbetsförmåga vid KOL (J44) på Socialstyrelsens webbplats. Det försäkringsmedicinska beslutsstödet finns även tillgängligt direkt i vissa intygsskrivningstjänster.
Farmakologisk behandling:
- För vägledning se:
- Delta i patientutbildning som stärker egenvården.
- Be vårdgivare kontrollera inhalationstekniken.
- Delta i alla beslut om behandling, ta gärna hjälp av närstående.
- Följa behandlingsordinationer – farmakologisk och icke-farmakologisk, inklusive rökavvänjning.
- Boka årligt besök för vaccination mot influensa.
- Delta i utformningen av ”KOL – Min behandlingsplan”.
- Använda den skriftliga behandlingsplanen.
N Samordning mellan berörda aktörer
Säkerställ kommunikation till alla berörda aktörer såsom kommunal hälso- och sjukvård, omsorg och remitterande sjukvårdsenheter.
Informera patienten om vem som är kontaktperson hos varje berörd aktör, kontaktvägar och när det är viktigt att patienten tar kontakt. Informationen dokumenteras i den skriftliga behandlingsplanen.
- Fråga om någonting känns oklart.
O Rapportering av data i uppföljningssyfte
Luftvägsregistret och Primärvårdskvalitet möjliggör kvalitetsuppföljning och ökad patientdelaktighet. Följ lokala instruktioner för automatisk överföring till Luftvägsregistret och Primärvårdskvalitet om dessa finns. Om automatisk överföring inte finns på plats, överväg manuell registrering i Luftvägsregistret.
P Regelbunden uppföljning
Uppföljningsfrekvens enligt Socialstyrelsen:[4]
- KOL med upprepade exacerbationer; minst 2 gånger per år, dessutom bör uppföljning ske inom 6 veckor vid varje akut exacerbation
- KOL med underhållsbehandling; 1 gång per år
- KOL utan underhållsbehandling; vid behov
- KOL, FEV1 < 80% av förväntat värde; 1 gång per år, i max 5 år
- Rökare med KOL; 1 gång per år
Återbesöket sker till lämplig yrkeskategori i det interprofessionella teamet. Säkerställ kontinuitet genom fast vårdkontakt.
Egenvård:
- Hälso- och sjukvården har en viktig uppgift i att informera om och stödja egenvårdsinsatser vid långvarig och kronisk sjukdom
- Egenvård kan utföras med stöd i enlighet med socialtjänstlagen[12]
Rökvanor:
- Följ upp rökvanor och erbjud vid behov hjälp med rökavvänjning, se (A).
Symtom och exacerbationsrisk:
- Följ upp symtom med hjälp av CAT och mMRC samt exacerbationshistorik (se (K)) och uppdatera stadieindelning enligt GOLD A, B och E.
Dynamisk spirometri:
- Följ upp med dynamisk spirometri enligt Socialstyrelsens nationella riktlinjer [4] för att bedöma graden av luftvägsobstruktion (FEV1 % av förväntat värde): GOLD 1-4.
Samsjuklighet:
- Säkerställ återkommande bedömning och behandling av samsjuklighet (vägledning finns i (G) och (L)).
Farmakologisk behandling och vaccination:
- Ta ställning till farmakologisk behandling utifrån sjukdomens svårighetsgrad enligt GOLD A, B och E samt till eventuell justering utifrån behandlingseffekt. [5] Säkerställ rätt inhalationsteknik.
- Säkerställ att patienten har fått vaccination mot influensa, pneumokocker och SARS-CoV-2 enligt rådande rekommendationer [5][6][13]
Icke-farmakologisk behandling (rehabilitering, nutrition med mera): [5]
- Fysisk träning (kondition och styrketräning), se:
- Nutritionsinsatser [4] [3] [10]
- Energibesparande arbetssätt, hantering av vardagliga aktiviteter och bedömning av hjälpmedelsbehov
- Samtalsstöd.
- Följ upp fysisk kapacitet med hjälp av sex minuters gångtest, se (L).
- För patienter i arbetsför ålder är det viktigt att beakta patienternas möjlighet och behov av stöd för att bibehålla arbetsförmågan. Läs mer om försäkringsmedicinska bedömningar och om bedömning av arbetsförmåga vid KOL (J44) på Socialstyrelsens webbplats. Det försäkringsmedicinska beslutsstödet finns även tillgängligt direkt i vissa intygsskrivningstjänster.
Strukturerad patientutbildning:
- Patientutbildning om KOL utvärderas och följs upp regelbundet.[4]
Skriftlig behandlingsplan:
- Uppföljning och uppdatering av skriftlig behandlingsplan.
Samordning mellan berörda aktörer, se (N):
- Säkerställ kommunikation till alla berörda aktörer inklusive omsorg och remitterande sjukvårdsenheter.
- Informera patienten om vem som är kontaktperson hos varje berörd aktör, kontaktvägar och när det är viktigt att patienten tar kontakt. Informationen dokumenteras i den skriftliga behandlingsplanen.
Rapportering av data i uppföljningssyfte, se (O):
- Luftvägsregistret och Primärvårdskvalitet möjliggör kvalitetsuppföljning och ökad patientdelaktighet. Följ lokala instruktioner för automatisk överföring till Luftvägsregistret och Primärvårdskvalitet om dessa finns. Om automatisk överföring inte finns på plats, överväg manuell registrering i Luftvägsregistret.
- Ta ansvar för rökstopp, ökad fysisk aktivitet och andra andningsbefrämjande åtgärder.
- Ta kontakt med tobaksavvänjare vid behov.
- Rapportera ökade symtom eller akuta försämringsepisoder av KOL till vårdgivaren.
- Medverka i uppföljningsbesök.
- Medverka i symtombedömning med CAT och mMRC.
- Delta i alla beslut om behandling.
- Delta aktivt i uppföljning och eventuell uppdatering av den skriftliga behandlingsplanen.
- Ta med inhalationsläkemedel till uppföljningsbesök.
- Fråga om någonting är oklart kring planering och behandling.
- Delta vid behov av uppföljning på distans.
Akut exacerbation
Där försök med egenvård inte räcker till erbjuder sjukvården omhändertagande enligt punkt (Q) eller (R).
Q Akut behandling – öppen vård
Överväg sputumodling vid upprepande exacerbationer.
Påbörja farmakologisk behandling vid öppenvårdskontakt såsom primärvård, akutmottagning eller ambulanssjukvård. Patienten fortsätter med behandlingen i hemmet.[14] [5]
Påbörja så snart som möjligt icke-farmakologisk behandling i form av ledarstyrd träning och andningsrelaterade åtgärder exempelvis motståndsandning och sekretmobilisering [4] (se även KOL-webben). Observera att patienter med BMI < 22 ska bedömas avseende nutritionsstatus innan träning påbörjas. Extra nutritionsinsatser bör vid behov initieras. [5]
- Var uppmärksam för att tidigt identifiera tecken till en akut försämringsperiod och vidta lämpliga egenvårdsinsatser i enlighet med den skriftliga behandlingsplanen.
- Eventuellt involvera närstående.
- Kontakta vårdpersonal om egenvård inte har tillräcklig bra effekt.
- Efterfråga ett uppföljningsbesök vid en akut försämringsperiod.
R Akut behandling - inneliggande vård
Överväg sputumodling vid upprepande exacerbationer.
Akut behandling kan utöver den farmakologiska behandlingen även innefatta non-invasiv ventilation (NIV), högflödessyrgasbehandling med mera.
Genomför ledarledd träning samt andningsrelaterade åtgärder (till exempel motståndsandning och sekretmobilisering).
Beakta risk för snabb viktnedgång och initiera nutritionsbehandling vid behov. Överväg kompletterande insatser av dietist. Se även:
Genomför övriga paramedicinska insatser utifrån patientens behov. Det kan vara aktuellt med insatser från exempelvis arbetsterapeut, kurator eller logoped.
Upprätta vid behov en vårdplanering i samband med utskrivning.
För vägledning avseende akut behandling vid exacerbation av KOL, se:
- Medverka i planering och behandling.
- Eventuellt involvera närstående.
S Optimera behandlingsinsatser samt uppdatera den skriftliga behandlingsplanen
Icke-farmakologisk behandling:
- Erbjud rökavvänjning, genomför ledarstyrd fysisk träning (konditions- och styrketräning), andningsövningar (motståndsandning/PEP), sekretmobilisering (vid behov) och nutritionsinsatser (vid behov efter screening).
- Fysisk träning och andningsövningar bör alltid ingå i icke-farmakologisk behandling av en akut exacerbation och ska utföras i direkt anslutning till en sådan exacerbation (inom 24–48 timmar vid inneliggande vård, i annat fall så snart som möjligt). Effekten optimeras med tillägg av patientutbildning. Enbart patientutbildning är inte tillräckligt. [15]
- Ge råd om energibesparande arbetssätt, hantering av vardagliga aktiviteter och gör bedömning av hjälpmedel.
- Erbjud samtalsstöd.
Genomför individanpassad patientutbildning:
- Se (M).
Farmakologisk behandling:
- Optimera läkemedelsbehandling utifrån patientens behov. [5]
Uppdatera behandlingsplan:
Remiss skickas till den vårdenhet som ansvarar för uppföljning av patientens KOL med begäran om kontroll inom 6 veckor.
- Medverka i planering och behandling.
- Eventuellt involvera närstående.
T Uppföljning inom 6 veckor
Uppföljningsbesöket efter en KOL-exacerbation bör innehålla:
- bedömning av symtom (CAT och mMRC) [4]
- bedömning av fysisk kapacitet med sex minuters gångtest (i andra hand en minut sit-to-stand test)[4]
- kontroll av saturation med pulsoximetri[4]
- kontroll av längd och vikt samt bedömning av nutritionsstatus [4][5]
- kontroll av inhalationsteknik [4]
- anamnes om rökstatus, exacerbationer och fysisk aktivitet [4]
- uppföljning av skriftlig behandlingsplan.[4]
Patienter med hyperkapné vid exacerbation bör kontrolleras med arteriell blodgas cirka 4 veckor efter exacerbation inför bedömning om behov till NIV i hemmet finns. [16]
- Medverka i uppföljningsbesök.
- Medverka i symtom-bedömning med CAT och mMRC.
- Delta i alla beslut om behandling.
- Delta aktivt i uppföljning och eventuell uppdatering av den skriftliga behandlingsplanen.
- Ta med inhalations-läkemedel till uppföljningsbesök.
U Beslut: Bedöms patienten ha återhämtat sig?
Gör en klinisk bedömning om patienten har återhämtat sig till sitt habituella tillstånd efter den senaste KOL-exacerbationen.
Tecken på att patienten inte har återhämtat sig finns vid kliniskt relevant försämring enligt nedan:
- CAT; en ökning på ≥ 2 poäng [17]
- mMRC; en ökning på ≥ 1 poäng
- Sex minuters gångtest; en minskning på > 30 meter (i andra hand en minut sit-to-stand test; en minskning på > 3 uppresningar). Sit-to-stand test utförs endast om sex minuters gångtest inte är möjligt att genomföras. Testet kan även utföras på distans.
- Saturation vid pulsoximetri < 92% i vila.
- Nutritionsstatus: ”Verktyg för bedömning av risk för undernäring”, 2—4 poäng, risk för undernäring. [5] Se även:
En kliniskt relevant försämring i minst ett av ovanstående instrument kan innebära att en KOL-progress föreligger.
- Ja: Fortsätt till (P).
- Nej: Fortsätt till (W).
Misstanke om KOL-progress
När patientens tillstånd visar en persisterande försämring i samband med regelbunden uppföljning enligt (P) väcks misstanke om sjukdomens progress. Fördjupad bedömning är då indikerad enligt (V) och (W). KOL-progress kan även misstänkas om patienten inte lyckas återhämta sig efter en exacerbation enligt (U) och då är fördjupad bedömning indikerad enligt (W).
V Misstanke om KOL-progress finns vid kliniskt relevant försämring enligt nedan:
- CAT, en ökning på ≥ 2 poäng [17]
- mMRC; en ökning på ≥ 1
- Sex minuters gångtest; en minskning på > 30 meter (i andra hand en minut sit-to-stand test; en minskning på > 3 uppresningar). Sit-to-stand test utförs endast om sex minuters gångtest inte är möjligt att genomföras. Testet kan även utföras på distans.
- Saturation vid pulsoximetri < 92% i vila
- Nutritionsstatus: ”Verktyg för bedömning av risk för undernäring”, 2—4 poäng, risk för undernäring.[5] Se även diagnoskriterier för tillståndet undernäring, Vårdhandboken.
KOL-progress bör bedömas utifrån samtliga ovanstående instrument i enlighet med prioriteringsordning utifrån Socialstyrelsens riktlinjer. En kliniskt relevant försämring i minst ett av ovanstående instrument kan innebära att en KOL-progress föreligger.
- Medverka i symtombedömning med CAT och mMRC.
- Delta i relevanta undersökningar.
W Överväg kompletterande undersökningar inklusive:
- Dynamisk spirometri för att bedöma patientens aktuella lungfunktion.
- Arteriell blodgas vid saturation ≤ 92%.
- DT thorax för att utesluta nytillkomna förändringar i lungparenkymet.
- Statisk spirometri inklusive bedömning av gasutbyte med diffusionskapacitetsmätning.
En eller flera av de ovanstående undersökningar kan behövas för en fördjupad bedömning av patientens tillstånd.
För primärvården: överväg vid behov remiss till lungspecialist för fördjupad bedömning.
- Delta i relevanta undersökningar.
X Beslut: Föreligger KOL-progress?
Samlad bedömning av utförda undersökningar visar att en progress av KOL bidrar till patientens aktuella försämrade tillstånd.
- Nej: Fortsätt till (Y).
- Ja: Fortsätt till (Z)
Y Parallell utredning av differentialdiagnoser och behandling av samsjuklighet
Utred för eventuella nytillkomna differentialdiagnoser. För vägledning, se (G) och (L).
Säkerställ att befintlig samsjuklighet är optimalt behandlad.
- Delta i relevanta undersökningar.
Z Optimera ytterligare rehabiliteringsinsatser och farmakologisk behandling samt uppdatera den skriftliga behandlingsplanen
Rehabiliteringsinsatser och farmakologisk behandling bör optimeras samt den skriftliga behandlingsplanen uppdateras i direkt anslutning till KOL-progress.
Ta hänsyn till:
- fysisk kapacitet
- nutritionsbehandling
- arbetsterapeutiska insatser
- kuratorskontakt
- läkemedelsbehandling mot KOL (inklusive inhalationsteknik och användning av spacer)
- inkontinensbedömning
- eventuell logopedbedömning.
Säkerställ att patienten har relevant kunskap om: [4][5][6][3][10]
- sjukdomen
- läkemedel
- inhalationsteknik
- andningsteknik
- sekretmobilisering
- andningsstrategier vid exacerbation
- fördelar med fysisk träning/fysisk aktivitet
- energibesparande arbetssätt, hantering av vardagsaktiviteter
- nutrition och relevanta insatser
- handlingsstrategier vid dyspné och/eller ångest samt socialmedicinska aspekter på sjukdomen.
Uppdatera skriftlig behandlingsplan:
- Ge information om icke-farmakologisk behandling:
- rökavvänjning, ledarstyrd fysisk träning (konditions- och styrketräning) och nutritionsinsatser (vid behov efter screening)
- energibesparande arbetssätt, hantering av vardagliga aktiviteter och bedömning av hjälpmedel
- samtalsstöd.
AA Uppföljning inom 1-3 månader
Uppföljningsbesöket bör innehålla:
- bedömning av symtom (CAT och/eller mMRC) [4]
- anamnes om rökstatus, exacerbationer och fysisk aktivitet [4]
- bedömning av fysisk kapacitet med sex minuters gångtest (i andra hand en minut sit-to-stand test) [4]
- uppföljning av skriftlig behandlingsplan [4]
- undersökning av längd och vikt, inhalationsteknik samt pulsoximetri.[4]
- Medverka i uppföljningsbesök.
- Medverka i symtombedömning med CAT och mMRC.
- Delta i alla beslut om behandling.
- Delta aktivt i uppföljning och eventuell uppdatering av den skriftliga behandlingsplanen.
- Ta med inhalationsläkemedel till uppföljningsbesök.
AB Beslut: Föreligger behov av utökade insatser?
Gör en klinisk bedömning om patienten har behov av utökade insatser med anledning KOL-progressen.
- Nej: Fortsätt till (P).
- Ja: Fortsätt till (Utökade insatser).
Utökade insatser
Vid KOL-progress trots optimal konventionell farmakologisk och icke-farmakologisk behandling kan det bli aktuellt med utökade insatser enligt (AC), (AD) och (AE).
AC Icke-invasiva insatser
Palliativ vård: [18] [19]
- När det finns misstanke om palliativa vårdbehov hos patienter med KOL, det vill säga att sjukdomen kan leda till döden inom veckor, månader eller år, initieras parallellt. Detta innefattar att värdera patientens behov, upprätta behandlingsstrategi och erbjuda samtal vid allvarlig sjukdom.
- Den tidiga palliativa fasen för en patient med svår KOL kan sträcka sig över flera år. Palliativa/lindrande åtgärder kan kombineras med livsförlängande insatser. Symtomlindringen följer de generella rekommendationerna för KOL.
- Den sena palliativa fasen som innefattar palliativ vård i livets slutskede beskrivs i (AH).
Non-invasiv ventilation (NIV):[5] [16]
- Vid KOL med akut andningssvikt (pH ≤ 7,35, PaCO2 > 6,0 kPa), vanligtvis i samband med exacerbation, kan NIV minska dödligheten och förkorta vårdtiden på sjukhus.
- För utvalda patienter med kronisk hyperkapnisk andningssvikt (PaCO2 > 7 kPa) kan NIV i hemmet leda till mindre besvär.
- NIV som underhållsbehandling kan även övervägas hos personer med kvarvarande hyperkapné (PaCO2 > 7 kPa) 4 veckor efter exacerbation vid förekomst av symtom som morgonhuvudvärk, dagsömnighet, dyspné eller tecken på högersvikt.
- Behandlingen ska ges vid återkommande NIV-krävande exacerbationer (> 3 de senaste 12 månaderna).
- Patienter som utvecklar respiratorisk acidos med stigande PaCO2 under utprovning av hemsyrgas kan ha nytta av NIV.
- Med hänsyn till nuvarande evidens väger livskvaliteten tyngst och det ska finnas en låg tröskel att avbryta behandlingen.
- Överväg registrering i Luftvägsregistret och Swedevox.
Syrgasbehandling:[20] [21]
- I öppen vård motiverar SpO2 ≤ 92% i vila med varma händer kontroll av arteriell blodgas som utförs och bedöms inom den specialiserade vården.
- Vid svår kronisk hypoxemi (PaO2 < 7,4 kPa) kan långtidsbehandling med oxygen (LTOT) ges med hemsyrgas minst 15 timmar per dygn. Syftet är främst att förlänga överlevnaden.
- Efter en exacerbation med svår syrebrist (PaO2 < 6,7 kPa) bör patienten skrivas ut till hemmet med syrgasutrustning och följas upp med arteriell blodgas inom en till tre månader. Behandlingen avslutas om patienten vid uppföljningen inte längre uppfyller indikationen. Patienter med lindrigare syrebrist kan skrivas ut till hemmet utan syrgas med uppföljning med arteriell blodgas inom en månad.
- Palliativ syrgasbehandling efterfrågas ibland med syfte att lindra dyspné. Hos patient utan syrebrist är andra palliativa åtgärder viktigare, till exempel optimal inhalationsbehandling och inhalationsteknik, god andningsteknik, hjälpmedel samt informerande och stödjande samtal för att lindra patientens stress och ångestproblematik. Syrgas kan provas om SpO2 < 90% i vila, samtidigt med andra insatser för att lindra dyspné [ref 17]. Det är viktigt att utvärdera om den palliativa syrgasbehandlingen har gett avsedd symtomlindring, i annat fall ska den avslutas. Grundprincipen för lindring av andfåddhet är optimerad behandling av underliggande sjukdom, användning av fläkt, psykosocialt stöd och arbetsterapeutiska insatser. [8]
- Överväg registrering i Luftvägsregistret och Swedevox.
- Medverka och ta del av processen.
- Delta och berätta om önskemål gällande plats för den fortsatta vården i livets slutskede och om så önskas omhändertagande efter att döden har inträffat.
- Eventuellt involvera närstående.
- Följa överenskommen behandlingsordination och instruktioner om hygien och skötsel av utrustning.
- Följa överenskommen behandlingsordination och aktuella säkerhetsföreskrifter.
- Fortsätta vara rökfri.
- Inte använda gasspis, levande ljus eller vedeldning i hemmet.
AD Invasiva insatser
- Invasiva insatser [4]
Ventilbehandling: För patienter med utbrett, heterogent emfysem med betydande symtom trots optimerad behandling, kan bronkoskopisk endobronkiell ventilinläggning övervägas. Utfärda remiss till specialistcentrum.
Volymreducerande kirurgi: Hos enstaka patienter med heterogent ovanlobsemfysem kan lungvolymreduktion vara aktuellt. Utfärda remiss till specialistcentrum.
AE Lungtransplantation
Detta kan övervägas då, trots optimerad KOL-behandling, kronisk andningssvikt och/eller uttalad funktionsnedsättning föreligger, i frånvaro av kontraindicerande samsjuklighet eller andra faktorer. Remiss utförs av lungspecialist till specialiserat centrum för ställningstagande till operation.
För vägledning se:
- Utredning och bedömning, Vårdprogram lungtransplantation, Sahlgrenska Universitetssjukhuset
- Consensus document for the selection of lung transplant candidates: An update from the International Society for Heart and Lung Transplantation.
Vid lungtransplantation: Utgång, beskrivning av åtgärder i vårdförlopp avslutas.
För mer vägledning om vård efter lungtransplantation se:
AF Beslut: Har insatserna haft det förväntade resultatet?
Gör en klinisk bedömning om de insatserna som har genomförts har varit effektiva och lett till en adekvat förbättring i patientens tillstånd.
- Ja: Fortsätt till (P).
- Nej: Fortsätt till (AG).
AG Beslut: Finns det indikation för fler insatser?
Gör en klinisk bedömning om det finns fler insatser som patienten kan har nytta av.
- Ja: Fortsätt till (Utökade insatser).
- Nej: Fortsätt till (AH).
AH Palliativ vård i livets slutskede
- Palliativ vård i livets slutskede [19]
Den sena palliativa fasen innebär vård i livets slutskede där allt fokus ligger på livskvalitet. Icke-farmakologiska behandlingar såsom optimerad positionering i säng och/eller stol samt fläkt eller öppet fönster för att minska dyspné är av värde. Här kan det även finnas behov av opioider mot refraktär svår dyspné och bensodiazepiner mot oro och ångest.
Det finns ett antal tecken som talar för att en patient med KOL är i slutskedet av sin sjukdom och att förbättring inte längre är möjlig.
Dessa tecken är:
- en alltmer uttalad och irreversibel lungfunktionsnedsättning
- stigande koldioxidvärde (analys av arteriell blodgas tagen i vila)
- kakexi
- sekundär hjärtsvikt
- vilotakykardi
- tilltagande andfåddhet och trötthet redan vid mycket lätt ansträngning
- oförmåga att ta sig utanför bostaden
- depression
- tidig morgonångest.
Efter (U): Utgång, beskrivning av åtgärder i vårdförlopp avslutas.
För mer vägledning se:
- Medverka och ta del av processen.
- Delta och berätta om önskemål gällande plats för den fortsatta vården i livets slutskede och om så önskas omhändertagande efter att döden har inträffat.
- Eventuellt involvera närstående.
Patientmedverkan och kommunikation
Personcentrering och dokumenterad överenskommelse (patientkontrakt)
Personcentrering är beaktat i ovan beskrivna åtgärder. Utöver detta är nedanstående viktigt att lyfta fram.
Personcentrering förstärks genom aktiv och kontinuerlig dialog mellan patienten, och eventuellt dess närstående, och vårdgivaren.
De överenskomna åtgärderna, inklusive de som patienten själv ska utföra, lyfts fram och dokumenteras i en personcentrerad skriftlig behandlingsplan. Denna plan utformas interprofessionellt tillsammans med patienten och överensstämmer med intentionen i patientkontraktet.
I behandlingsplanen ingår åtgärder, men även strategier för att tidigt upptäcka en akut försämring av KOL samt vägledning om när och till vilken vårdnivå patienten kan vända sig vid en sådan försämring.
Medverkan i utredning och behandling
Patientutbildning erbjuds både på individ- och gruppnivå med syfte att öka patientens förståelse för KOL, att klargöra betydelsen av de olika terapeutiska åtgärderna och att lyfta den centrala rollen av egenvård för sjukdomens prognos. På detta sätt ökas patientens kunskap och motivation att medverka i sin behandling och genomföra de överenskomna åtgärderna som beskrivs i behandlingsplanen.
Stöd och information för patient och närstående
Utmaningar och mål
Patientens utmaningar
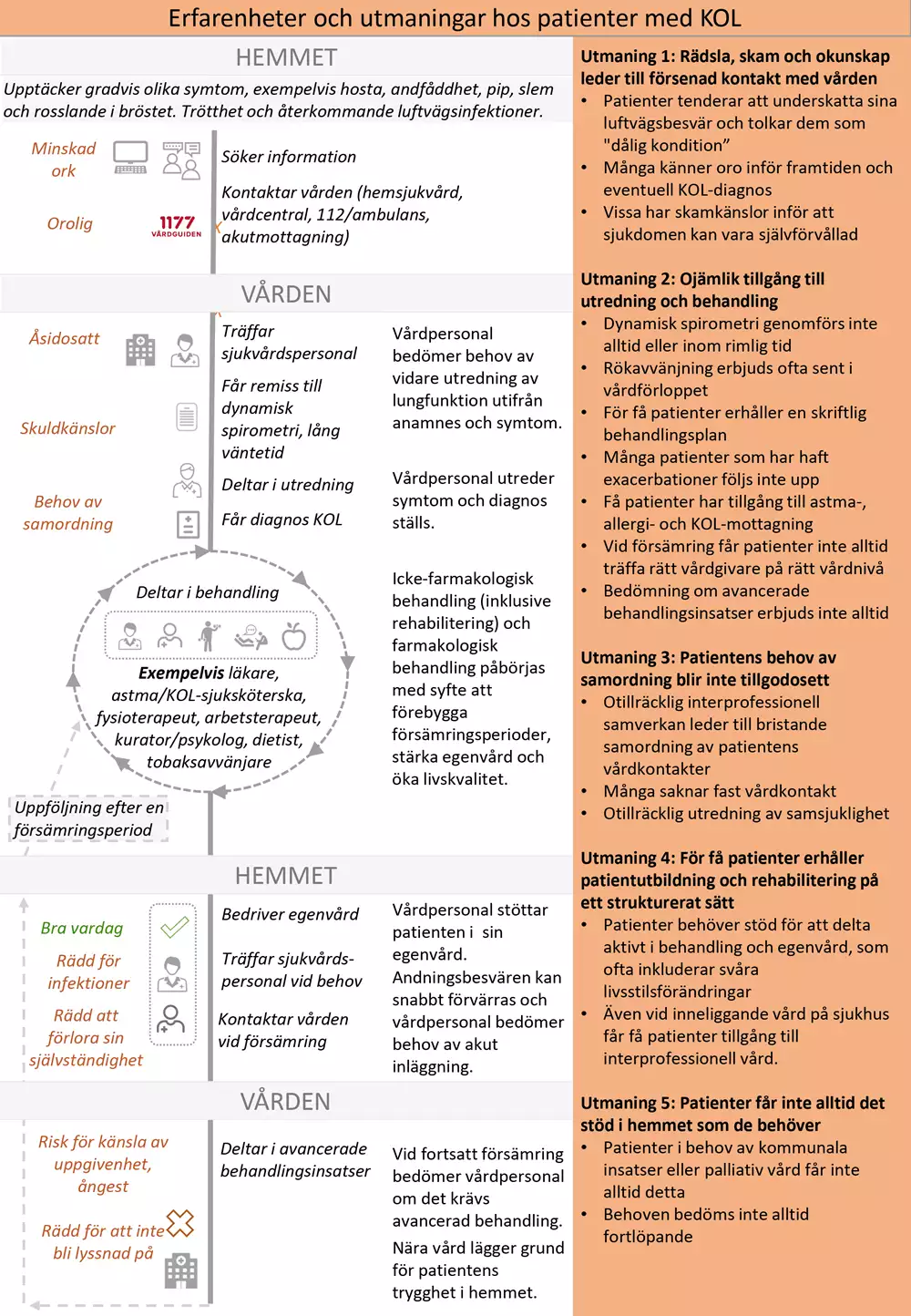
Utifrån patienters och närståendes erfarenheter har följande övergripande utmaningar identifierats:
- Rädsla, skam och okunskap leder till försenad kontakt med vården.
- Ojämlik tillgång till utredning och behandling.
- Patientens behov av samordning blir inte tillgodosett.
- För få patienter erhåller patientutbildning och rehabilitering på ett strukturerat sätt.
- Patienter får inte alltid det stöd i hemmet som de behöver.
Nulägesbeskrivning av patienters erfarenheter
Bilden nedan är en grafisk presentation av i nuläget vanligt förekommande erfarenheter av hälso- och sjukvården hos personer med KOL.
- I kolumn 1 beskrivs identifierade positiva och negativa patientupplevelser.
- I kolumn 2 anges för patienten vanligt förekommande aktiviteter och åtgärder.
- I kolumn 3 beskrivs vårdens vanligt förekommande aktiviteter och åtgärder.
- I kolumn 4 beskrivs huvudsakliga utmaningar som patienterna möter. Vårdförloppet är utformat för att adressera dessa utmaningar som även avspeglas i vårdförloppets mål och indikatorer.
Vårdförloppets mål
Övergripande mål för vårdförloppet är att
- minska den omfattande under- och feldiagnostiken av KOL
- fler patienter med KOL ska få sin sjukdoms svårighetsgrad, och därmed risken för allvarligt sjukdomsförlopp, bedömd
- fler patienter med KOL ska erbjudas regelbunden uppföljning i enlighet med nationella och internationella vård- och behandlingsriktlinjer
- fler patienter med KOL ska erbjudas tillgång till personcentrerade insatser för att stärka förmågan till egenvård, bromsa sjukdomsförloppet, förhindra exacerbationer, förbättra prognos och livskvalitet samt lindra i livets slutskede
- öka patienternas delaktighet i vård och behandling.
Kvalitetsuppföljning
Indikatorer för uppföljning
Indikatorerna nedan visar vilka indikatorer som avses följas i vårdförloppet. I bilagan längre ner finns mer information om uppföljning av detta vårdförlopp och dess indikatorer.
Läs mer om uppföljning av vårdförlopp under rubriken "Generellt om personcentrerade och sammanhållna vårdförlopp".
Resultatmått
- Antal patienter med KOL-diagnos som har haft en vårdkontakt, per 1 000 invånare
- Andel patienter med medelsvår eller svår KOL-exacerbation de senaste 12 månaderna
Processmått
- Andel patienter med KOL-diagnos som röker och som har fått erbjudande om rökavvänjning (Socialstyrelsen indikator 4.4, prioritet 1, målnivå ≥ 95%)
- Andel patienter som vid diagnostisering av KOL har genomgått mätning av FEV1/FVC efter bronkdilatation (Socialstyrelsen indikator 4.1, prioritet 1, målnivå ≥ 95%)
- Andel patienter med KOL-diagnos som har fått bedömning av hälsostatus med COPD Assessment Test (CAT) (Socialstyrelsen, indikator 4.2, prioritet 2, målnivå ≥ 95%)
- Andel patienter med KOL-diagnos som har genomgått strukturerad patientutbildning. Utbildningen bör innefatta kunskap om sjukdomen och information om läkemedelsbehandling inklusive inhalationsteknik, egenvård samt riskfaktorer, antingen individuellt i samband med besök eller i grupp (Socialstyrelsen indikatorer 4.10, prioritet 3, målnivå ≥ 80%)
- Andel patienter med KOL-diagnos som har fått mätning av fysisk kapacitet med sex minuters gångtest (Socialstyrelsen indikatorer 4.13, prioritet 2)
- Andel patienter med KOL-diagnos som fått konditions- och styrketräning (Socialstyrelsen, indikator 4.14, prioritet 3)
- Andel patienter med KOL-diagnos och BMI <22 som har haft vårdkontakt med dietist (Socialstyrelsen indikatorer 4.15, prioritet 3)
- Andel patienter med KOL-diagnos och hög symtombörda (>20 poäng i CAT) som har haft vårdkontakt med arbetsterapeut (Socialstyrelsen indikator 4.16, prioritet 3)
- Andel av patienter med KOL-diagnos som har skriftlig behandlingsplan (Socialstyrelsen, indikator 4.11, prioritet 3)
- Andel patienter med akut KOL-exacerbation som har fått återbesök inom sex veckor (Socialstyrelsen, indikator 4.17, prioritet 2)
Sammanfattning av vårdförloppet
Kroniskt obstruktiv lungsjukdom (KOL) är en av våra största folksjukdomar. I Sverige beräknas cirka 500 000 personer ha sjukdomen, som innebär ett stort lidande och höga kostnader för både individ och samhälle.
KOL är en underdiagnostiserad men även feldiagnostiserad sjukdom. Tidig diagnostik och insatta åtgärder, där rökstopp är den viktigaste, medför betydande vinster vad gäller behandlingseffekter, sjukdomsutveckling och samsjuklighet.
Eftersom KOL är en kronisk sjukdom ställs krav på regelbunden uppföljning, behandling av exacerbationer (försämringsperioder) och samsjuklighet samt identifiering av sjukdomsprogress.
Detta vårdförlopp är en vidareutveckling av den tidigare versionen som publicerades i september 2020 och ersätter därmed denna version.
Vårdförloppet beskriver hur tidig och korrekt diagnos säkerställs samt hur en mer standardiserad och strukturerad utredning, personcentrerad behandling och uppföljning bör ske. Detta innebär ett tydligare krav på exponeringsanamnes hos vuxna patienter som söker vård för luftvägs- eller andningsbesvär.
Vid låg tillgång till dynamisk spirometri kan utredningen initieras med FEV1/FEV6-mätning för att identifiera vilka personer som behöver genomgå dynamisk spirometri för mätning av lungfunktionen. Dynamisk spirometri är en förutsättning för diagnos och för fortsatt korrekt omhändertagande.
Efter diagnostik är symtomskattning tillsammans med exacerbationshistorik väsentligt för vidare utredning, behandling och regelbunden uppföljning.
Vårdförloppet beskriver även ytterligare insatser som kan vara aktuella vid sjukdomens progress exempelvis palliativ vård och syrgasbehandling.
Den personcentrerade skriftliga behandlingsplanen, som utformas interprofessionellt och tillsammans med patienten, är ett viktigt hjälpmedel för att stödja egenvård.
Det övergripande målet med vårdförloppet är att korrekt diagnos ställs tidigt samt att alla patienter med KOL erbjuds en effektiv och god vård i enlighet med nationella och internationella vård- och behandlingsriktlinjer.
För att följa upp vårdförloppet används indikatorer kopplade till bland annat rökanamnes, lungfunktionsundersökning, exacerbationer, patientutbildning och skriftlig behandlingsplan. Kvalitetsuppföljning genomförs via det nationella kvalitetsregistret Luftvägsregistret, Primärvårdskvalitet och Swedevox.
Nationellt system för kunskapsstyrning leder det övergripande arbetet med att utveckla personcentrerade och sammanhållna vårdförlopp, och detta kunskapsstöd har utvecklats inom ramen för Nationellt programområde (NPO) lung- och allergisjukdomar.
Generellt om personcentrerade och sammanhållna vårdförlopp
Om vårdförlopp
Personcentrerade och sammanhållna vårdförlopp syftar till att uppnå ökad jämlikhet, effektivitet och kvalitet i hälso- och sjukvården samt att skapa en mer välorganiserad och helhetsorienterad process för patienten.
Vårdförloppen utgår från tillförlitliga och aktuella kunskapsstöd och tas gemensamt fram av olika professioner inom regionernas nationella system för kunskapsstyrning.
I vårdförloppet beskrivs kortfattat vad som ska göras, i vilken ordning och när. Det beskriver en personcentrerad och sammanhållen vårdprocess som omfattar en hel eller en del av en vårdkedja. Åtgärderna kan individanpassas och inkluderar hur individens hälsa kan främjas.
Vårdförloppen avser minska oönskad variation och extra fokus riktas till det som inte fungerar i nuläget ur ett patientperspektiv. Det personcentrerade förhållnings- och arbetssättet konkretiseras genom patientkontrakt som tillämpas i vårdförloppen.
Den primära målgruppen för kunskapsstödet är hälso- och sjukvårdspersonal som ska få stöd i samband med vårdmötet. Avsnitten som rör utmaningar, mål och uppföljning av vårdförloppet är främst avsedda att användas tillsammans med beskrivningen av vårdförloppet vid införande, verksamhetsutveckling och uppföljning. De riktar sig därmed till en bredare målgrupp.
Om personcentrering
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom patientkontrakt, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling.
Patientkontraktet utgår från patienters och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Patientkontrakt kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd.
Mer information finns på SKR:s webbsida om patientkontrakt.
Om kvalitetsuppföljning
Vårdförloppet innehåller indikatorer för att följa upp i vilken grad patienten har fått vård enligt vårdförloppet. Befintliga källor används i den mån det går, men målsättningen är att strukturerad vårdinformation ska utgöra grunden för kvalitetsuppföljningen. Kvalitetsuppföljningen ska så stor utsträckning som möjligt baseras på information som är relevant för vården av patienten.
Vårdförloppets mål och åtgärder följs upp genom resultat- och processmått, vilket skapar förutsättningar för ett kontinuerligt förbättringsarbete.
För detaljerad information om hur indikatorerna beräknas, hänvisas till webbplatsen Kvalitetsindikatorkatalog där kompletta specifikationer publiceras i takt med att de är genomarbetade. Där beskrivs och motiveras också de valda indikatorerna.
Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt. Data redovisas könsuppdelat och totalt, och för både region- och enhetsnivå när det är möjligt och relevant.
Relaterad information
Kompletterande underlag
Konsekvensbeskrivning
Arbetsgruppens medlemmar
1. Zakrisson A-B, Jagorstrand B, Kull I. Beräkning av tid för astma/KOL-mottagningar i primärvård. Utifrån Socialstyrelsens riktlinjer från 2015 – Hur har det gått till? Lung & Allergiforum. 2018;4:27-30.
2. Kull I, Ställberg B. Nya kriterier för astma/KOL-mottagningar i primärvården. Patientutbildning, rökslutarstöd och fysisk aktivitet är prioriterat – även fysioterapeut bör inkluderas i teamet. Läkartidningen. 2018:115.
3. Escuder Miquel L, Emtner M, Stallberg B, Zakrisson A. Interprofessionell samverkan for astma-KOL. Allmänmedicin. Tidskrift for svensk förening for allmänmedicin. 2018;39(1):38.
4. Socialstyrelsen. Nationella riktlinjer för vård vid astma och KOL - Stöd för styrning och ledning 2020 [Hämtad 230320].
5. Läkemedelsverket. Behandlingsrekommendation: Kroniskt obstruktiv lungsjukdom (KOL). 2023 [Hämtad 230328].
6. Global Initiative for Chronic Obstructive Lung Disease (GOLD). Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease. 2023 Report [Hämtad 230320].
7. Vanfleteren LEGW, Spruit MA, Wouters EFM, Franssen FME. Management of chronic obstructive pulmonary disease beyond the lungs. The Lancet Respiratory Medicine. 2016;4(11):911-9
8. Regionala Cancercentrum i samverkan. Nationellt Vårdprogram Palliativ Vård 2021, kapitel 16.1.
9. Schrijver J, Lenferink A, Brusse-Keizer M, Zwerink M, van der Valk PD, van der Palen J, Effing TW. Self-management interventions for people with chronic obstructive pulmonary disease. Cochrane Database Syst Rev. 2022 Jan 10;1(1):CD002990. doi: 10.1002/14651858.CD002990.pub4. PMID: 35001366; PMCID: PMC8743569.
10. Socialstyrelsen. Nationella riktlinjer för prevention och behandling vid ohälsosamma levnadsvanor. Stöd för styrning och ledning. 2018 [Hämtad 230320].
11. McDonald MN, Wouters EFM, Rutten E, Casaburi R, Rennard SI, Lomas DA, Bamman M, Celli B, Agusti A, Tal-Singer R, Hersh CP, Dransfield M, Silverman EK. It's more than low BMI: prevalence of cachexia and associated mortality in COPD. Respir Res. 2019 May 22;20(1):100. doi: 10.1186/s12931-019-1073-3. PMID: 31118043; PMCID: PMC6532157.
12. Socialstyrelsen. Ändrade regel vid egenvård - Meddelandeblad. [Hämtad 230320].
13. Folkhälsomyndigheten. Rekommendationer om prioritetsordning för vaccination mot covid-19. [Hämtad 230320]
14. Nationellt kliniskt kunskapsstöd: KOL-exacerbation (nationelltklinisktkunskapsstod.se). [Hämtad 230320]
15. Machado A, Matos Silva P, Afreixo V, Caneiras C, Burtin C, Marques A. Design of pulmonary rehabilitation programmes during acute exacerbations of COPD: a systematic review and network meta-analysis. Eur Respir Rev. 2020 Nov 18;29(158):200039. doi: 10.1183/16000617.0039-2020. Erratum in: Eur Respir Rev. 2021 Feb 9;30(159): PMID: 33208486
16. Swedevox. Riktlinjer för hemventilatorbehandling 2019.
17. Kon SS, Canavan JL, Jones SE, Nolan CM, Clark AL, Dickson MJ, Haselden BM, Polkey MI, Man WD. Minimum clinically important difference for the COPD Assessment Test: a prospective analysis. Lancet Respir Med. 2014 Mar;2(3):195-203. doi: 10.1016/S2213-2600(14)70001-3. Epub 2014 Feb 4. PMID: 24621681.
18. Socialstyrelsen. Palliativ vård - förtydligande och konkretisering av begrepp, Artikelnummer 2018-8-6. [Hämtad 220320].
19. Regionala Cancercentrum i samverkan. Nationellt Vårdprogram Palliativ Vård 2021, kapitel 15.3. [Hämtad 230320].
20. Swedevox. Riktlinjer LTOT i hemmet, 2021.
21. Socialstyrelsen. Nationella riktlinjer för vård vid astma och KOL. Indikatorer. Bilaga. 2020. [Hämtad 230320].