Hitta på sidan
Diabetes med hög risk för fotsår
Nationellt vårdförlopp med regionala tillägg.
Omfattning av kunskapsstödet
Vårdförloppet inleds vid fotsår eller hög risk för fotsår hos patienter med diabetes och pågår vanligen livet ut.
En fullständig beskrivning av kriterier för omfattningen finns under rubriken Ingång och utgång.
Vårdnivå och samverkan
Idag rekommenderas att patienter remitteras till specialiserad vård om ett fotsår inte läkt eller uppvisat uppenbara läknings tecken inom två veckor efter sårdebut [1]. Omhändertagandet i specialiserad vård sker i samverkan med primärvård vilket innefattar både regional och kommunal hälso- och sjukvård.
Omhändertagandet inkluderar förutom diagnostik och lokalbehandling bland annat avlastning, behandling av sårinfektion och perifer arteriell kärlsjukdom, ödembehandling samt optimerad kardiovaskulär och metabol behandling [2].
Det saknas idag en entydig definition av vilka specialiteter och kompetenser som bör vara involverade i en specialiserad vård. Detta anpassas utifrån lokala förutsättningar för att på kortast möjliga tid uppnå komplett läkning och optimerad gångförmåga. Detta vårdförlopp definierar de åtgärder som bör täckas av specialiserad vård.
För personer med diabetesrelaterade fotkomplikationer finns det variationer i både omhändertagande och utfall. Antalet enheter inom specialiserad vård är idag färre än vid sekelskiftet och det finns skillnader avseende basalt omhändertagande [3].
Detta vårdförlopp beskriver de kompetenser och åtgärder som bör inkluderas i prevention och behandling av fotkomplikationer hos en person med ökad risk för fotsår. Hur verksamheten organiseras bör definieras utifrån lokala förutsättningar.
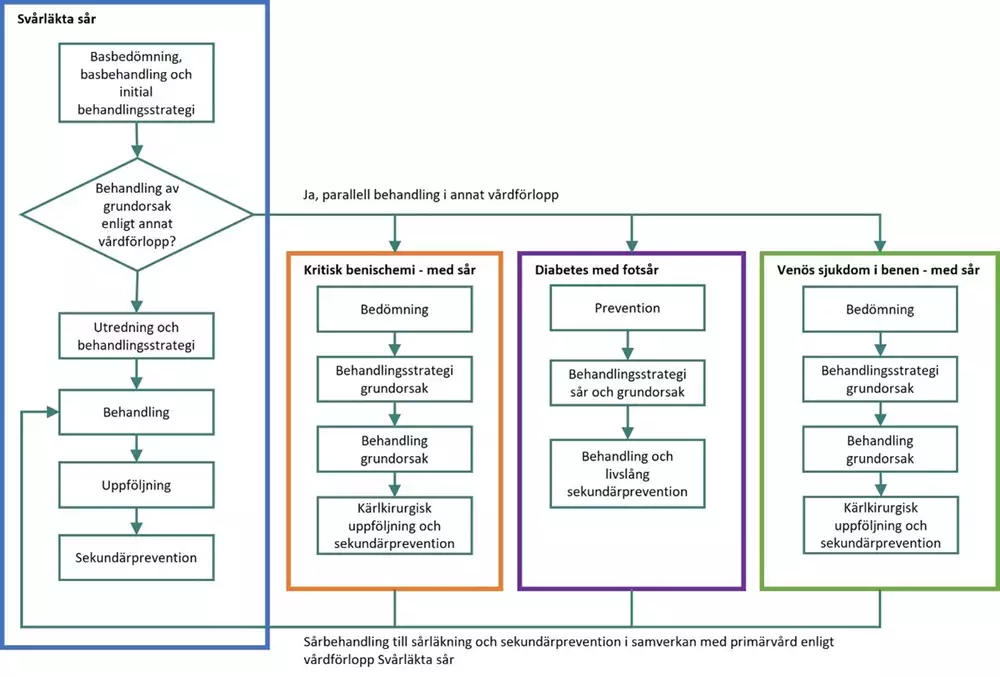
Beroende på sårets grundorsak kan patienter med svårläkta sår utredas, behandlas och följas upp inom olika medicinska specialiteter. När sår orsakas av flera underliggande grundsjukdomar måste samtliga beaktas och behandlas. Det innebär att patienter med svårläkta sår kan omfattas av åtgärder i flera olika vårdförlopp, ofta parallellt. Bilden nedan beskriver hur dessa vårdförlopp förhåller sig till varandra när det gäller handläggning av patienter med svårläkta sår. För fotsår hos personer med diabetes beaktas att om såret inte visat uppenbara läkningstecken inom 2 veckor efter sårdebut bör patienten remitteras till specialiserad vård.
Relaterade kunskapsstöd
Nationellt kliniskt kunskapsstöd:
Om hälsotillståndet
Definition
Sår vid eller nedanför anklen hos person med diagnosticerad diabetes mellitus.
Förekomst
Diabetes mellitus (framöver benämnt diabetes) är en vanligt förekommande metabol sjukdom som är förknippad med ökad förekomst av mikro- och makrovaskulära komplikationer och förtida död [4] [5]. Cirka fem procent av den svenska befolkningen har en diabetesdiagnos och hos personer äldre än 65 år är förekomsten cirka 15 procent [5].
Diabetesrelaterade fotkomplikationer är vanliga över tid, med en årlig incidens på två till fyra procent hos personer med diabetes och en livstidsrisk om cirka 25 procent [6].
Orsaker
Orsaken till utveckling av fotsår är multifaktoriell och inkluderar bland annat försämrad motorisk, sensorisk och autonom nervfunktion, störd funktion i de små blodkärlen, ökad utveckling av åderförkalkning i de stora blodkärlen och försämrat immunförsvar [6].
Samsjuklighet
Patienterna har ofta en betydande samsjuklighet.
Sjukdomsförlopp
När en fotskada uppkommit är tiden till dess att patienten får diagnos och påbörjad behandling i specialiserad vård en viktig prognostisk faktor för läkning och tid till läkning [7].
Komplikationer
Fotsår hos personer med diabetes är den i västvärlden vanligaste orsaken till icke-traumatisk amputation i nedre extremiteterna [8] [9]. Patienternas livskvalitet är, mätt på gruppnivå, låg. Förekomst av fotsår hos patient med diabetes är associerad med likartad femårsmortalitet som den vid allvarlig cancersjukdom såsom tjocktarms- eller lungcancer [10] [11].
Ingång och utgång
Ingång i vårdförloppet
Ingång i vårdförloppet ska ske när en patient har diabetes och uppfyller ett eller flera av följande kriterier:
- Patienten har tecken på distal neuropati eller perifer kärlsjukdom (motsvarar riskgrupp 2).
- Patienten har tidigare haft fotsår som krävt vård inom specialiserad vård eller primärvård, har genomgått amputation, har en fotdeformitet eller hudpatologi såsom till exempel omfattande förhårdnad (motsvarar riskgrupp 3).
- Patienten har pågående fotsår, oavsett förekomst av neuropati, kärlsjukdom eller misstanke om aktiv osteoartropati, så kallad Charcotfot (motsvarar riskgrupp 4).
Ingång i vårdförloppet bygger på den rekommenderade riskklassificering som används av Sveriges Kommuner och Regioner (SKR) och är etablerad i Nationella diabetesregistret [1].
Riskklassificering
| Riskkategori | Symtom |
|---|---|
| 1 | Det finns inga tecken på distal neuropati, perifer kärlsjukdom eller andra fotproblem |
| 2 | Det finns tecken på distal neuropati eller kärlsjukdom. |
| 3 | Det föreligger distal neuropati eller kärlsjukdom i kombination med förekomst av fotsår eller amputation, fotdeformitet av klinisk betydelse eller hudpatologi (till exempel betydande förhårdnad eller fissur). |
| 4 | Det föreligger pågående fotsår, oavsett neuropati eller kärlsjukdom, alternativt grav osteoartropati eller kvarstående smärta i foten. |
Utgång ur vårdförloppet
Vårdförloppet pågår vanligen livet ut men utgång ur påbörjat vårdförlopp kan ske vid:
- bilateral amputation ovanför ankeln
- övergång till palliativ vård i livets slutskede.
Flödesschema och åtgärder
Flödesschemat är en översikt av de åtgärder som ingår i vårdförloppet. Beskrivning i text finns i åtgärdsbeskrivningen.
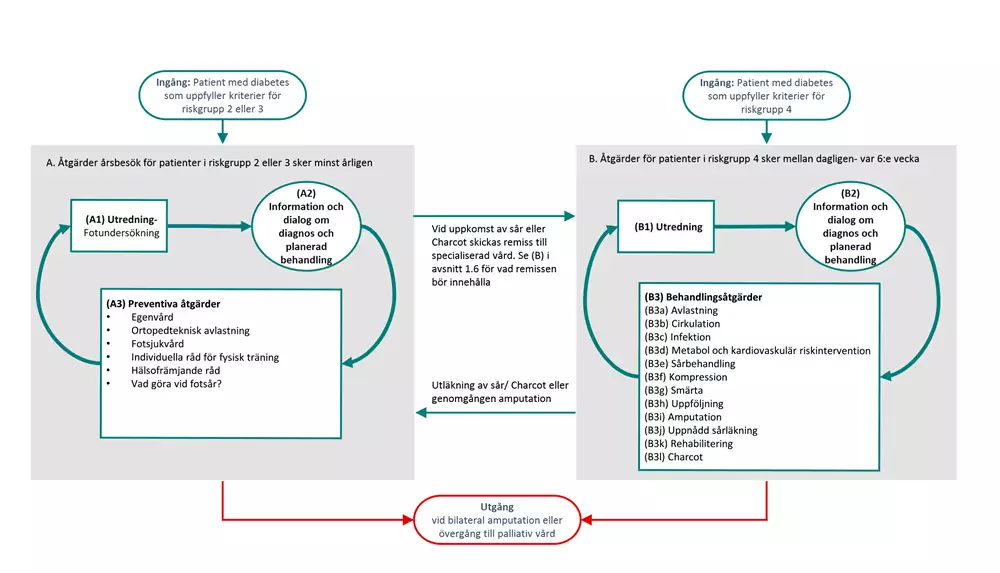
Vårdförloppets åtgärder
Här beskrivs de åtgärder som ingår i vårdförloppet.
A Riskgrupp 2 eller 3 – prevention
Åtgärder årsbesök för patienter i riskgrupp 2 eller 3 sker minst årligen
Hälso- och sjukvårdens åtgärder
Patientens behandlande läkare och diabetessjuksköterska ansvarar för fotundersökning, som ska genomföras minst årligen, med åtgärder enligt nedan. Remitteringsvägar till fotsjukvård och ortopedteknisk avlastning behöver vara etablerade inom organisationen.
För patienter med tidigare avancerad fotskada och hög risk för ny skada kan fortsatt sekundärpreventivt omhändertagande, utifrån lokala riktlinjer, ske vid diabetesfotmottagning eller motsvarande.
A1 Utredning
Hälso- och sjukvårdens åtgärder
Genomför en basal strukturerad fotundersökning enligt SKR:s broschyr Fotundersökning vid diabetes [1].
Ange riskklassificering enligt nationellt vårdprogram [1].
A2 Information och dialog om diagnos och planerad behandling
Hälso- och sjukvårdens åtgärder
Diskutera följande med patienten:
- sjukdomen och sjukdomens utveckling
- behandlingsalternativ
- utredningsgång
- nödvändig sekundärprevention.
Ta fram en vårdplan tillsammans med patienten. Planen bör innehålla
- patientens förväntningar och mål
- diagnoser och omvårdnadsdiagnoser
- egenvårdsaspekter och eventuellt behov av stöd för att klara denna
- utvärdering av funktion av ortopedtekniska hjälpmedel
- resurser, hinder och möjliga risksituationer
- vilka åtgärder vården bidrar med
- information om vad patienten bör göra själv om det uppstår fotsår eller andra fotskador
- planerad uppföljning.
Patientens åtgärder (efter förmåga)
- Inspektera fötterna dagligen och kontakta vården vid upptäckt sår, blåsbildning eller annan skada.
- Använd rekommenderade ute- och inneskor.
- Vidmakthåll optimerad fotstatus genom god fothygien. Detta inkluderar användning av rekommenderad mjukgörande kräm/salva samt regelbunden fotvård på optimal nivå.
- Delta i framtagande av, samt följ överenskommen vårdplan.
A3 Preventiva åtgärder
Hälso- och sjukvårdens åtgärder
Utför följande:
- Ge patienten skriftliga råd om egenvårdsåtgärder.
- Remittera till fotsjukvård i preventivt syfte.
- Remittera till ortopedteknisk enhet för behovsbedömning och åtgärd.
- Prova ut avlastande ortos att använda när patienten ligger, vid risk för hälsår.
- Ge råd om fysisk aktivitet baserat på patientens fotstatus.
- Kartlägg riskfaktorer och inled i samråd med patienten åtgärder för hälsosamma levnadsvanor utifrån individuella förutsättningar i enlighet med Socialstyrelsens riktlinjer.
- Rökstopp är högprioriterat, liksom förändring av ohälsosamma matvanor och minimerad alkoholkonsumtion.
- Ge information om klinisk bild vid Charcotfot.
- Ge information om kontaktvägar vid fotskada.
- Säkerställ en god diabetesvård enligt gällande behandlingsriktlinjer.
- Överväg behandling med acetylsalisylsyra (ASA) vid förekomst av perifer kärlsjukdom.
Se IWGDF-Guidelines Prevention [12].
Patientens åtgärder (efter förmåga)
- Följ givna egenvårdsråd.
- Undersök fötterna dagligen och kontakta vården enligt given instruktion.
B Omhändertagande av fotsår hos person med diabetes
Åtgärder för patienter i riskgrupp 4 sker mellan dagligen - var 6:e vecka
Hälso- och sjukvårdens åtgärder
Patienterna behandlas i samverkan med primärvård och samordnas från specialiserad vård om inte särskilda skäl finns. Erbjud korta ledtider enligt nedan (B1-B3) för att kunna ge en god vård.
Remittera patienter med fotsår till specialiserad vård om såret inte läkt eller väsentligen förbättrats inom två veckor. Följande information ska ingå i remissen eller vara lätt tillgänglig enligt överenskomna rutiner:
- beskrivning av sårlokalisation
- sårduration
- sårstatus inklusive infektion
- fotodokumentation av sår
- information om aktuell fotsårsbehandling
- tidigare fotproblem
- samsjuklighet och rörlighetsförmåga
- läkemedelsbehandling
- perifer cirkulation
- palpabla pulsar eller ankel-brachial index (ABI).
Vid misstanke om Charcotfot, kontakta omedelbart specialiserad vård, alternativt remittera patienten till akutmottagning.
Patientens åtgärder (efter förmåga)
Kontakta vården vid tillkomst av vävnadsskada i foten eller om foten blir ”varm, röd och svullen”, där annan välgrundad förklaring än Charcotfot inte är uppenbar.
B1 Utredning
Hälso- och sjukvårdens åtgärder
Bedöm följande:
- samsjuklighet
- eventuell immundämpande behandling
- perifer nervfunktion
- perifer cirkulation (klassifikation enligt WIFI)
- infektionsstatus (klassifikation enligt IDSA/IWGDF)
- perifera ödem
- allmäntillstånd
- smärtförekomst.
Klassificera sår enligt San Antonio-klassifikationssystemen för interkollegial sårstatuskommunikation.
Patientens åtgärder (efter förmåga)
Kontakta omgående hälso- och sjukvården vid upptäckt av sår. Om etablerad kontakt finns med en diabetesfotmottagning, kontakta denna.
B2 Information och dialog om diagnos och planerad behandling
Hälso- och sjukvårdens åtgärder
Diskutera följande med patienten:
- sjukdomen och sjukdomens utveckling
- behandlingsalternativ
- utredningsgång
- nödvändig sekundärprevention.
Ta fram en vårdplan tillsammans med patienten. Planen bör innehålla:
- patientens förväntningar och mål
- diagnoser, inklusive omvårdnadsdiagnoser
- vad patienten behöver göra och vilket stöd patienten behöver för att uppnå uppsatta mål
- resurser, hinder och möjliga risker med tillståndet samt olika behandlingsalternativ
- vilka åtgärder och ordinationer hälso- och sjukvården bidrar med
- tidsplan för nästkommande besök eller kontakt
- information om tecken på̊ försämring samt förebyggande åtgärder
- kontaktvägar vid försämring (kontorstid och jourtid)
- initierad samordnad individuell planering (SIP) vid behov
- planerad uppföljning.
Patientens åtgärder (efter förmåga)
Delta i framtagande av, och följa överenskommen vårdplan.
B3 Behandlingsåtgärder
Bedöm följande områden vid varje besök som sker inom ramen av vårdförloppet:
Avlastning
Avlastning är en av de viktigaste faktorerna för att såren ska läka. Det gäller i synnerhet plantara, neuropatiska fotsår.
Avlastning vid plantara fotsår:
- Vid plantara fram- eller mellanfotsår uppnås optimal avlastning med knähög, icke avtagbar låst avlastning (cirkulärgips alternativt knähög ortos (till exempel walkerortos). Vid samtidig perifer ischemi eller infektion av minst måttlig grad, bör avtagbar avlastning användas.
- När låst avlastning inte är möjlig är knähög, avtagbar avlastning ett andrahandsval. När knähög avlastning inte är möjlig kan ankelhög avlastning användas.
- Vid plantara hälsår rekommenderas dygnet-runt användning av hälsårsavlastande ortos.
- När ingen avlastning enligt ovan kan användas bör avlastning med fotbäddar och behandlingsskor användas. Det saknas evidens för huruvida avlastning enbart med kryckor eller sängläge ger effekt på sårläkning.
Avlastning vid icke-plantara fotsår:
- Vid icke-plantara sår rekommenderas en avtagbar ankelhög avlastning, anpassade skor, skoändringar, ortoser inklusive tåortoser beroende av lokalisation.
Fysisk aktivitet:
- Ge patient med fotsår individuella råd om fysisk aktivitet anpassat till fotstatus och typ av avlastning.
Kirurgiska avlastande åtgärder:
- Ortopedkirurgisk åtgärd av felställningar och tryckpunkter med hög risk för sår bör övervägas.
Se IWGDF-Guidelines, Avlastning [13].
- Använd såravlastande hjälpmedel då det är en framgångsfaktor för god sårläkning.
- Tillämpa egenaktivitet utifrån givna råd.
Cirkulation
Utred patientens cirkulation:
- Genomför en klinisk bedömning.
- Komplettera vid behov, utifrån lokal överenskommelse och förutsättning, med distal tryckmätning, företrädesvis mätning av arteriellt tåtryck.
Ta ställning till om kontakt med kärlkirurg behöver tas:
- Vid objektiva fynd som påvisats i kärlstatus tillsammans med sänkt ankeltryck (< 50—70 mmHg; ABI < 0,5*) eller sänkt tåtryck (< 30—50 mmHg), stärks misstanken om kritisk ischemi (KI) men dessa är inte nödvändiga för kontakt med kärlkirurg.
- Stela kärl kan förorsaka falsk förhöjda ABI, varför tåtrycksmätning bör göras vid ”normala” eller förhöjda ABI ( > 1,3).
- Denna undersökning bör däremot inte fördröja kontakt med kärlkirurg vid allvarlig och snabbt progredierande vävnadsskada.
Följande tidsangivelser gäller för kontakt med kärlkirurg:
- Vid KI i kombination med djup fotinfektion, omfattande vävnadsskada eller snabbt progredierande gangrän, ta direkt telefonkontakt med kärlkirurg.
- Vid kritisk ischemi och stabilt sår begränsat till tå, remittera patienten till kärlkirurg för bedömning.
- Vid fotsår som inte uppvisat tydliga läkningstecken efter sex veckors behandling vid specialiserad vårdenhet bör värdering av kärlstatus, till exempel duplex, alternativt kontakt med kärlkirurg övervägas.
Se personcentrerat och sammanhållet vårdförlopp Kritisk benischemi för information kring kärlkirurgisk handläggning och prioritering.
Cirkulationen kan vanligtvis förbättras av yttre kompressionsbehandling, inklusive pumpstövelbehandling, vid förekomst av till exempel pittingödem (se B3 Kompressionsbehandling).
Se IWGDF-Guidelines, Perifer arteriell cirkulation [14].
Infektion
Använd IDSA/IWGDF [15] för infektionsklassificering av fotsår vid diabetes samt för beskrivning och behandling av infektion.
Ett sår bedöms som infekterat om såret inte läker och minst två av följande tecken på infektion finns:
- rodnad
- värmeökning
- ömhet eller smärta
- svullnad
- varig sekretion.
Sårodling
- Ett icke inflammerat sår behöver inte odlas men ska läggas om regelbundet för att förhindra invasion av sjukdomsalstrande bakterier.
- Infekterade sår bör odlas efter noggrann debridering och rengöring, skicka helst en biopsi för odling.
- Antibiotikaresistensbestämning är viktigt för att kunna välja effektiv behandling, men även för att följa utvecklingen över tid avseende uppkomst av antibiotikaresistens ur epidemiologiskt perspektiv.
Antibiotikabehandling
- Inled antibiotikabehandling om lokalbehandlingen med revision och omläggningar inte ger förväntad effekt.
- Använd rekommenderade läkemedel:
- Välj i första hand flukloxacillin om njurfunktionen inte är allvarligt sänkt. Resistens mot flukloxacillin är mycket ovanligt i Sverige men bör beaktas om såret uppkommit utomlands.
- Vid penicillinallergi rekommenderas i första hand klindamycin. Resistens mot klindamycin är vanligare än mot flukloxacillin, varför odling med resistensbestämning är viktigt inför all antibiotikabehandling, men främst vid penicillinallergi.
- Vid ytliga infekterade sår rekommenderas behandlingstiden med antibiotika hållas så kort som möjligt och inte överstiga tre veckor.
- Vid infektion som involverar skelettet rekommenderas längre behandlingstid, vanligen sex till tolv veckor.
Kontakta specialiserad vård vid tillkomst av infektionstecken eller problem att tolerera insatt antibiotikabehandling.
Metabol och kardiovaskulär riskintervention
Ha dialog med patienten och upprätta en vårdplan gemensamt.
- Uppmana patienten till nikotinfrihet, i synnerhet rökstopp, och informera om vilket stöd som finns för att uppnå detta.
- Eftersträva att patienten har en så god glykemisk kontroll som möjligt utan förekomst av hypoglykemier.
- Använd SGLT-2-hämmare endast efter särskilt övervägande hos patienter med aktiva fotsår eller KI, på grund av möjlig ökad risk för amputation [16].
- Överväg kolesterolsänkande läkemedel såvida LDL inte understiger 1,8 mmol/L.
- Eftersträva systoliskt blodtryck under 140 mmHg och basera blodtryckssänkande behandling på RAS-blockad.
- Överväg behandling med acetylsalicylsyra (ASA) och hos patienter med perifer ischemi, även lågdos [17].
Eftersträva anabol metabolism och värdera patientens behov av näringstillskott, vid behov med stöd av dietist. Se ADA Standards of Care in Diabetes [18].
Lokal sårbehandling
- Debridera såret till blödande vävnad, såvida inte kliniskt betydande ischemi föreligger. Torra svarta nekroser lämnas vanligen orörda. Debridera randzonen [19] [20].
- Välj primärförband utifrån lokala behandlingsriktlinjer baserat på sårets vätskningsgrad, omläggningsfrekvens och förbandskostnad [20] [21] [22].
Använd andra dokumenterade tilläggsbehandlingar utifrån regionala eller lokala behandlingsriktlinjer.
Kompressionsbehandling
Behandling av ödem har stor betydelse för god sårläkning.
Överväg
- behandling med kompressionsstrumpor
- pumpstövelbehandling
- remittering till varicerkirurgi vid synliga varicer eller venösa hudförändringar enligt personcentrerat och sammanhållet vårdförlopp Venös sjukdom i benen - varicer och venösa bensår.
Beakta förekomst av eventuell arteriell cirkulationsnedsättning vid val av kompressionsgrad.
Smärta
Diagnostik:
- Fråga om smärtproblem i nedre extremiteten.
- Skatta smärtan med VAS-skalan.
- Om möjligt bör smärtorna karakteriseras utifrån neuropatisk, ischemisk, belastningsrelaterad eller annan orsak.
Behandling:
- Vid belastningsrelaterad smärta, korrigera den ortopedtekniska avlastningen.
- Initiera arteriell kärlutredning vid misstanke om ischemiska smärtor, alternativt remittera patienten direkt till kärlkirurg.
Vid neuropatiska smärtor, prova i första hand läkemedel med bevisad nyttoeffekt såsom gabapentin, pregabalin, duloxetin eller tricykliska antidepressiva läkemedel.
Beskriv besvären i en smärtdagbok.
Uppföljning
Genomför regelbunden uppföljning inom specialiserad vård.
- Behandlingsrekommendationer utgår från specialiserad vård.
- Uppföljningsintervall (vanligen mellan en dag till sex veckor) bestäms utifrån aktuellt sårstatus och behandlingsåtgärder.
Genomför uppföljning inom primärvård:
- Bedöm sårstatus och sårbehandling mellan besök inom specialiserad vård.
Vid försämring under uppföljning:
- Vid försämring av sårstatus kontaktar primärvård skyndsamt specialiserad vård som gör snar bedömning av såret och vidtar åtgärder utifrån (B3).
Inskrivning på sjukhus sker vid allmänpåverkan, allvarlig lokal sårinfektion, kritisk ischemi eller annan allvarlig extremitetshotande försämring. Inneliggande vård bör företrädesvis ges på avdelning med erfarenhet av vård av denna patientgrupp.
Amputation
Indikationerna för amputation ovanför ankeln är primärt någon av följande:
- Livs- och/eller extremitetshotande fotinfektion trots optimal behandling.
- Icke åtgärdbar allmänpåverkande ischemi i nedre extremitet.
- Icke behandlingsbara ischemiska smärtor.
- Förväntad förbättrad livskvalitet hos person med svårläkta eller recidiverande fotsår med påverkan på gångförmåga och livskvalitet.
Ta beslut i samråd med patienten. Hos patient med nedsatt funktionsförmåga eller kommunikationssvårigheter, tas beslut i samråd med närstående och hälso- och sjukvårdens företrädare. Dessa beslut eller samtal bör inkludera specialiserad vård.
Uppdatera patientens vårdplan tillsammans med patienten och/eller eventuella närstående. Planen bör kompletteras med:
- patientens förväntningar och mål
- diagnoser inklusive omvårdnadsdiagnoser
- vad patienten behöver göra och vilka behov av stöd patienten har för att uppnå målen
- resurser, hinder och möjliga risker med amputation eller beslut om att avstå från amputation
- vilka åtgärder och ordinationer hälso- och sjukvården bidrar med
- information om varningstecken på försämring samt förebyggande åtgärder
- kontaktvägar vid försämring (kontorstid och jourtid)
- samordnad individuell planering (SIP) vid behov
- planerad uppföljning.
- Förstå konsekvenserna av jakande och nekande beslut om amputation.
- Förstå innebörden av post-operativ träning av stump och eventuell protes.
- Medverka i beslut om amputation, eventuellt tillsammans med närstående.
Uppnådd sårläkning
- Förse patienten med ortopedteknisk avlastning för inom- och utomhusbruk.
- Säkerställ fortsatt preventiv fotsjukvård.
- Ge råd om fortsatt fysisk aktivitet.
Gör fortsatt uppföljning enligt (A), riskgrupp 3.
Rehabilitering
Vid behov av styrke- eller koordinationsrehabilitering, remittera till fysioterapeut (sjukgymnast). Detta inkluderar personer som fått gipsbehandling eller ortopedteknisk behandling.
Charcotfot
Vid klinisk misstanke om osteoartropati (så kallad Charcotfot) ska den påverkade extremiteten omedelbart avlastas, företrädesvis med underbensgips, i andra hand med avtagbar ortos (till exempel walkerortos). Magnetkameraundersökning är vanligen den bästa radiologiska metoden för diagnostik.
Behandling sker i specialiserad vård.
Patientmedverkan och kommunikation
Patientmedverkan och dokumenterad överenskommelse (patientkontrakt)
Personcentrering och patientkontrakt är beaktat i ovan beskrivna åtgärder. Utöver detta är nedanstående viktigt att lyfta fram.
Det är viktigt att lyfta fram hur patientens delaktighet i utredning, behandling, uppföljning och den egna vården kan möjliggöras. Om patienten själv har svårt att föra sin talan bör närstående, och i förekommande fall också tolk, involveras tidigt.
Innehållet nedan inkluderas i patientkontraktet som också beskriver åtgärder som behöver vidtas för att nå målen och vem som är ansvarig för att åtgärderna genomförs.
Medverkan vid utredning och behandling
Dialogen sker utifrån ett personcentrerat förhållningssätt med fokus på sjukdomen, olika behandlingsalternativ, hur utredningen går till, farmakologisk sekundärprevention, egna förväntningar och resurser samt hur egenvården kan genomföras.
Patienten ges möjlighet att diskutera aktuella behandlingsmetoders för- och nackdelar, varefter behandlingsbeslut fattas av vårdpersonal och patient i samråd. När det finns indikation för amputation bör dialogen även belysa primär amputation som behandlingsalternativ.
Medverkan vid uppföljning
När patientens sår har läkt förs en dialog om gemensamma mål med uppföljning och fortsatta insatser mellan vårdgivare och patient och i aktuella fall även närstående. Information ges och dialog förs om betydelsen av sekundärpreventiv läkemedelsbehandling och förändring av ohälsosamma levnadsvanor. Informationen bör ges både muntligt och skriftligt.
Fast vårdkontakt
Den fasta vårdkontakten utses för att öka patientens trygghet samt säkra tillgängligheten och öka delaktigheten, effektiviteten och kontinuiteten i vården.
Den fasta vårdkontakten tillgodoser att patienten får rätt information och att kommunikationen fungerar mellan patienten och vårdpersonalen. Hen förmedlar även kontakter med andra yrkesgrupper samt ha en dialog med patienten och vid behov även med närstående.
Den fasta vårdkontakten har ett övergripande ansvar och är samtidigt den primära kontakten för övrig vårdpersonal inom primärvården. Av patientkontraktet framgår tydligt vem patienten kan kontakta när den fasta vårdkontakten inte är tillgänglig.
Den fasta vårdkontakten i den specialiserade vården bör vara vårdpersonal med erfarenhet av patientgruppen. Den fasta vårdkontakten koordinerar patientens resa genom vårdförloppet.
Stöd och information för patient och närstående
Utmaningar och mål
Patientens utmaningar
Utifrån patienters och närståendes erfarenheter har följande övergripande utmaningar identifierats:
- svårt med kroppsliga besvär
- svårt att hantera vardagen
- skäms för sin kropp
- svårt i kontakten med vården och icke-anpassad information
- svårt med samordning och resor
- svårt att leva med flera sjukdomar.
Nulägesbeskrivning av patienters erfarenheter
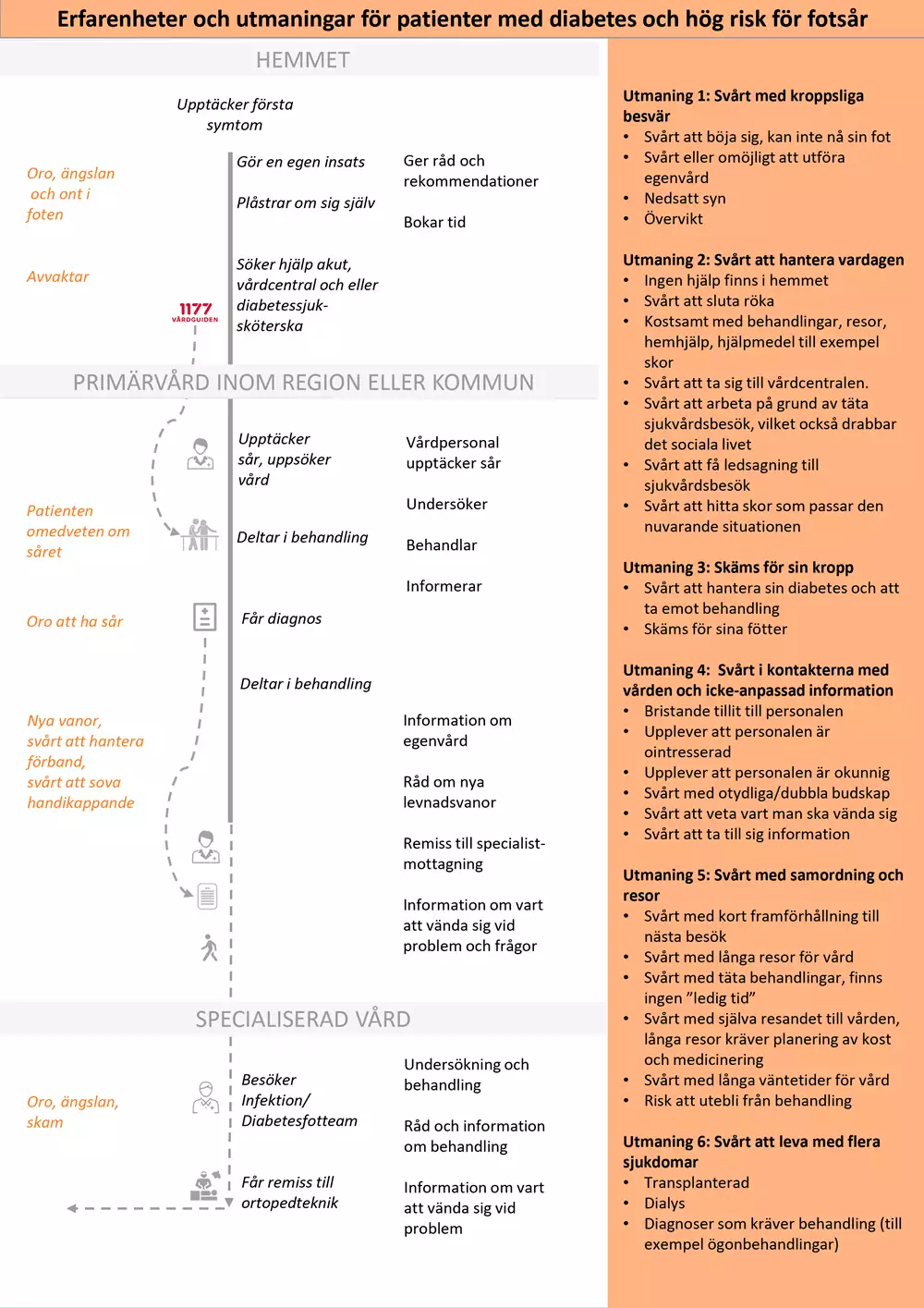
Bilden nedan är en grafisk presentation av i nuläget vanligt förekommande erfarenheter av hälso- och sjukvården hos personer som har diabetes med hög risk för fotsår.
- I kolumn 1 beskrivs identifierade positiva och negativa patientupplevelser.
- I kolumn 2 anges för patienten vanligt förekommande aktiviteter och åtgärder.
- I kolumn 3 beskrivs vårdens vanligt förekommande aktiviteter och åtgärder.
- I kolumn 4 beskrivs huvudsakliga utmaningar som patienterna möter. Vårdförloppet är utformat för att adressera dessa utmaningar som även avspeglas i vårdförloppets mål och indikatorer.
Vårdförloppets mål
Vårdförloppet har som övergripande mål att förbättra hälsorelaterad livskvalitet och öka delaktigheten hos patienter med fotkomplikationer genom en ökad medvetenhet om diabetesrelaterade fotkomplikationer hos patienter, närstående och vårdgivare. Vårdförloppets mål är en jämlik och god vård för och ett förbättrat omhändertagande av patienter med ökad risk för fotkomplikationer.
Mer specifikt syftar vårdförloppet till att minimera onödiga väntetider för patienter och optimera tillgängliga resurser i syfte att lindra smärta, minska risk för sår, läka sår, förhindra eller läka ut infektion, bevara förmågan att gå samt minska risken för amputation och förtida död.
Målen uppnås genom
- tidig identifiering och förändring av ohälsosamma levnadsvanor genom patientmedverkan i enlighet med Socialstyrelsens nationella riktlinjer
- tidig identifiering av riskfaktorer följt av primärpreventiva åtgärder
- snabb utredning och behandling inom specialiserad vård vid uppkommet fotsår, i samverkan med primärvård
- etablerade effektiva kontaktvägar mellan primärvård och specialiserad vård (till exempel diabetesfotmottagning, multidisciplinärt fotteam eller sårcentrum)
- effektiv koordination av vårdåtgärder före, under och efter behandling inkluderat farmakologiska och omvårdnadsmässiga åtgärder avseende patienters samsjuklighet.
Kvalitetsuppföljning
Indikatorer för uppföljning
Indikatorerna nedan visar vilka indikatorer som avses följas i vårdförloppet. I bilagan längre ner finns mer information om uppföljning av detta vårdförlopp och dess indikatorer.
Läs mer om uppföljning av vårdförlopp under rubriken "Generellt om personcentrerade och sammanhållna vårdförlopp".
Resultatmått
- Antal amputationer ovanför ankeln hos personer med diabetes per 100 000 invånare och år
- Andel statinbehandlade patienter med diabetes och fotsår av totala antalet patienter med diabetes som haft vårdkontakt med specialiserad vård det gångna året
Processmått
- Andel patienter med diabetes och fotsår som den specialiserade vården fått remiss för, inom 21 dagar från sårdebut, av totala antalet patienter med fotsår som remitterats till enheten
- Andel patienter med diabetes och fotsår som fått fysiskt besök inom 14 dagar efter remissens ankomst till specialiserad vård, av totala antalet patienter med diabetes och fotsår som remitterats till enheten
- Andel patienter med diabetes och fotsår som fått fysiskt besök inom 30 dagar efter remissens ankomst till specialiserad vård, av totala antalet patienter med diabetes och fotsår som remitterats till enheten
- Andel patienter med diabetes och fotsår som genomgått revaskularisering inom uppsatt tidsgräns från remissankomst, av totala antalet från enheten remitterade patienter med diabetes och fotsår (Prio Röd : ½ – 3 dagar, Prio Orange: 7 dagar)
- Andel patienter av totala antalet patienter med diabetes i riskgrupp 2 och 3 som fått remiss till fotsjukvård
- Andel av totala antalet patienter med diabetes i riskgrupp 4, som efter uppnådd sårläkning fått remiss till fotsjukvård
- Andel patienter av totala antalet patienter med diabetes som efter läkning erhållit ortopedteknisk utrustning
- Andel av totala antalet patienter med diabetes och fotsår på enheten som upplever sig vara delaktiga i behandlingen av sina fotproblem
Kvalitetsregister
Nedanstående kvalitetsregister kan vara relevanta att registrera i under någon del av vårdförloppet (se även åtgärdsbeskrivningen) oavsett om de används för uppföljning av vårdförloppets indikatorer eller inte.
Sammanfattning av vårdförloppet
Diabetesrelaterade fotkomplikationer är allvarliga och vanligt förekommande komplikationer till diabetes. Tillstånden medför inte sällan en påtagligt försämrad livskvalitet för patienten och höga kostnader för samhället, inklusive hälso- och sjukvården.
Diabetesrelaterade fotsår är i västvärlden den vanligaste orsaken till icke-traumatiska amputationer i nedre extremiteterna. Trots en medianålder kring 65 år, är femårsdödligheten hos personer med diabetesrelaterade fotsår hög och jämförbar med de som diagnostiserats med tjocktarmscancer.
Primärpreventiva åtgärder inkluderat hälsofrämjande levnadsvanor, god glukos- och lipidkontroll, god egenvård och årlig fotinspektion, utgör basen för att undvika fotkomplikationer. Vid tillkomst av neuropati, perifer arteriell kärlsjukdom eller fotdeformiteter, tillkommer preventiva åtgärder i form av fotsjukvård och ortopedtekniska hjälpmedel.
Vid uppkomst av fotsår som inte läker eller väsentligen förbättras inom två veckor är tid till behandling i specialiserad vård (till exempel diabetesfotmottagning, multidisciplinärt fotteam eller sårcentrum) en avgörande faktor för snabb läkning och för att kunna undvika amputation.
Behandling i dessa verksamheter är multidisciplinär och inkluderar, förutom diagnostik och lokalbehandling, bland annat optimerad avlastning, diagnostik och behandling av sårinfektion och perifer arteriell kärlsjukdom, ödembehandling samt optimerad kardiovaskulär och metabol behandling.
Omhändertagande och behandling i specialiserad vård sker i samråd och i samverkan med primärvård.
Det saknas idag entydig definition av vilka specialiteter och kompetenser som bör vara involverade i i en specialiserad vård. Detta anpassas utifrån lokala förutsättningar för att på kortast möjliga tid uppnå komplett läkning och optimerad gångförmåga.
Det finns idag stora variationer i omhändertagande av och utfall för patienter med diabetesrelaterade fotkomplikationer. Antalet enheter inom specialiserad vård är idag färre än vid sekelskiftet och det finns skillnader avseende basalt omhändertagande.
Syftet med detta vårdförlopp är att förbättra prognosen för personer i Sverige med ökad risk för diabetesrelaterade fotkomplikationer. Detta sker genom att förbättra det basala omhändertagandet av dessa personer.
Mer behandlingsintensiva eller specialiserade behandlingsmetoder har inte inkluderats och vårdförloppet utgör således grunden för omhändertagandet av patientgruppen.
Generellt om personcentrerade och sammanhållna vårdförlopp
Om vårdförlopp
Personcentrerade och sammanhållna vårdförlopp syftar till att uppnå ökad jämlikhet, effektivitet och kvalitet i hälso- och sjukvården samt att skapa en mer välorganiserad och helhetsorienterad process för patienten.
Vårdförloppen utgår från tillförlitliga och aktuella kunskapsstöd och tas gemensamt fram av olika professioner inom regionernas nationella system för kunskapsstyrning.
I vårdförloppet beskrivs kortfattat vad som ska göras, i vilken ordning och när. Det beskriver en personcentrerad och sammanhållen vårdprocess som omfattar en hel eller en del av en vårdkedja. Åtgärderna kan individanpassas och inkluderar hur individens hälsa kan främjas.
Vårdförloppen avser minska oönskad variation och extra fokus riktas till det som inte fungerar i nuläget ur ett patientperspektiv. Det personcentrerade förhållnings- och arbetssättet konkretiseras genom patientkontrakt som tillämpas i vårdförloppen.
Den primära målgruppen för kunskapsstödet är hälso- och sjukvårdspersonal som ska få stöd i samband med vårdmötet. Avsnitten som rör utmaningar, mål och uppföljning av vårdförloppet är främst avsedda att användas tillsammans med beskrivningen av vårdförloppet vid införande, verksamhetsutveckling och uppföljning. De riktar sig därmed till en bredare målgrupp.
Om personcentrering
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom patientkontrakt, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling.
Patientkontraktet utgår från patientens och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Patientkontrakt kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd.
Mer information finns på SKR:s webbsida om patientkontrakt.
Om kvalitetsuppföljning
Vårdförloppen innehåller indikatorer för att följa upp i vilken grad patienten har fått vård enligt vårdförloppet. Befintliga källor används i den mån det går, men målsättningen är att strukturerad vårdinformation ska utgöra grunden för kvalitetsuppföljningen. Kvalitetsuppföljningen ska så stor utsträckning som möjligt baseras på information som är relevant för vården av patienten.
Vårdförloppets mål och åtgärder följs upp genom resultat- och processmått, vilket skapar förutsättningar för ett kontinuerligt förbättringsarbete.
För detaljerad information om hur indikatorerna beräknas, hänvisas till webbplatsen Kvalitetsindikatorkatalog där kompletta specifikationer publiceras i takt med att de är genomarbetade. Där beskrivs och motiveras också de valda indikatorerna.
Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt. Data redovisas könsuppdelat och totalt, och för både region- och enhetsnivå när det är möjligt och relevant.
Relaterad information
Socialstyrelsens Nationella riktlinjer för diabetesvård sätter ramarna för vården inom detta vårdförlopp. International Working Group on the Diabetic Foot uppdaterar vart fjärde år systematiska litteraturgenomgångar och behandlingsriktlinjer för behandling av diabetesrelaterade fotsår.
Dessa är framtagna enligt erkända vetenskapliga metoder av inom området kliniskt verksamma experter och forskare. Riktlinjerna är internationellt erkända och etablerade. Följande kliniska behandlingsriktlinjer finns idag och är beaktade i framtagandet av detta vårdförlopp:
- praktiska riktlinjer
- prevention
- avlastning
- perifer kärlsjukdom
- infektion
- sårläkningsinterventioner
- klassifikation
- utveckling och metodologi
- definitioner och kriterier.
Kompletterande underlag
Konsekvensbeskrivning
Arbetsgruppens medlemmar
Bilaga - Arbetsgruppens medlemmar, vårdförlopp Diabetes med hög risk för fotsår.pdf
1. Fotundersökning vid diabetes. Nationellt vårdprogram för prevention av fotkomplikationer vid diabetes: SKR; 2018.
2. Armstrong DG, Boulton AJM, Bus SA. Diabetic Foot Ulcers and Their Recurrence. N Engl J Med. 2017;376(24):2367-75.
3. Wennberg L, Widgren S, Axelsson R, Gerok-Andersson K, Akerlund B. Multidisciplinary diabetic foot care in Sweden - A national survey. Diabetes Res Clin Pract. 2019;149:126-31.
4. Zheng Y, Ley SH, Hu FB. Global aetiology and epidemiology of type 2 diabetes mellitus and its complications. Nat Rev Endocrinol. 2018;14(2):88-98.
5. Williams R, Karuranga S, Malanda B, Saeedi P, Basit A, Besancon S, et al. Global and regional estimates and projections of diabetes-related health expenditure: Results from the International Diabetes Federation Diabetes Atlas, 9th edition. Diabetes Res Clin Pract. 2020;162:108072.
6. Boulton AJ. The diabetic foot: grand overview, epidemiology and pathogenesis. Diabetes Metab Res Rev. 2008;24 Suppl 1:S3-6.
7. Piaggesi A, Coppelli A, Goretti C, Iacopi E, Mattaliano C. Do you want to organize a multidisciplinary diabetic foot clinic? We can help. Int J Low Extrem Wounds. 2014;13(4):363-70.
8. Chatha KK, Walsh B, La Fontaine J, Bowen ME, Meneghini L. Lower-Extremity Amputation Trends Among People With Diabetes in a Large Urban Environment. Diabetes care. 2021;44(5):e91-e2.
9. Jeffcoate W, Game F, Morbach S, Narres M, Van Acker K, Icks A. Assessing data on the incidence of lower limb amputation in diabetes. Diabetologia. 2021;64(6):1442-6.
10. Armstrong DG, Swerdlow MA, Armstrong AA, Conte MS, Padula WV, Bus SA. Five year mortality and direct costs of care for people with diabetic foot complications are comparable to cancer. J Foot Ankle Res. 2020;13(1):16
11. Gazis A, Pound N, Macfarlane R, Treece K, Game F, Jeffcoate W. Mortality in patients with diabetic neuropathic osteoarthropathy (Charcot foot). Diabet Med. 2004;21(11):1243-6
12. Bus SA, Lavery LA, Monteiro-Soares M, Rasmussen A, Raspovic A, Sacco ICN, et al. Guidelines on the prevention of foot ulcers in persons with diabetes (IWGDF 2019 update). Diabetes Metab Res Rev. 2020;36 Suppl 1:e3269.
13. Bus SA, Armstrong DG, Gooday C, Jarl G, Caravaggi C, Viswanathan V, et al. Guidelines on offloading foot ulcers in persons with diabetes (IWGDF 2019 update). Diabetes Metab Res Rev. 2020;36 Suppl 1:e3274.
14. Hinchliffe RJ, Forsythe RO, Apelqvist J, Boyko EJ, Fitridge R, Hong JP, et al. Guidelines on diagnosis, prognosis, and management of peripheral artery disease in patients with foot ulcers and diabetes (IWGDF 2019 update). Diabetes Metab Res Rev. 2020;36 Suppl 1:e3276
15. Lipsky BA, Senneville E, Abbas ZG, Aragon-Sanchez J, Diggle M, Embil JM, et al. Guidelines on the diagnosis and treatment of foot infection in persons with diabetes (IWGDF 2019 update). Diabetes Metab Res Rev. 2020;36 Suppl 1:e3280
16. Neal B, Perkovic V, Mahaffey KW, de Zeeuw D, Fulcher G, Erondu N, et al. Canagliflozin and Cardiovascular and Renal Events in Type 2 Diabetes. N Engl J Med. 2017;377(7):644-57.
17. Anand SS, Bosch J, Eikelboom JW, Connolly SJ, Diaz R, Widimsky P, et al. Rivaroxaban with or without aspirin in patients with stable peripheral or carotid artery disease: an international, randomised, double-blind, placebo-controlled trial. Lancet. 2018;391(10117):219-29.
18. Association AD. Standard of Care in Diabetes 2021. Diabetes care. 2021;44.
19. Lavery LA, Niederauer MQ, Papas KK, Armstrong DG. Does Debridement Improve Clinical Outcomes in People With Diabetic Foot Ulcers Treated With Continuous Diffusion of Oxygen? Wounds. 2019;31(10):246-51.
20. Rayman G, Vas P, Dhatariya K, Driver V, Hartemann A, Londahl M, et al. Guidelines on use of interventions to enhance healing of chronic foot ulcers in diabetes (IWGDF 2019 update). Diabetes Metab Res Rev. 2020;36 Suppl 1:e3283.
21. Game FL, Jeffcoate WJ. Dressing and Diabetic Foot Ulcers: A Current Review of the Evidence. Plast Reconstr Surg. 2016;138(3 Suppl):158S-64S.
22. Jeffcoate WJ, Price PE, Phillips CJ, Game FL, Mudge E, Davies S, et al. Randomised controlled trial of the use of three dressing preparations in the management of chronic ulceration of the foot in diabetes. Health Technol Assess. 2009;13(54):1-86, iii-iv.